Тромбоз левой долевой ветви портальной вены
Тромбоз воротной вены печени

Варикоз исчез за 1 неделю и больше не появляется
Тромбоз считается одним из опаснейших заболеваний сосудистой системы, причем угрозу для жизни несет появление тромбов как в венах, так и в артериях. Появившийся в любой части тела сгусток крови может со временем стать эмболом — «путешествующим» по кровеносной системе тромбом, который способен закупорить жизненно важную артерию и спровоцировать гибель человека. Чаще всего у людей случается тромбообразование в нижних и верхних конечностях. Но порой тромбоз охватывает вены внутренних органов, что в разы опаснее и сложнее поддается диагностике и лечению. Тромбоз воротной вены — один из самых тяжелых в группе подобных заболеваний, причем многими специалистами он признается не самостоятельной патологией, а осложнением прочих проблем в организме.

Особенности заболевания
Воротная вена в брюшине образует крупную систему, и по ее ветвям отводится венозная кровь от части ЖКТ, поджелудочной железы, селезенки, желчного пузыря. Сама воротная вена образуется от соединения верхней брыжеечной вены и селезеночной вены. Ее длительность до ворот печени — 6-8 см., а далее она разделяется на левую, правую долевую ветвь в долях печени. Внутри печени эти ветви делятся на сегментарные ветви, проходящие рядом с печеночной артерией.
Тромбоз воротной вены представляет собой процесс формирования тромба в печеночных венах вплоть до полной закупорки просвета сосуда — основного ствола вены или ее ветвей. Заболевание отличается прогрессирующим течением, сопровождающимся тяжелым нарушением кровотока в печени и тонком кишечнике. Прочее название тромба в печени — пилетромбоз. Впервые такой диагноз поставил своему пациенту С.П. Боткин еще в 1862 году, а позже были собраны данные исследований и описаны основные причины и симптомы патологии.
Тромбоз воротной вены не часто диагностируется в медицине, считаясь довольно редкой патологией. Он может быть следствием огромного количества состояний и нарушений, причем как протекающих в организме, так и хирургических вмешательств. Коварство болезни заключается в ее длительном бессимптомном течении, что делает затруднительной раннюю диагностику и начало лечения. При циррозе печени пилетромбоз развивается в 20-40% случаев, а при пересадке печени — в 2-20% наблюдений.
Классификация заболевания включает такие его виды по локализации тромба:
- корешковый тромб — возникает в вене желудка, селезенки, брыжейки, проникает в воротную вену;
- трункулярный тромб — появляется в основном стволе вены;
- внутрипеченочный (терминальный) тромб — развивается внутри печени.
- По времени развития патологии ее дифференцируют на:
- Острый пилетромбоз — возникает внезапно, развивается молниеносно, влечет за собой смерть в 99% ситуаций из-за некроза и отмирания желудка, поджелудочной железы, кишечника, печени, селезенки.
- Хронический пилетромбоз — течет медленно, при этом полного прекращения кровотока не возникает. Тромб частично перекрывает просвет сосуда, а кровь от органов брюшины начинает течь в обход воротной вены по системе нижней полой вены.

Причины возникновения
У новорожденных детей симптомы тромбоза воротной вены могут быть связаны с инфицированием культи пуповины, когда инфекционные частицы попадают через вену пуповины в воротную вену. В более старшем детском возрасте причины заболевания обусловлены тяжелым течением острого аппендицита, когда микробы попадают в вену, инфицируя ее и вызывая воспаление (флебит) и тромбоз сосуда. Фактором риска по развитию пилетромбоза у детей являются врожденные аномалии строения вены.
Во взрослом возрасте до 50% случаев тромбоза воротной вены остаются неизвестными относительно причины их возникновения.
Оставшиеся зарегистрированные клинические случаи пилетромбоза, как правило, связаны с такими предпосылками:
- хирургическое вмешательство на брюшине, особенно часто — спленэктомия;
- травма, ранение стенки вены;
- синдром гиперкоагуляции;
- опухоль поджелудочной железы, сдавливающая вену;
- цирроз печени;
- карцинома печени;
- эхинококковые кисты в печени;
- альвеококкоз печени;
- многоплодная беременность, осложнения беременности и родов, в частности, эклампсия;
- синдром Баада-Киари;
- панкреонекроз;
- гнойные осложнения аппендицита, особенно перитонит;
- гнойный холангит;
- язвенный колит;
- лимфаденит гепатодуоденальной связки;
- хроническая сердечная недостаточность;
- эндокардит;
- заболевания, сопровождающиеся серьезным повышением вязкости крови;
- сифилис;
- тяжелые инфекционные болезни — малярия, лихорадка Эбола и т.д.

Симптомы тромбоза
Клинические проявления будут зависеть от скорости развития заболевания, от размера тромба и протяженности тромбоза, а также от того, какая именно патология или состояние вызвало пилетромбоз. Чаще всего симптоматика данной болезни в ее острой форме следующая:
- резкие, внезапные боли в эпигастрии;
- вздутие живота, прогрессирующее буквально на глазах из-за накопления жидкости в брюшине;
- расширение подкожной венозной сети;
- повторяющаяся рвота, в том числе кровавая;
- кровотечение из прямой кишки;
- желтуха;
- отек нижних конечностей;
- быстрое развитие разлитого перитонита;
- многочисленные кровотечения, инфаркты на фоне ишемии органов;
- смерть может наступить в течение пары дней (более характерно для стволового тромбоза).
В подавляющем большинстве случаев тромбоз воротной вены имеет вялое течение и переходит в хроническую форму. При хроническом развитии патологии может наблюдаться спленомегалия, постоянный или преходящий асцит брюшины, слабость, потеря веса, отсутствие аппетита, регулярные боли в животе. Также наблюдается постоянное субфебрильное увеличение температуры тела, умеренный лейкоцитоз, небольшое увеличение печени и ее бугристость, болезненность ощупывания живота. При отсутствии правильной диагностики на этапе прогрессирования хронического пилетромбоза он нередко бывает пропущен до момента, когда спасти человека уже невозможно.
Случается и относительно благоприятное развитие событий — появление коллатеральных вен, которые образуются за несколько дней, формируя каверному. При диагностике ее нередко воспринимают как опухоль из сосудов, либо как врожденную аномалию развития этой области организма.
Такие коллатерали способны изменять вид желчных протоков, желудка, части тонкого кишечника, что еще больше затрудняет диагностику. Кроме того, подобные изменения в организме могут провоцировать развитие желтухи и прочие осложнения. В среднем, хронический тромбоз воротной вены может длиться от пары месяцев до года.
Пилетромбоз принято разделять по стадиям:
- первая — минимальный тромбоз, перекрытие не более 50% вены, сгусток крови находится выше области перехода воротной вены в вену селезеночную;
- вторая — перетекание тромба до верхней брыжеечной вены;
- третья — поражение всех вен брюшины с частичным сохранением кровотока;
- четвертая — массивный тромбоз, серьезное нарушение кровотока и кровоснабжения внутренних органов.

Возможные осложнения
Пилетромбоз — очень серьезное заболевание, опасное как само по себе, так и своими осложнениями. При отсутствии развития сосудистых коллатералий кровоснабжение кишечника, печени и других органов не может осуществляться. В результате возникает ишемия с последующим некрозом. Последствием становится перитонит, полиорганная недостаточность, абсцесс печени, печеночная кома, обширное кишечное, желудочное кровотечение, подпочечный абсцесс. Любое из этих заболеваний способно привести к летальному исходу.
Одним из вариантов клинического развития является гнойное расплавление тромба и переход болезни в осложненную форму — пилефлебит (пилетромбофлебит). Воспаление при данной патологии быстро переходит на все ветви печеночной вены, в результате чего формируются множественные абсцессы печени. Без экстренной массивной антибиотикотерапии и хирургического удаления гнойников данное заболевание тоже оканчивается смертью.
Проведение диагностики
Для постановки диагноза нужно выполнять следующие виды обследований:
- коаулограмма (обнаруживаются повышение фибриногена, уменьшение времени свертываемости крови);
- общий анализ крови (падение эритроцитов, увеличение лейкоцитов, снижение гемоглобина);
- КТ и УЗИ (выявляются коллатеральные сосуды, асцит, расширение вен, гнойники в печени и прочие изменения во внутренних органах, в том числе увеличение селезенки);
- ангиография (метод, позволяющий найти тромб в воротной вене, установить его величину, форму, скорость кровотока);
- биопсия печени и лапароскопическое обследование (заболевание следует подозревать при всех случаях портальной гипертензии, но в отсутствие патологических результатов от биопсии печени).
Согласно данным УЗИ, при тромбозе воротной вены диаметр сосуда увеличен до 13 мм. и более, повышается эхогенность печени. Болезнь в хронической форме часто принимают за хронический аппендицит, хронический холецистохолангит и прочие воспалительные болезни внутренних органов. Как правило, только после длительного наблюдения и обнаружения коллатералей диагноз окончательно подтверждается.
Методы лечения
У новорожденных и детей следует экстренно проводить лечение основного заболевания, ставшего причиной тромбоза воротной вены. Сюда относится удаление аппендикса, прочих источников инфекции, антибиотикотерапия. При хроническом пилетромбозе нередко вначале проводится консервативное лечение, либо оно осуществляется после спленэктомии — удаления селезенки. Медицинские приемы при тромбозе воротной вены хронического типа могут быть такими:
- Исключение любых физических нагрузок и травм живота.
- Введение под кожу малых доз адреналина для сокращения селезенки и выхода из нее излишка крови.
- Внутривенное введение антибиотиков.
- При кровотечениях — введение витамина К, рутина, хлористого кальция, полный покой. При серьезном кровотечении применяют внутривенное введение b-блокаторов.
- При кровотечении из пищевода — введение в него специального баллона и его раздувание в сочетании с медикаментозной терапией.
- Прокол брюшины и удаление из нее жидкости при асците.
- Антикоагулянтная терапия для предотвращения формирования новых тромбов (при отсутствии кровотечений). Применяются гепарин, фраксипарин капельно внутривенно.
При остром тромбозе системы воротной вены лечение экстренное хирургическое в сочетании с антикоагулятной терапией, которая необходима для недопущения инфаркта кишечника. Оперативное вмешательство, его вид и степень охвата брюшины будет зависеть от места локализации тромба и причины, вызвавшей заболевание. Проводится тромболизис при помощи транспеченочного доступа, чрезпеченочная ангиопластика, внутрипеченочное портсистемное шунтирование, тромбэктомия с введением фибринолитика и прочие типы операций (по показаниям). При хронической форме болезни те же виды операций проводятся в плановом порядке.
Прогноз и профилактика
Благоприятный исход наблюдается при наличии мелких тромбов, которые могут полностью рассасываться. Также крупные тромбы могут покрываться соединительной тканью, которая позже замещает весь тромб и формирует в нем каналы и щели для тока крови (канализация тромба). В итоге нормальный кровоток восстанавливается и тяжелых последствий для организма не возникает. К сожалению, при тромбозе воротной вены более часто наблюдается неблагоприятные исходы. В частности, они могут быть обусловлены эмболией тромба, септическим его расплавлением. В целом, 10-летняя выживаемость при пилетромбозе достигает не более 40-50% (имеется в виду хроническая и подострая форма болезни), что во многом зависит от причины болезни. При острой закупорке ствола воротной вены выживаемость больных стремится к нулю.
Меры профилактики данной патологии следующие:
- переход на правильное питание;
- дополнительный прием витаминов;
- потребление достаточного количества жидкости;
- регулярные физические нагрузки;
- пешие прогулки;
- своевременное лечение всех болезней внутренних органов;
- профилактические посещения специалистов общего и узкого профиля.
Вы – одна из тех миллионов женщин, которая борется с варикозом?
А все ваши попытки вылечить варикозное расширение вен не увенчались успехом?
И вы уже задумывались о радикальных мерах? Оно и понятно, ведь здоровые ноги — это показатель здоровья и повод для гордости. Кроме того, это как минимум долголетие человека. А то, что человек, защищенный от заболеваний вен выглядит моложе – аксиома не требующая доказательств.
Поэтому мы рекомендуем прочитать историю нашей читательницы Ксении Стриженко о том, как она вылечила вырикоз Читать статью >>
Тромбоз воротной вены
Воротная вена – это крупный сосуд, транспортирующий в печень кровь от органов пищеварения для ее очищения от токсинов. В печени крупный сосуд разделяется на менее крупные вены, подходящие к печеночным долькам. При тромбозе воротной вены сгусток крови перекрывает сосудистый просвет, вызывая его полную или частичную закупорку (окклюзию). Заболевание локализуется в любой части воротной вены.
Возрастная категория больных, наиболее подверженная патологии, – пожилые пациенты, реже новорожденные. Отдельная категория – беременные женщины, у которых на поздних сроках гестации развилась эклампсия. Характерный признак эклампсии – сворачивание крови во всех крупных сосудах, в том числе, и в воротной вене.
Причины развития
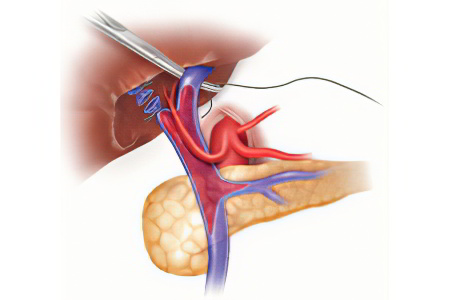
Поводом для образования кровяного сгустка в воротной вене становится нарушение тока крови. В половине случаев в основе патологии лежит функциональное нарушение деятельности печени. Другие причины могут быть связаны с инфекционными и соматическими расстройствами.
Тромбоэмболия печеночных вен;
Онкологическое поражение печени;
Инфекция культи пуповины у новорожденных;
Опухоли брюшной полости любой этиологии;
Синдром бадда-киари – тромбоз вен печени;
Операции на органах пищеварения;
Последствия удаления селезенки;
Пилефлебит в анамнезе;
Повышенная густота крови;
Инфицирование пупочной вены у плода;
Острое бактериальное (констриктивное) воспаление сердечной сумки.
Классификация тромбоза воротной вены
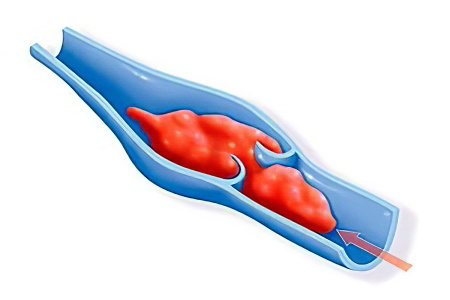
Заболевание классифицируется по нескольким основаниям.
По времени возникновения:
Острый тромбоз – развитие патологического процесса происходит молниеносно, в течение 5-7 минут больной погибает из-за некроза органов ЖКТ (печень, селезенка, кишечник, желудок, поджелудочная железа);
Хронический тромбоз – кровоток в вене прекращается не сразу, из-за растущего тромба он постепенно снижается, при этом формируется альтернативный путь течения крови в обход закупоренного участка.
Стадии развития тромбоза:
Локализация тромба – переход воротной вены в селезеночную, площадь распространения – менее 50 % сосудистой системы.
Локализация тромба – участок до брыжеечного сосуда.
Площадь распространения на третьей стадии – все вены брюшины.
На четвертой стадии происходит обширное нарушение кровообращения.
Симптомы тромбоза воротной вены
У этой разновидности тромбоза нет специфических, присущих только ей симптомов. Проявления заболевания могут быть похожи на симптомы гепатита, рака или цирроза печени, гастрита, панкреатита, колита, энтерита. Они зависят от локализации кровяного сгустка, перекрывающего кровоток в различных частях системы воротной вены.
Симптомы стволового тромбоза:
Боль в левом подреберье, в области эпигастрия;
Изолированная дилятация левой ветви портальной вены у детей
(2 случая ультразвуковой диагностики и обзор литературы)
Е.Б. Ольхова, Г.Т. Туманян, М.Э. Шувалов
Аномалии развития портальной вены у детей являются основной причиной возникновения внепеченочной формы портальной гипертензии, что определяет интерес к данной проблеме со стороны детских хирургов и специалистов лучевой диагностики [1]. Появление ультразвуковых методик, позволяющих оценить состояние кровотока в органах и сосудах портальной системы, позволяет диагностировать редкие аномалии сосудов печени, клиническое значение которых окончательно не выяснено.
Изолированные аномалии развития ветвей портальной вены являются исключительной редкостью, и имеющиеся на сегодняшний день данные не позволяют говорить о частоте этой аномалии. Существует одно описание аневризмы левой ветви портальной вены у взрослого пациента [2], несколько случаев аневризмы ствола портальной вены [3]. Также у взрослых пациентов известны единичные случаи отсутствия горизонтальной части левой ветви портальной вены. При этом портальная перфузия левой доли печени осуществляется за счет аберрантного сосуда, идущего от передней ветви правой портальной вены к сохраненным сегментарным ветвям портальной вены (к 2 и 3 сегментам) [4 — 5]. Методами диагностики данной аномалии являются как ультразвуковое допплеровское сканирование, так и магнитно-резонансная томография. В одном случае описано полное отсутствие левой ветви портальной вены в сочетании с болезнью Кароли [6].
Значение левой ветви портальной вены для перфузии печени очень велико. Экспериментальные исследования на взрослых добровольцах (методом ультразвуковой допплерографии) выявили, что именно по левой ветви идет большая часть портальной крови, увеличение портальной перфузии после еды также осуществляется, в большей степени, за счет левой ветви [7]. При этом, парциальное лигирование левой ветви портальной вены (эксперимент на крысах) приводит к дистрофическим изменениям левой доли печени, однако некроз гепатоцитов развивается только при остром уменьшении просвета на 68% и более [8].
Описано наблюдение изолированного тромбоза левой ветви портальной вены у пациента с нарушениями обмена аминокислот [9]. В редких случаях наблюдается развитие широких коллатеральных сосудов между левой ветвью портальной вены и желудочными венами, когда у больных с холангиокарциномой, циррозом печени имело место сдавление ствола портальной вены. Портальная перфузия при этом осуществляется в значительной степени через левую весть портальной вены, куда кровь поступала из левой желудочной вены [10].
Для диагностики аномалий строения портальной вены у взрослых пациентов используются компьютерная томография, магнитно-резонансная томография, а в последние годы – допплеровское ультразвуковое исследование. В то же время, мы не встретили в литературе описаний изолированных аномалий левой ветви портальной вены у детей. Приводим собственные наблюдения:
Случай 1. Девочка А., 2-х лет, физическое и психомоторное развитие по возрасту, субъективных жалоб нет, при физикальном обследовании – без патологии. Показаниями к УЗИ явились минимальные изменения в анализах мочи. Из анамнеза известно, что девочка родилась глубоконедоношенной, в неонатальном периоде перенесла сепсис, получала массивную медикаментозную терапию, в том числе – инфузии и вены пуповины.
При ультразвуковом исследовании (УЗИ) эхографических изменений со стороны почек и мочевого пузыря не найдено, но обнаружена аномалия строения левой ветви портальной вены.
ПРОТОКОЛ УЛЬТРАЗВУКОВОГО ИССЛЕДОВАНИЯ (фрагмент):
ПЕЧЕНЬ – топография, размеры, структуры не изменены,
ЖЕЛЧНЫЙ ПУЗЫРЬ – топография, размеры – не изменены, стенки не утолщены, содержимое жидкостное, без дисперсного компонента.
ХОЛЕДОХ – 1,5 мм. Внутрипеченочные желчные ходы не дилятированы.
ПОРТАЛЬНАЯ ВЕНА – ствол – до 6 мм, определяется фрагментарная дилятация левой ветви до 16 мм с признаками турбулентного кровотока внутри расширенного фрагмента. Спектральные характеристики кровотока в стволе портальной вены и в печеночных венах – не изменены.
СЕЛЕЗЕНКА – топография, размеры, структуры – не изменены, селезеночная вена – 4,5 мм, спектральные характеристики кровотока в ней – в пределах возрастной нормы.
Эхографических признаков дилятации коронарной вены желудка, верхней брыжеечной вены, утолщения малого сальника – на момент осмотра не выявлено.
Случай 2. Мальчик Е., 15 суток жизни, при физикальном обследовании – без патологии. Лечился в другом стационаре по поводу омфалита, где при УЗИ выявлена аномалия развития портальной вены, и с подозрением на портальную гипертензию ребенок направлен на консультацию на кафедру детской хирургии РМАПО.
При ультразвуковом исследовании (УЗИ) обнаружена аномалия строения (изолированная дилятация) левой ветви портальной вены.
ПРОТОКОЛ УЛЬТРАЗВУКОВОГО ИССЛЕДОВАНИЯ (фрагмент):
ПЕЧЕНЬ – топография, размеры, структуры не изменены,
ЖЕЛЧНЫЙ ПУЗЫРЬ – топография, размеры – не изменены, стенки не утолщены, содержимое жидкостное, без дисперсного компонента.
ПОРТАЛЬНАЯ ВЕНА – ствол – до 3,5 мм, определяется фрагментарная дилятация левой ветви до 11мм с признаками турбулентного кровотока внутри расширенного фрагмента. Спектральные характеристики кровотока в печеночных венах и в стволе портальной вены – не изменены.
СЕЛЕЗЕНКА – топография, размеры, структуры – не изменены. Селезеночная вена – 3 мм, спектральные показатели кровотока в ней – в пределах возрастной нормы.
Эхографических признаков дилятации коронарной вены желудка, верхней брыжеечной вены, утолщения малого сальника – на момент осмотра не выявлено.
Проведенная эзофагогастродуоденоскопия не выявила варикозной трансформации вен пищевода и желудка.
Приведенные наблюдения интересны тем, что в определенной степени могут свидетельствовать в пользу приобретенной (в том числе – ятрогенной) теории развития изолированной аномалии ветвей портальной вены. Учитывая, что во внутриутробном периоде имеется сообщение левой ветви портальной вены с пупочной веной, можно предположить, что воспалительные заболевания пупочной ранки, или – манипуляции на пупочных сосудах могут привести к распространению воспалительного процесса на портальную систему [1]. Изучение анамнеза жизни у наших пациентов свидетельствует о наличии перенесенного воспалительного процесса в области пупочной ранки, что, возможно, явилось причиной возникновения изолированной дилятации фрагмента левой ветви портальной вены. Отсутствие клинических и эхографических проявлений портальной гипертензии, в том числе – аномалий других сосудов портальной системы, а также – варикозных вен в пищеводе и желудке, позволило отказаться от проведения дополнительных диагностических мероприятий и ограничиться динамическим эхографическим контролем.
Таким образом, приведенные наблюдения показывают перспективы использования неинвазивного метода ультразвуковой допплеровской оценки кровотока у детей с аномалиями строения портальной вены, и, косвенно указывают на приобретенный характер аномалии.
СПИСОК ЛИТЕРАТУРЫ:
1. Акопян В.Г. Хирургическая гепатология детского возраста. М.- Медицина. — 1982.- С. 297-376.
2. D’Andrea P; Pellizzola M. Aneurysm of the left intrahepatic branch of the portal vein: occasional finding. A case. //Radiol Med (Torino) 1996 Dec;92(6):804-5
3. OhmaniY., Ishida H., Konno K. Portal vein aneurism: report of six cases end review of the literature.// Abdom Imaging.- 1997. — V.22. — P.281-286.
4. Chevallier P., Oddo F., Baldini E., Peten EP., Diaine B., Padovani B. Agenesis of the horizontal segment of the left portal vein demonstrated by magnetic resonance imaging including phase-contrast magnetic resonance venography. // Eur Radiol.- 2000.- V.10.- N.2.- P. 365 – 367.
5. Sato M., Ishida H., Konno K., Naganuma H., Komatsuda Y., Watanabe S. Congenital absens of the horizontal portion of the left portal vein: ultrasound findings.// Eur Radiol.- 2000.- V.10.- N.2.- P. 362 – 364.
6. Charny CK., Ling P., Botet J., Blumgart LH. Clinical observation: congenital absence of the left portal vein in a patient undergoing hepatic resection HPB //Surg .- 1997.- V.10.- N.5.- P.323-326.
7. Barbaro B., Palazzoni G., Prudenzano R., Cina A., Manfredi R., Marano P. Doppler sonographic assessment of functional response of the right and left portal venous branches to a meal.// J Clin Ultrasound.- 1999.- V.27.- N.2.- P.75-80.
8. Bilodeau M; Aubry MC; Houle R; Burnes PN; Ethier C Evaluation of hepatocyte injury following partial ligation of the left portal vein. // J Hepatol.- 1999.- V.30.- N.1.- P.29-37.
9. Audemar F., Denis B., Blaison G., Mazurier I., Peter A., Serbout R. Left branch portal vein thrombosis associated with hyperhomocysteinemia.// Gastroenterol Clin Biol.- 1999.- V.23.- N.12.- P.1388-1391.
10. Ohashi I., Ina H., Hanafusa K., Yoshida T., Himeno Y., Gomi N., Okada Y., Wakita T., Shibuya H., Ohtani S. Aberrant left gastric vein demonstrated by helical CT.// J Comput Assist Tomogr.- 1997.- V.21.- N.6.- P.996-1000.
Источники: http://atlasven.ru/venyi/tromboz/vorotnaya-vena.html, http://www.ayzdorov.ru/lechenie_tromboz_vorotnoii_veni.php, http://www.medcentre.com.ua/articles/Izolirovannaya-dilyatatsiya-levoy-vetvi-32977