Тромбоз нижней полой вены врач
Острый венозный тромбоз: стадии, симптомы, лечение
Острый венозный тромбоз является опасным заболеванием, которое сопровождается нарушением кровообращения в венозных сосудах из-за их закупоривания кровяными сгустками. Чаще происходит тромбирование вен ног, в более редких случаях – рук. По наблюдениям специалистов, почти в 95% случаев возникает тромбоз системы нижней полой вены, и в подавляющем большинстве случаев к врачу обращаются пациенты именно с поражениями венозных сосудов нижних конечностей. Одной из разновидностей этого состояния является тромбоз геморроидального узла.
При длительном течении тромбоз может становиться причиной полного паралича пораженной конечности, развития некроза, гангрены и необходимости выполнения ее ампутации. Кроме этого, тромбы в венозных сосудах могут отрываться и приводить к развитию смертельно-опасного осложнения – тромбоэмболии легочной артерии (ТЭЛА). Также миграция кровяного сгустка способна становиться причиной инсульта, инфаркта и нарушений кровообращения в других органах.
Почему развивается тромбоз вен? Как он развивается и протекает? Каковы симптомы этого заболевания? Как оно выявляется и лечится? Ответы на эти вопросы вы получите из этой статьи.
Пока точные причины развития тромбозов не установлены. Известно, что способствовать закупориванию венозных сосудов может следующая триада факторов:
- высокая свертываемость крови;
- замедление кровотока;
- повреждения венозной стенки.
Способствовать возникновению вышеописанных факторов способны различные заболевания и состояния:
- варикозная болезнь;
- курение;
- длительный постельный режим;
- беременность и роды;
- кесарево сечение;
- прием некоторых способствующих увеличению вязкости крови лекарственных препаратов (например, оральных контрацептивов);
- атеросклероз;
- травмы сосудистых стенок (в том числе связанные с частыми пункциями вен);
- сложные переломы;
- хирургические вмешательства на суставах и полостные операции;
- ожирение;
- инфекции;
- длительные поездки или авиаперелеты;
- гиподинамия;
- злоупотребление алкоголем;
- злокачественные новообразования;
- патологии клапанов сердца;
- аритмии;
- сердечная недостаточность;
- преклонный возраст.
Классификация и стадии
В зависимости от места локализации закупоривания венозного сосуда специалисты выделяют следующие виды тромбоза:
- подкожный – происходит поражение поверхностных вен;
- глубокий – закупоривание развивается в глубоких венах;
- восходящий – кроме закупоривания венозных сосудов у больного возникают дополнительные патологии в лимфатической системе (лимфостаз, лимангоит), протекает очень тяжело и без лечения в 90% случаев становится причиной летального исхода.
В зависимости от типа тромба выделяют следующие разновидности тромбозов вен:
- пристеночный – кровяной сгусток находится возле венозной стенки;
- окклюзивный – тромб полностью перекрывает просвет вены;
- флотирующий – кровяной сгусток прикрепляется к венозной стенке только с одной стороны, а второй конец находится в движении и может отрываться;
- смешанный – совмещает в себе характеристики предыдущих разновидностей.
В течении острого венозного тромбоза выделяют две стадии:
- компенсации – выраженных гемодинамических нарушений не наблюдается, боли и ощущения дискомфорта возникают периодически, иногда без видимых причин повышается температура, длительность этой стадии может варьироваться от 24 часов до 1 месяца;
- декомпенсации – возникают гемодинамические нарушения, боли становятся интенсивными, появляется отек, изменяется окраска кожи и затрудняется подвижность конечности.
На начальных стадиях развития тромбоз вен может проявлять себя незначительными и редкими болями, ощущениями распирания в мышцах и тяжести в ногах. Иногда возникают боли в пояснично-крестцовой области или внизу живота на стороне тромбоза. Обычно эти симптомы не вызывают особого беспокойства, и больной обращается к врачу только при начале острой стадии заболевания.
При прогрессировании тромбоза внезапно возникают следующие симптомы:
- резкая боль в ноге;
- скованность и затрудненность движений;
- отеки (нога увеличивается в размерах, ее мягкие ткани становятся более плотными);
- кожа на ноге синеет (иногда становится черноватой или бледно-молочной);
- локальное повышение температуры (жар в ноге);
- заметное визуально расширение подкожных вен;
- субфебрильная лихорадка, слабость, адинамия.
Все вышеописанные проявления вызываются застоем венозной крови ниже места формирования тромба. При полном закупоривании сосуда у больного нарушается гемодинамика, нарастает отечность и может развиваться гангрена. На всех этапах заболевания при отрывах тромба вероятно развитие ТЭЛА, инсульта и тромбоэмолий других органов.
Острый тромбоз вен всегда развивается внезапно, и его проявления могут максимально проявляться уже с первого дня заболевания. Характер и выраженность симптомов зависят от следующих факторов:
- место расположения закупоренного сосуда;
- диаметр пораженной вены;
- вид тромба;
- скорость формирования кровяного сгустка;
- вероятность рефлекторного нарушения кровообращения в соседних сосудах;
- чувствительность тканей к гипоксии;
- выраженность коллатерального кровообращения.
Илеофеморальный тромбоз вен
Эта разновидность венозного тромбоза выделяется отдельно, так как данное заболевание протекает очень тяжело, быстро прогрессирует и сопряжено с высоким риском развития ТЭЛА. Илеофеморальный флеботромбоз вызывается закупориванием подвздошно-бедренного сегмента и характеризуется интенсивными болями, выраженным отеком всей ноги и тяжелым общим состоянием больного. Пораженная конечность синеет, и на ней расширяются подкожные вены. При полном прекращении оттока крови у больного быстро развивается гангрена.
Тромбоз нижней полой вены
Этот вид тромбоза так же отличается тяжелым течением и высоким риском осложнений. При закупоривании нижней полой вены тромботическими массами у больного отекают обе ноги, и у 80% пациентов развивается почечная недостаточность, сопровождающаяся появлением крови в моче. В случаях закупоривания печеночного сегмента развивается печеночная недостаточность, осложняющаяся синдромом Бадда-Киари. В дальнейшем у больного может развиваться тяжелый синдром нижней полой вены.
Диагностика
Для выявления тромбоза вен проводятся следующие исследования:
- допплерография и дуплексное сканирование вен – позволяет выявлять место расположения и протяженность тромбоза, оценивает качество кровотока и состояние венозных стенок;
- рентгеноконтрастная флебография – проводится при сомнительных результатах УЗ-сканирования или при расположении тромба выше паха;
- МР-ангиография – выполняются при сомнительных результатах предыдущих исследований;
- импедансная плетизмография – выполняется при подозрении на тромбоз вен выше колена, проводится при помощи манжеты, которая накачивается воздухом и обеспечивает временную окклюзию вен для измерения изменений в их наполнении до и после сдувания манжеты;
- рентгенография легких – выполняется при подозрении на ТЭЛА;
- анализы крови (коагулограмма, Д-димер, посев на стерильность) – проводятся для определения показателей свертываемости крови, выявления инфекций.
Главные задачи при лечении острого тромбоза вен направляются на восстановление кровотока в пораженном сосуде, предотвращение прогрессирования отека, развития гангрены конечности, профилактику ТЭЛА и других осложнений. При выявлении поражения глубоких вен больного в экстренном порядке госпитализируют в специализированный ангиохирургический стационар или общехирургическое отделение. Пациенты с тромбозами поверхностных вен могут наблюдаться амбулаторно.
В зависимости от клинического случая лечение может быть консервативным или хирургическим. При высоком риске тромбоэмболий назначается соблюдение постельного режима. Всем больным с тромбозом вен рекомендуется ношение компрессионного трикотажа (плотность чулочных изделий должна определяться лечащим врачом) и соблюдение диеты.
Всем пациентам с венозным тромбозом показан прием антикоагулянтов. Эти лекарственные средства являются наиболее эффективными для предотвращения прогрессирования заболевания. Больным последовательно назначаются прямые (надропарин, дальтепарин, эноксапарин и другие низкомолекулярные и нефракционные гепарины) и непрямые (фенилин, аценокумарол, варфарин, этил бискумацетат) антикоагулянты. При выборе препарата обязательно учитываются противопоказания к его назначению.
Для улучшения кровообращения и разжижения крови пациентам с венозными тромбозами назначаются:
- клопидогрель;
- реополиглюкин;
- тиклопедин;
- пентоксифиллин;
- флебоактивные средства: Троксевазин, Эскузан, Детралекс и др.
Для устранения болей и снижения агрегации тромбоцитов рекомендуется прием нестероидных противовоспалительных средств:
При выявлении или высоком риске развития (например, при СПИДе, сахарном диабете и пр.) инфекций больному показана антибиотикотерапия.
Для устранения венозного тромбоза в качестве дополнения к лечению может рекомендоваться гирудотерапия. В слюне медицинских пиявок содержатся вещества, которые способствуют устранению воспаления венозных стенок, разрушают тромбы и предотвращают формирование новых кровяных сгустков. При назначении гирудотерапии врач обязательно учитывает возможные противопоказания к такому способу лечения. Количество сеансов определяется клиническим случаем.
Иногда консервативных мер бывает недостаточно для устранения тромбоза и предотвращения его осложнений, и тогда пациентам проводятся хирургические операции, которые могут выполняться как в плановом, так и в срочном порядке. Для этого могут применяться следующие методики:
- установка кава-фильтра – специальное металлическое устройство в виде зонтика устанавливается в просвет нижней полой вены на время или навсегда, операция выполняется эндоваскулярно (через просвет венозного сосуда) и проводится для предотвращения тромбоэмболии (например, при флотирующих тромбах);
- тромболизис – вмешательство выполняется при необходимости удаления крупных тромбов (назначается нечасто из-за высокого риска развития кровотечения), проводится при помощи специального катетера, в который вводится разрушающий тромб препарат;
- венозная ангиопластика – в область сужения сосуда вводится баллон, который после раздувания расширяет его просвет, в место сужения вены устанавливается стент;
- венозное шунтирование – во время вмешательства за границами суженной части венозного сосуда выполняются надрезы, к которым подшивается венозный трансплантат (взятый из бедра больного или синтетический), обеспечивающий кровоток в пострадавшей от тромбоза области;
- тромбэктомия – операция выполняется классическим способом или эндоваскулярно, под контролем ангиографии врач выявляет место локализации тромба, выполняет небольшой надрез и извлекает тромб при помощи специального катетера.
После выполнения операции больному назначается медикаментозная терапия.
Всем пациентам с венозным тромбозом показано соблюдать специальную диету и принимать достаточный объем жидкости (до 2,5 л в сутки). Правильная организация питания позволяет улучшать реологические свойства крови, сокращает отеки и улучшает состояние сосудистых стенок.
Из меню следует исключить следующие способствующие повышению свертываемости крови продукты:
- продукты с высоким содержанием витамина К и С: овощи и фрукты зеленого цвета, шпинат, крапива, щавель, грецкие орехи, шиповник, смородина, цитрусовые, болгарский перец, черноплодная рябина и др.;
- мясо жирных сортов;
- колбасные изделия;
- мясные консервы;
- жирные молочные продукты;
- майонез;
- острые, жареные, копченые, сладкие и соленые блюда;
- кондитерские изделия с маргарином, сливочным маслом и сливками;
- изделия из сдобного теста;
- кофе;
- алкогольные напитки.
Благотворное влияние на состояние сосудов и крови оказывают богатые полиненасыщенными жирными кислотами (Омега 3 и Омега 6) и витамином Е продукты. Кроме этого в рацион должны включаться продукты, препятствующие метеоризму и запорам, при которых застой крови в нижней части тела увеличивается.
При тромбозе вен в ежедневное меню следует включать следующие продукты:
- рыбий жир;
- жирная рыба: лосось, судак, макрель, треска;
- постное мясо (1-2 раза в неделю);
- морепродукты: кальмары, мидии, крабы;
- нежирные кисломолочные продукты;
- орехи кешью;
- зерновые;
- бобовые;
- растительные масла: оливковое, кедровое, льняное, кукурузное, соевое, зародышей пшеницы и др.
- спаржа;
- кукуруза;
- лук;
- чеснок;
- хрен;
- перец;
- семена тыквы и подсолнечника;
- дыни и арбузы;
- продукты богатые клетчаткой: капуста, морковь и др.
При тромбозе вен рекомендуется приготовление блюд путем отваривания или на пару.
К какому врачу обратиться
При сильной боли в ноге, изменении в ее подвижности и окраске кожных покровов следует обратиться к флебологу или сосудистому хирургу. После проведения обследования (УЗИ сосудов нижних конечностей с допплерографией и дуплексным сканированием), импедансной плетизмографии, рентгеноконтрастной флебографии, МР-ангиографии и др.) врач назначит консервативное или хирургическое лечение венозного тромбоза.
Острый тромбоз вен является опасным состоянием, которое сопровождается частичным или полным закупориванием венозных сосудов. Чаще всего тромбами закупориваются вены нижних конечностей. Это состояние всегда сопряжено с развитием опасных осложнений (ТЭЛА, инсультов, инфарктов, гангрены), которые могут становиться причиной инвалидизации или смерти больного. Именно поэтому лечение острого венозного тромбоза должно начинаться как можно раньше. Для этого могут проводиться консервативные мероприятия или хирургические операции.
О тромбозе глубоких вен голени в программе «Жить здорово!» с Еленой Малышевой:
Рекомендации специалиста о разрешенных и запрещенных при флеботромбозе продуктах:
Тромбоз нижней полой вены
Нижняя полая вена – один из крупнейших сосудов кровеносной системы человека. Она доставляет кровь в правое предсердие от органов брюшной полости, малого таза, от нижних конечностей. Несмотря на то, что нижняя полая вена имеет внушительный диаметр, в ее просвете, так же, как в любом другом сосуде, могут образоваться тромбы. Поскольку прекращение кровообращения в магистральном сосуде несет тяжелейшие последствия, тромбоз нижней полой вены часто заканчивается летальным исходом. Именно эта патология в 90 % случаев становится причиной тромбоэмболии легочной артерии.
Причины развития
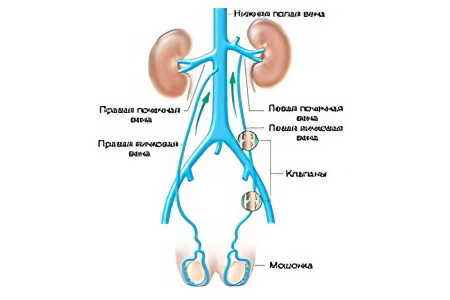
Чаще всего тромбы образовываются в сосудах нижних конечностей и малого таза. Причина этого – пребывание человека преимущественно в вертикальном положении. При ходьбе нагрузка на ноги возрастает, потому что крови приходится развивать повышенную скорость для циркулирования в вертикальном направлении.
Причины формирования тромбов:
Механические, аллергические, инфекционные повреждения сосудистой стенки. Нарушение гладкости внутренней стенки вены создает предпосылки для накапливания в этом месте клеток крови. При повышенной концентрации кровяных клеток формируется тромб.
Повышенная свертываемость крови. Наследственность, вредные привычки, воздействие внешней среды, последствия перенесенных заболеваний могут стать причинами изменения показателя свертываемости.
Замедленное кровообращение. Гиподинамия, заболевания сердца и сосудов негативно влияют на скорость кровотока. При этом кровь на может с оптимальной скоростью проходить через венозные клапаны, она движется в обратном направлении, застаивается.
Совокупность этих причин получила название «триада Вирхова». Она считается важным показателем для диагностики тромбоза. Поскольку скорость кровотока и диметр нижней полой вены не создают предпосылок для тромбообразования, эта патология развивается в результате миграции в нее тромба из нижних конечностей, сосудов брюшной полости, малого таза.
Факторы, предрасполагающие к тромбообразованию:
Травмы конечностей и брюшной полости;
Наличие злокачественной опухоли;
Оперативное вмешательство в брюшной полости, на органах мочеполовой системы, на нижних конечностях;
Прием гормональных контрацептивов;
Инфекции, передающиеся через кровеносную систему;
Сложное течение беременности и родов;
Заболевания эндокринной системы;
Длительно выдерживаемый постельный режим.
В группе риска находятся пожилые люди, пациенты с хроническими заболеваниями, а так же те, кто имеет лишний вес, подверженность вредным привычкам, профессию, предполагающую статичность позы.
Клиническая картина тромбоза нижней полой вены
Классические признаки нахождения тромба непосредственно в вене – выступающие вены на поверхности живота и груди, отек обеих нижних конечностей, половых органов и живота, боль в нижней части тела. Такая картина встречается нечасто, потому что в самой вене тромб образуется редко, он мигрирует в сосуд из других ее ветвей.
Сегменты нижней полой вены, поражаемые тромбозом:
Ренальный и супраренальный,
Клиническая картина поражения возникает в случае полной окклюзии сосуда. Если в нижнюю полую вену и ее сегменты попадает флотирующий тромб, или формируется пристеночный сгусток крови, проявления патологии выражены незначительно.
Тромб в инфернальном сегменте – симптомы:
Сильные боли в пояснице;
Отек конечностей, цианоз;
Отчетливо выделяющиеся вены внизу живота.
Симптомы тромбоза вен почечной области похожи на симптоматику при опухоли почки. Кровоток при этом редко бывает полностью нарушен, так как на этом участке он достаточно мощный.
Тромб в ренальном и супраренальном сегменте – симптомы при блокировании почечного венозного оттока:
Сильная боль в пояснице;
Резкое уменьшение концентрации и объема мочи;
Повышение в крови содержания мочевины и креатинина;
Замена олигурии на анурию (полное прекращение выделения мочи);
При восстановлении кровотока симптоматика меняется к лучшему, самочувствие больного улучшается.
Если поражен печеночный сегмент нижней полой вены, симптомокомплекс проявляется сразу. В печени накапливается до 1,5 литров крови, ее фиброзная оболочка растягивается.
Тромб в печеночном сегменте – симптомы:
Распирающие боли в правом подреберье, отдающие под лопатку;
При пальпации ощущается гладкость печени, закругленность ее края;
Изменение окраски кожи, желтуха;
Расширение поверхностных вен вверху живота, в нижней части грудной клетки;
Цианоз передней стенки брюшины.
Следует отличать тромбоз нижней полой вены от недостаточности кровообращения, сердечной недостаточности, лимфостаза конечностей, анаэробной флегмоны, травматического отека, гематомы мягких тканей, артроза и артрита, водянки беременных, синдрома раздавленных тканей.
Диагностика
Поскольку у определенной части больных патология протекает бессимптомно, или ее проявления замаскированы симптомами другого тяжелого заболевания, на первое место при диагностировании выходит инструментальная диагностика.
Подтверждение наличия или отсутствия тромбоза;
Определение его местоположения;
Выявление риска легочной тромбоэмболии;
Выявление бессимптомно протекающего тромба в других сосудах;
Определение причины появления тромба.
Выбирая диагностический метод, врач ориентируется на его безопасность, информативность, экономическую целесообразность. В приоритете неинвазивные способы диагностирования.
Методы экстренной диагностики:
Экспресс-тест определения уровня D-димера в плазме крови – чрезмерное количество продуктов распада фибрина оценивается, как маркер внутрисосудистого тромбообразования;
Радионуклидное исследование с меченым фибриногеном – определяет скрытый источник тромбообразования, не применяется у беременных и кормящих женщин, не в состоянии оценить вероятность эмболии;
Дуплексное ультразвуковое ангиосканирование – позволяет в динамике наблюдать процессы формирования тромба, корректировать лечение;
Рентгеноконтрастная ретроградная илиокавография – определяет проксимальную границу тромба и его характер, ограниченно применяется у беременных женщин, запрещена в 1 триместре.
Во время проведения ангиографии можно провести лечебные манипуляции – имплантировать кава-фильтр, выполнить катетерную тромбэктомию.
Лечение тромбоза нижней полой вены
При лечении тромбоза нижней полой вены и ее сегмента применяются консервативные и хирургические методы. Целью врача является предотвращение легочной эмболии, профилактика отеков, восстановление проходимости вены, удаление тромба и профилактика рецидивов тромбоза. Лечение любой формы тромбоза начинается в условиях стационара, для исключения риска легочной эмболии.
Консервативная терапия
До тех пор, пока не будет исключен риск ТЭЛА, больной обязан соблюдать постельный режим. Длительное нахождение в постели дольше 7-10 дней понижает скорость циркуляции крови, поэтому после снятия отека, исключения риска флотирующего тромбоза рекомендуется дозированная ходьба, выполнение лечебной гимнастики для улучшения венозного оттока.
Эффективная мера для профилактики варикозного изменения вен – использование эластической компрессии. Больной применяет наложение компрессионного бандажа.
Терапия медикаментами – группы препаратов:
Антикоагулянтная терапия для профилактики рецидивов тромбоза на протяжении 3-6 месяцев, не применяется у беременных, пациентов с циррозом и алкоголизмом;
Гемореологически активные средства – улучшают микроциркуляцию крови, снижают ее густоту;
Неспецифические противовоспалительные препараты (диклофенак, кетопрофен) – снимают боль и воспаление;
Антибактериальные препараты, как дополнение при присоединении воспаления, пневмонии, при высоком риске сепсиса (вич, сахарный диабет), для лечения тромбоза бесполезны;
Мази для местного лечения с Гепарином, Диклофенаком (Лиотон-гель, Фастум-гель) для снятия воспаления.
Запрещается использовать согревающие мази и компрессы, усиливающие приток крови.
Оперативное лечение

Цель хирургического вмешательства при тромбозе нижней полой вены – восстановление просвета сосуда, предотвращение легочной эмболии. Для решения этих проблем применяется тромбэктомия. В случаях, когда имеются противопоказания к радикальной хирургии, для предупреждения ТЭЛА используются паллиативные вмешательства:
Перевязка глубоких вен;
Пликация нижней полой вены;
Эти методы могут объединяться или использоваться изолированно, независимо друг от друга. При тяжелом состоянии пациента, отягощенном соматическими заболеваниями и возрастными изменениями организма, предпочтение отдается малоинвазивным вмешательствам.
Тромбоз нижней полой вены – сложная патология с непредсказуемым прогнозом. При первых признаках заболевания следует обратиться за квалифицированной медицинской помощью.

Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование: Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Синдром нижней полой вены или осторожно тромбы!
 Среди всех заболеваний венозных сосудов самыми опасными являются патологические нарушения, развивающиеся в бассейне нижней полой вены.
Среди всех заболеваний венозных сосудов самыми опасными являются патологические нарушения, развивающиеся в бассейне нижней полой вены.
Сдавление этого крупнейшего сосуда, собирающего кровь из нижних отделов тела, приводит к тяжелым последствиям, связанным с наступлением хронической недостаточности венозного аппарата и нарушением функции внутренних органов.
Синдром сдавления нижней полой вены нередко отождествляется с тромбозом этого сосуда, поскольку является его следствием или осложнением. Почему развивается подобная ситуация, как с ней бороться и можно ли избежать такого разворота событий?
Анатомическая и физиологическая справка
Нижняя полая вена (НПВ) является одним из самых больших и значимых сосудов большого круга кровообращения. Она имеет свой бассейн разветвленной сети и собирает кровь со всего нижнего этажа тела.
Данная вена располагается с правой стороны от аорты в забрюшинном пространстве (область клетчатки от диафрагмы до малого таза). В пределах брюшной полости НПВ проходит сзади тонкой кишки и поджелудочной железы, впадает в поперечную борозду печени.
Далее вена через диафрагму проникает в средний отдел средостения, где отдает кровь непосредственно в полость правого предсердия. Клапанов в НПВ нет, диаметр ее меняется в зависимости от дыхательного цикла от 21 до 35 мм (на выдохе он шире, чем на вдохе).

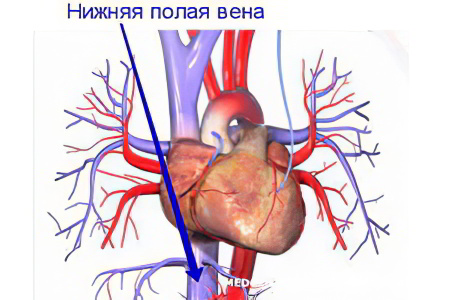
На фото стрелкой указана нижняя пола вена
Бассейн нижней полой вены является самой развитой и сильной системой венозных сосудов в организме человека (содержит примерно 65% — 70% всей венозной крови). Данную сеть образуют сосуды разного калибра. У НПВ есть несколько притоков. Часть из них является внутренностными:
- почечные венозные сосуды;
- вены яичников и семенников;
- вены печени;
- надпочечниковые ветви.
Другая часть притоков является пристеночными сосудами:
- вены диафрагмы;
- сосуды поясничной области;
- вены ягодиц (верхние и нижние);
- латерально-крестцовые;
- подвздошные притоки.
Что такое нижняя полая вена, ее функции и анатомия подробно разбираются в видеоролике:
Откуда берется проблема
Синдром нижней полой вены — это симптомокомплекс, который развивается вследствие полной закупорки (окклюзии) или частичной непроходимости (пристеночный тромб) основного венозного ствола, собирающего кровь из нижних конечностей, органов брюшной полости и таза.
Различают 2 формы этого патологического состояния: острый тромбоз нижней полой вены и хроническую обструктивную непроходимость.
Основной причиной окклюзии крупного сосуда являются илеофеморальные тромбозы (на уровне подвздошной и бедренной вен), которые имеют тенденцию к восходящему распространению. Чаще всего синдром нижней полой вены случается в следующих ситуациях:
- на фоне беременности, особенно многоплодной или крупным плодом;

- при наличии опухолей брюшной полости (печени), забрюшинного пространства (почек, поджелудочной железы) или малого таза (мочеполовая система);
- при забрюшинном фиброзе (болезнь Ормонда) — механическое сдавливание сосудов склеротически измененной жировой клетчаткой;
- врожденная атрезия просвета НПВ;
- тромбоз и окклюзия печеночных вен врожденного или приобретенного происхождения (синдром Бада-Киари).
Первая причина (беременность) является самой распространенной. На поздних сроках растущая матка всегда в той или иной степени сдавливает нижнюю полую вену, что проявляется повышением венозного давления в ногах и уменьшением возврата крови в сердце.
Снижение сердечного выброса и объема крови в малом круге кровообращения приводит к кислородному голоданию всего организма. Однако клиника синдрома сдавления нижней полой вены развивается только у 10% беременных женщин, у остальных венозный отток совершается по сети образующихся коллатералей (обходных путей).
Как проявляется нарушение
Выраженность клинической картины синдрома нижней полой вены зависит от уровня закупорки или сдавления венозного ствола. При перекрытии просвета выше места выхода почечных сосудов развивается поражение почек (нефротический синдром с отеками и повышением содержания белка в моче) с дальнейшим нарастанием почечной недостаточности.
Если уровень поражения находится ниже почечных вен, то страдают нижние конечности (варикозные изменения вен, многочисленные трофические язвы голени, онемение и отеки ног).
 Боли при данной патологии чаще носят распространенный характер — ноги, паховая область, нижняя часть спины с ягодицами и живот.
Боли при данной патологии чаще носят распространенный характер — ноги, паховая область, нижняя часть спины с ягодицами и живот.
Выражена отечность — она захватывает обычно ноги на всем протяжении от паха до пальцев стопы, а также половые органы и передний отдел брюшной стенки. Увеличенные подкожные вены больше всего видны на голенях, меньше — на бедрах, сильно заметны на животе — по бокам брюшной стенки и над лоном, вверху они соединяются с поверхностными венами грудной клетки.
Особенности синдрома нижней полой вены у беременных связаны с тем, что выраженное сдавление этого сосуда большой маткой (после 25-26 недели) снижает маточный и почечный кровоток, что неблагоприятно сказывается на развитии и состоянии плода.
Особенно это проявляется в положении женщины на спине — появляется внезапная слабость, головокружение, удушье, снижается артериальное давление вплоть до обморока.
У будущей матери снижается клубочковая фильтрация и другие функции почек, может внезапно наступить преждевременная отслойка плаценты и даже разрыв матки. Такие женщины часто имеют признаки варикозной болезни и геморроя.
Диагностика и принципы лечения
При подозрении на развитие синдрома НПВ необходима экстренная медицинская помощь. Диагностические мероприятия заключаются в проведении флебографии с контрастным веществом, на снимках можно установить локализацию сужения или закупорки вены. Для полноты  диагноза дополнительно выполняют УЗИ сосудов, а также МРТ. Лабораторная диагностика заключается в проведении общих и биохимических анализов мочевого остатка и крови, исследовании свертывающей системы. Выбор индивидуальной схемы лечения назначается после оценки результатов исследования.
диагноза дополнительно выполняют УЗИ сосудов, а также МРТ. Лабораторная диагностика заключается в проведении общих и биохимических анализов мочевого остатка и крови, исследовании свертывающей системы. Выбор индивидуальной схемы лечения назначается после оценки результатов исследования.
Лечение может быть радикальным оперативным и консервативным, последнему отдается предпочтение. Целью медикаментозной терапии является устранение патологического процесса и восстановление нормального кровотока.
Для этого подбираются индивидуальные дозы тромболитиков и антикоагулянтов (для разжижения крови и удаления тромбов), при необходимости — нестероидные противовоспалительные препараты, иногда возникает необходимость в антибактериальных лекарствах по показаниям.
Кроме того, используется компрессионная терапия, бальнеологические и физиотерапевтические процедуры.
Хирургическое вмешательство врачи практикуют в редких случаях, например, при массовом образовании тромбов в нижних конечностях или при сужении просвета НПВ выше расположения почечных артерий. Эффективным является метод аутовенозного шунтирования, реже — протезирование нижней полой вены.
Последствия вплоть до летального исхода
Самым грозным осложнением является тромбоз в системе нижней полой вены, он составляет около 10% от общего количества тромбозов.
Чаще всего такое состояние развивается восходящим гематогенным путем из вен меньшего диаметра или в результате сдавления сосуда опухолью.
Клиническая картина острого тромбоза НПВ зависит от скорости продвижения тромбов, степени закупорки просвета основного венозного ствола и его притоков, а также от компенсаторной силы обходных коллатеральных путей. Наихудший прогноз связан с быстрым продвижением тромба и развитием легочной эмболии.
 Стремительное развитие окклюзионной непроходимости нижней полой вены проявляется выраженными болями внизу живота и спины, отеком и синюшностью конечности, распространенным на всю область протяженности тромбоза.
Стремительное развитие окклюзионной непроходимости нижней полой вены проявляется выраженными болями внизу живота и спины, отеком и синюшностью конечности, распространенным на всю область протяженности тромбоза.
Закупорка НПВ в области выхода почечных вен способствует наступлению тяжелых последствий, например, поражению паренхимы органа с развитием почечной недостаточности.
Окклюзия в зоне печеночных сосудов приводит к нарушению основных функций печени и к тромбозу просвета воротной вены, что значительно отягощает прогноз.
При данной локализации беспокоят боли в животе, особенно справа под ребром и в эпигастрии, увеличение печени и селезенки, водянка живота, характерное появление рисунка расширенных вен на передней поверхности брюшной стенки, похожего на голову медузы.
Опасность, которую лучше предотвратить
Профилактические мероприятия строятся, исходя из этиологии патологического состояния.
Задача состоит в предупреждении возникновения причины для развития такого нарушения. Рекомендации:
- контроль системы свертывания крови, особенно при наличии наследственной предрасположенности к повышенному тромбообразованию;

- прием препаратов Аспирина в дозе 50-75 мг каждый день после консультации с врачом;
- при первых симптомах неблагополучия в организме обратиться за помощью к соответствующему специалисту;
- при сроке беременности свыше 26 недель нельзя отдыхать или выполнять физические упражнения в положении «лежа на спине»;
- рекомендуется регулярная физическая нагрузка (ходьба, плавание);
- в процессе родовой деятельности предпочтительнее положение с высоким изголовьем или сидя.
При своевременной диагностике проблемы и правильном соблюдении рекомендаций врачей прогноз при синдроме НПВ может быть вполне обнадеживающим.
Источники: http://doctor-cardiologist.ru/ostryj-venoznyj-tromboz-stadii-simptomy-lechenie, http://www.ayzdorov.ru/lechenie_tromboz_nijneii_poloii_veni.php, http://stopvarikoz.net/other/sindrom-nizhnej-poloj-veny.html