Тромбоз ног при сахарном диабете
Как проявляется и лечится тромбоз нижних конечностей
Тромбоз нижних конечностей характеризуется поражением вен, когда в их просвете по ряду причин образуется сгусток крови (тромб). Патология может поражать как поверхностные, так и глубокие сосуды.
В любом случае это заболевание всегда связано с поражением вен: сначала происходит их изменение при варикозе, затем развивается запущенная форма в виде тромбофлебитов, а затем и тромбозов.
Но необязательно тромбоз возникает в воспаленных венах, он может появляться и в здоровых. В 70% случаев поражаются сосуды ног, особенно голени. В медицине, говоря о тромбозе, имеют в виду поражение глубоких вен (ТГВ), именно в них чаще всего формируются тромбы. Несмотря на бессимптомность, последствия болезни тяжелые. Тромбозы есть у каждого четвертого, а поражения ног — у каждого пятого жителя. В силу физиологии тромбоз в 5-6 раз чаще возникает у женщин. Тромб почти всегда вызывает воспалительную реакцию в месте своего появления. Это влечет к образованию новых тромбов.

В течение 3 лет люди, страдающие тромбозом, могут стать инвалидами в 35-70% случаев или получить осложнение в виде тромбоэмболии легочной артерии (ТЭЛА). В России ежегодно 240 000 человек заболевает тромбозом, а 60 000 болных в год умирает от этого заболевания. Каждую минуту этот диагноз ставится одному человеку (по данным ВОЗ). Следует напомнить, что образование тромба — это защитная реакция организма на какое-либо повреждение, не будь его — люди умирали бы от кровотечений даже при микро травмах. Тромбы состоят из тромбоцитов и коллагена и закупоривают поврежденный сосуд, не давая развиться кровотечению. При здоровых сосудах они самостоятельно рассасываются после заживления ран. Но при нарушении равновесия между свертывающей и противосвертывающей системами возникают проблемы.
Причины патологии
Причины тромбоза могут крыться в следующем:
- Наиболее частая причина — наследственность (слабость венозной стенки, плохая работа клапанов, варикоз).
- Опухолевые процессы. При них нарушается свертываемость крови, происходит ее сгущение, усиливается тромбообразование.
- Гормональные сбои при беременности, сахарном диабете, микседеме, женские половые гормоны (эстроген и прогестерон) тоже способствуют тромбообразованию.
- Ожирение. При метаболическом синдроме образуется аналог эстрогена — лептин, он способствует появлению тромбов.
- Различные травмы, переломы и операции с кровотечением вызывают повышенный уровень тромбопластина, он сгущает кровь, ускоряя образование тромбов.
- Парезы и параличи ног. Мышечная атрофия замедляет венозный кровоток, тромбоциты склеиваются.
- Септические состояния: заражения крови, ожоги, гнойные процессы, остеомиелиты, туберкулез — при них образуются токсины, которые способствуют образованию тромботических масс.

- курение;
- гиподинамия;
- беременность;
- пожилой возраст;
- сахарный диабет;
- сверхтяжелые нагрузки;
- длительные авиа перелеты;
- заболевания сердечно-сосудистой системы;
- долгий период реабилитации с соблюдением постельного режима;
- прием некоторых препаратов, влияющих на свертываемость крови;
- неподвижные виды работ, связанные с отсутствием активного перемещения.
Механизм развития
Базовые принципы образования тромбов имеют название триады Р. Вирхова, по имени немецкого врача, который их сформулировал:
- Сначала повреждается внутренняя стенка вены, точнее ее эндотелий — альтерация.
- Усиление свертываемости крови. Выделяется вещество, ускоряющее склеивание тромбоцитов в сгусток.
- Нарушение и замедление кровотока благоприятствует тромбообразованию.
Основная причина тромбоза — повышенная свертываемость крови, если она продолжается длительное время, риск тромбов увеличивается многократно.
 Тромбоз вен
Тромбоз вен
Что такое тромбоз сосудов нижних конечностей по своей сути? Тромбоз вен — это более тяжелая ступень, на которую переходит варикоз при отсутствии лечения. В результате постепенного уплотнения сосудов и развития в них воспаления в дальнейшем появляется тромбофлебит глубоких вен нижних конечностей. Симптомы его сначала почти не отличаются от варикоза, сосуды сужаются, ток крови замедляется, что приводит к образованию тромбов, и, как следствие, возникает тромбоз. В результате кровоток может нарушиться местно, или затронуть всю систему сосудов.
Классификация тромбозов
По прикреплению бляшки к стенке тромбоз может быть:
- пристеночный — тромб крепится к стенке, кровотоку не мешает, менее опасен;
- окклюзионный — вена полностью перекрыта;
- смешанный — сгусток крови перемещается вверх и вниз по вене;
- флотирующий — тромб, который идет вдоль стенки, его верхушка плавает в просвете вены, легко способен отрываться и попадать в мелкие сосуды, закупоривая их;
- мультифокальный тромбоз — тромбы появляются в любых местах.
Различают также определенные виды тромбоза в самих нижних конечностях: поражение поверхностных и глубоких вен, тромбозы артерий ног, илеофеморальный тромбоз ног.
Симптоматические проявления
В большинстве случаев заболевание протекает бессимптомно, диагноз выявляется на поздних этапах наличии осложнений. При патологии нижних конечностей признаки тромбоза у половины больных выявляются как классические, то есть проявляются внезапно, но часто размыты. Сначала это может быть тяжесть в ногах, гиперемия, чувство жара, боли по ходу пораженной вены, особенно при физической нагрузке, часто распирающего характера. Возможно повышение температуры до 39ºС, ночные судороги.
 Больная нога на ощупь горячая, при пальпации болезненная, немного позже она начинает отекать, кожа ниже тромбоза бледнеет, начинает блестеть, синеет. Под кожей проступают увеличенные в виде шнура вены: они уплотнены, синего цвета, окружены синей сеточкой мелких сосудов, болят, причем на любую перемену погоды. Подъем по утрам и ночью становится мучительно тяжелым: сразу встать на ступни невозможно из-за боли. Нужно размяться и походить, чтобы разогнать кровоток. К вечеру тяжесть в ногах опять нарастает, появляются распирающие, давящие, ноющие и дергающие боли.
Больная нога на ощупь горячая, при пальпации болезненная, немного позже она начинает отекать, кожа ниже тромбоза бледнеет, начинает блестеть, синеет. Под кожей проступают увеличенные в виде шнура вены: они уплотнены, синего цвета, окружены синей сеточкой мелких сосудов, болят, причем на любую перемену погоды. Подъем по утрам и ночью становится мучительно тяжелым: сразу встать на ступни невозможно из-за боли. Нужно размяться и походить, чтобы разогнать кровоток. К вечеру тяжесть в ногах опять нарастает, появляются распирающие, давящие, ноющие и дергающие боли.
Часты парестезии голени (чувство онемения и «мурашек»). Из-за выраженной отечности ноги кажутся увеличенными в объеме, чувствительность больной ноги снижена. На пораженной стороне кожа истончена. При ходьбе по лестнице и даже по ровной поверхности боли усиливаются.
Для диагностики проводят специальные функциональные тесты для определения ТГВ:
- тест Хоманса — при сгибании стопы в голени появляется болезненность;
- тест Ловенберга — при сжимании голени манжетой тонометра проявление боли в пораженной ноге заметно уже на отметке 80/100 мм рт.ст., а в здоровой ноге даже при 150 мм рт.ст боли нет.
Если тромбоз развивается в бедренных артериях, то признаки заболевания выражены сильнее. Чаще поражается икроножная мышца нижней конечности, появляется внезапная отечность лодыжки и мнимое расширение мышц голени. Часто бывает, что болит здоровая нога вместо больной.
 Отёчность ног
Отёчность ног
Тромбоз чаще поражает левую ногу. При этом идет частичное восстановление кровотока за счет коллатералей, поэтому симптомы проявляются не сразу. При тромбозе бедренной вены симптомы те же, но локализация их выше, и они более резко выражены.
Высокие тромбы более опасны в плане эмболии. Если поражены бедренные и подвздошные вены, развивается илеофеморальный тромбоз. Он особенно часто вызывает ТЭЛА. При этом типе заболевания первые признаки появляются внезапно и резко: паховая складка сглаживается, ткани голени напряженные, кожа глянцевая, венозная сеть усиливается за счет развития коллатералей, развивается отек на ноге: от стоп до паха.
Боли при этом распирающие, может отмечаться температура. Для патологии характерно изменение цвета кожи ног:
- Он может стать молочно-белым, появляется при спазмах мелких артериол. Начало процесса при этом внезапное и бурное, боли острые, резкие, отмечается онемение и похолодание ноги, отек нарастает, пальцы на ногах теряют свою чувствительность, пульсация артерий пропадает
- Синюшный цвет возникает из-за переполненных мелких капилляров (болезнь Грегуара). При этом нет пульсации артерий на пораженной стороне, боли в ноге резкие, рвущие, очень сильные. Вся нога отекшая, кожа темно-синего или черного цвета, на ней могут появиться геморрагические пузыри. При полной закупорке вены развивается гангрена. Артериальный тромбоз возникает при проникновении тромба из вены при его миграции, при атеросклерозе, травмировании артерий. В своем развитии симптомы тромбоза нижних конечностей при поражении артерий проходят несколько стадий: от болей, снижения чувствительности до полного обездвиживания.
Диагностические мероприятия
Для подтверждения диагноза ТГВ проводят:
 Дуплексное сканирование
Дуплексное сканирование
- Рентгеноконтрастную флебографию — самый точный способ выявления тромбоза. Данный метод точно определяет все проблемы при наличии флотирующего тромба
- Радионуклидное сканирование — введение в вену стопы особого радиоактивного вещества, которое накапливается в тромбах, и эти зоны выглядят как отсутствующие.
- Импедансная плетизмография определяется скоростью кровенаполнения вен голени и увеличением их объема по изменению электрического сопротивления тканей.
- Золотой стандарт диагностики — ультразвуковое допплеровское исследование и дуплексное сканирование. Подобные методы исследования позволяют определить локализацию и вид тромба, его подвижность и протяженность, оценить степень сужения вен, характер прикрепления сгустка к стенке вены.
- При проведении КТ и МРТ флебографии определяются все участки с тромбами и нарушенным наполнением вен — с них сигнал не поступает.
Проводятся различные функциональные пробы для подтверждения диагноза: симптом Хоманса, Мозеса, Ловенберга, Лискера, Лувеля, маршевая проба и др. При подозрении на ТЭЛА проводят рентген легких с радиоактивным маркером.
Возможные осложнения
Указанные осложнения приведены не для устрашения, а как напоминание о том, что лечить тромбоз следует обязательно, лучше всего на ранних стадиях, и только под контролем врача. Опасность создает флотирующий тромб с развитием ТЭЛА и летальным исходом. Если закупориваются мелкие ответвления arteriae pulmonalis, развивается ДН и геморрагический инфаркт легкого. В других случаях возникает хроническая венозная недостаточность. Иногда окклюзионный тромбоз при отсутствии лечения может осложниться гангреной ног, возможно абсцедирование вен при гнойном расплавлении тромба.

Необходимое лечение
Многие полагают, что лечение тромбоза нижних конечностей сходно с терапией варикоза. Это неверно в корне: при варикозе тромбов нет, и здесь возможно применение мазей, массажей, компрессов, примочек, при наличии тромба это бесполезно.
Лечение при тромбозе только комплексное:
- использование антикоагулянтов, причем тромболитики могут вводиться прямо в вену;
- применение радикальных методов — удаление тромбов при помощи хирургических операций — тромбэктомия или установление в вене кава-фильтров.
Кава-фильтр создает барьер для мигрирующих тромбов и не пускает их дальше, являясь ловушкой. Их установление особенно показано тем, кому нельзя принимать антикоагулянты.
Хирургические методы применяют в следующих случаях:
- при угрозе ТЭЛА;
- при восходящем тромбофлебите;
- при расплавлении тромба гнойным экссудатом;
- при наличии флотирующих тромбов, когда консервативное лечение не эффективно;
После проведенной операции нужно как можно быстрее начать ходить, чтобы предотвратить повторное возникновение тромбов. Решение о том, как лечить тромбоз в каждом случае, решается врачом совместно с хирургами.
 Гепарин
Гепарин
Главная цель консервативного лечения — предупредить последующее тромбообразование, снять воспаление, а также улучшить микроциркуляцию. Для этого назначают антикоагулянты прямого действия, особенно часто это Гепарин. Кроме этого, применяют пролонгированные антикоагулянты — Фраксипарин, Клексан. Назначают ангиопротекторы для улучшения микроциркуляции — Пентоксифиллин, Флекситал, Трентал. В качестве тромболитиков вводят ферментные вещества — Урокиназа, Стрептокиназа.
Для улучшения реологических свойств крови применяют Реосорбилакт, Реополиглюкин. Эти лечебные растворы улучшают микроциркуляцию крови, уменьшая ее вязкость и способность к сгусткообразованию. Противовоспалительные медикаменты (Вольтарен, Индометацин, Аспирин) уменьшают болевые проявления, разжижают кровь, снимают отек и воспалительные процессы. Лекарственная терапия дополняется эластичными бинтованиями.
Профилактические мероприятия
В профилактических целях необходимо следующее:
- отказ от курения;
- контроль сахара и холестерина крови;
- эластичное бинтование;
- исключение приема оральных контрацептивов;
- ношение удобной обуви с высотой каблука не более 3-4 см, сюда же можно отнести умеренные физические нагрузки;
- ежедневные прогулки не менее 30 минут в день;
- прием антикоагулянтов;
- соблюдение режима дня.
Все действия должен контролировать лечащий врач. Запускать болезнь нельзя — это грозит опасными последствиями.
Сахарный диабет и тромбофлебит
Сахарный диабет — заболевание эндокринной системы хронического характера, проявляющееся высоким содержанием в крови глюкозы из-за нарушения ее утилизации вследствие нехватки инсулина (гормон, вырабатывающийся поджелудочной железой). Повышенный уровень сахара в крови приводит к нарушению функций практически всех органов. В большей степени влияние оказывает на клетки с инсулинонезависимым потреблением глюкозы. Это клетки внутренней оболочки сосудов и клетки крови. Такое состояние быстро провоцирует возникновение необратимых осложнений.
Факторы развития поражения вен у диабетиков
Тромбофлебит — это воспалительный процесс в стенках вен, сопровождающийся формированием в этих местах тромбов. Для развития болезни необходимо сочетание трех факторов:
- Нарушение целостности сосудистой стенки. Воспалительные изменения или травмы делают внутреннюю поверхность сосуда шершавой. В этих местах легко оседают клетки крови, формируя тромб.
- Повышение вязкости крови. Более вязкая кровь быстрее образует тромбы, чем «жидкая». Вязкость крови может повышаться благодаря многим факторам: от нарушения питьевого режима до эндокринных болезней.
- Замедление тока крови. Течение крови замедляется в местах сужения или расширения сосудов (например, варикозные узлы).
Все эти факторы ярко представлены при сахарном диабете. Предпосылками развития тромбофлебита является склонность диабетиков к варикозной болезни вен. Около 80% пациентов с диабетом второго типа страдают ожирением, при котором риск развития варикоза в три раза выше.

Диабетический процесс оказывает огромное влияние на сосуды организма и на циркулирующую кровь. Существует отдельное понятие этого явления: диабетическая микро- и макроангиопатия. Это процесс поражения сосудов разного диаметра (от совсем мелких, как сосуды сетчатки, до крупных, как сосудистые стволы ног или рук). Стенки сосудов становятся хрупкими, легко повреждаются, развиваются частые кровоизлияния и кровотечения, повышается вероятность формирования тромбов, легко откладываются холестериновые бляшки. Обычно диабетическая ангиопатия дебютирует с мелких сосудов (артерии и вены глазного дна, пальцев стопы).
Повышение уровня глюкозы оказывает негативное влияние на текучесть крови. Из-за гипергликемии меняются свойства оболочки эритроцитов: уменьшается их деформируемость, повышается склонность к слипанию. Кроме этого, увеличивается вязкость самой плазмы крови и, как следствие, повышается концентрация фибриногена (белка, отвечающего за образование основы тромба — фибрина). Все это приводит к сгущению крови, замедлению ее тока и формированию тромботических масс. Эритроциты больных диабетом имеют высокую степень слипчивости с внутренней поверхностью сосудов, увеличивающую риск формирования тромбов и атеросклеротических бляшек.
Во время сахарного диабета нарушается баланс между формированием тромбов и их рассасыванием. Чрезмерное угнетение фибринолиза увеличивает риск сбоев свертывающей системы и развития тромбозов. Также для диабета характерно ускорение слипания тромбоцитов между собой.
Кроме поражения сосудистого русла, диабет затрагивает нервные стволы и окончания. Диабетическая полинейропатия — состояние, заключающееся в снижении болевой и температурной чувствительности. Чувствительность снижается на руках и ногах (симптом «чулок» и «перчаток»). В кистях и стопах возникает ощущение жжения, они немеют и покалывают, особенно это чувство беспокоит по ночам. Так как порог чувствительности значительно занижен, то пациенты могут травмироваться, сами того не замечая. Нарушение нервной иннервации стоп, а в тяжелых случаях и голеней, проводит к сбоям в питании тканей и сосудов. Из-за этого развиваются такие мучительные для больного осложнения, как диабетическая стопа и трофические язвы. Трещины и хронический дерматит провоцируют распространение воспалительного процесса в подлежащие ткани, сосуды.
Трофические язвы при тромбофлебите ног на фоне сахарного диабета протекают гораздо тяжелее. Инфекция и диабет создают порочный круг. Инфекция ухудшает обменные процессы в организме, а из-за сахарного диабета замедляется регенерация и восстановление тканей. Возникает риск быстрого распространения инфекционного процесса и ухудшение диабета. При трофических изъязвлениях, осложненных гнойным течением, ферментами разрушается и эндогенный, и экзогенный инсулин. Нехватка инсулина постепенно увеличивается, что приводит к декомпенсации сахарного диабета.
Симптомы поражения
Клинические проявления тромбофлебитического процесса при сахарном диабете сходны с классическим течением болезни:
- Болевой синдром. Боли над областью пораженного сосуда, в мышцах голени. Чувство распирания в ногах и выраженного дискомфорта.
- Кожные покровы над местом закупорки красные, болезненные при прикосновении.
- Прощупывается пораженная вена в виде плотного жгута.
- Выраженный отек пораженной конечности.
- Движения конечностью затруднены.
- Возможны судороги, онемение конечности.
- Если у пациента были варикозные узлы, то они становятся плотными и болезненными, увеличиваются в размере.
- Быстро развивается атрофия кожи и подлежащих тканей. На коже над тромбофлебитической веной появляются темные пятна.
- Трофические язвы появляются быстро. Носят стойкий, рецидивирующий характер. С трудом поддаются лечению.
- Выражены симптомы общей интоксикации.
- Резкие колебания уровня глюкозы, симптомы гипер- или гипогликемии, особенно при гнойных трофических язвах.
Отличительной особенностью тромбофлебита у диабетиков являются долго незаживающие трофические изъязвления. Если язвы изначально были асептическими, то впоследствии характерно присоединение инфекции и развитие гнойно-воспалительного процесса. Часто он приводит к обширным поражениям кожи, мягких тканей, вплоть до кости. Такие состояния могут заканчиваться ампутацией конечности.
Тромбы, образующиеся при диабете, могут быть как плотно прикрепленными на большом протяжении венозного сосуда, так и со свободноплавающим хвостовым концом (флотирующие). Это необходимо помнить при диагностике тромбофлебита. Флотирующие тромбы могут стать причиной грозного осложнения — тромбоэмболии легочной артерии. Нередко такая тромбоэмболия заканчивается летальным исходом.
Диагностика тромбофлебита вен при сахарном диабете заключается в выявлении его, определении местоположения тромботических масс, их длины. Также обязательно определять наличие подвижной хвостовой части. Это важно для определения тактики лечения пациента: консервативной или хирургической.
Лечение тромбофлебитической патологии у диабетиков
Лечение тромбофлебита конечностей при сахарном диабете должно быть комплексным. Во-первых, необходимо менять образ жизни, питание. Вторым, но не менее главным условием лечения, является достижение компенсации диабетического процесса. Важно обеспечить стабильный уровень глюкозы крови с помощью диеты, препаратов инсулина или инсулинзамещающих и физической нагрузки. Необходим тщательный уход за ногами, нужно стараться избегать травм. Благотворное влияние оказывают теплые ножные ванны, кремы, смягчающие кожу. Соблюдение данных рекомендаций позволит остановить диабетическую ангиопатию и нейропатию.
Лекарственная терапия в период ремиссии тромбофлебита и с профилактической целью заключается в назначении препаратов, улучшающих кровоток в капиллярах, ангиопротекторов, нейропротекторов и средств, улучшающих метаболические процессы. Обязательно использование компрессионного белья или эластичного бинтования конечностей.
При обострении процесса применяют средства стандартной терапии тромбофлебита:
- препараты, укрепляющие сосудистую стенку;
- антиагреганты и антикоагулянты;
- корректоры кровообращения;
- тромболитики;
- нестероидные противовоспалительные;
- антибактериальные.
Особенное внимание при тромбофлебите у диабетиков уделяют местной терапии. Мази, гели и кремы применяют для рассасывания тромботических масс, снятия воспаления, обезболивания. Важное значение имеют репаративные средства, помогающие побороть трофические язвенные процессы.
Значительное благоприятное воздействие оказывает физиотерапевтическое лечение. Оно улучшает трофические и обменные процессы в тканях, разжижает кровь и улучшает микроциркуляцию.
Медикаментозная терапия при тромбофлебите у диабетиков должна назначаться с учетом других возможных осложнений: диабетическая офтальмопатия, диабетическая нефропатия. Так, например, назначение сосудорасширяющих препаратов без контроля офтальмолога может привести к массивным кровоизлияниям в сетчатку и стекловидное тело глаза.
Нередко приходится прибегать к хирургическим методам лечения. При отсутствии эффекта от медикаментозной терапии, при высоком риске тромбоэмболии легочной артерии и незаживающих трофических язвах применяют разнообразные хирургические техники:
- резекция тромба;
- прошивание венозного ствола;
- создание шунтов и соустий;
- установка фильтров в крупные венозные стволы;
- некрэктомия и пластика трофических язв.
Варикоз и диабет 2 типа: лечение и профилактика варикозного расширения у диабетиков
Сахарный диабет – это заболевание, которое вызывает тяжелые осложнения сердечно-сосудистой системы. С развитием болезни они проявляются все более опасной форме затрагивая сердце, артерии и вены. Но наиболее частым осложнением сахарного диабета является варикозное расширение вен.
Иногда варикозная болезнь затрагивает вены пищевода, половых органов и прямой кишки, что является причиной развития геморроя. Геморрой может вызвать не только выраженную боль и жжение в области заднего прохода, но и сильное кровотечение, которое при высоком сахаре бывает крайне сложно остановить.
Но так как сахарный диабет очень часто дает осложнения на нижние конечности, большинство диабетиков страдают именно от варикозной болезни ног. Без соответствующего лечения эта патология может привести к опасным последствиям, вплоть до полного прекращения кровоснабжения в стопах.
По этой причине всем пациентам больных сахарным диабетом 2 типа важно знать: как вовремя распознать варикозное расширение вен, как его правильно диагностировать и какое лечение позволит полностью побороть эту серьезную болезнь.
Как известно циркуляцию крови в артериях обеспечивает сердце, которое работая в качестве насоса создает беспрерывный поток крови в сосудах. Однако венозное кровообращение имеет совершенно иное функционирование. Нормальную циркуляцию крови по венам помогает осуществлять мускулатура ног, в особенности икроножные мышцы.
Во время ходьбы, бега или прыжков мышцы икр постоянно сжимаются, тем самым обеспечивая отток крови от ног обратно к сердцу. А чтобы кровь не возвращалась в нижние конечности под действием силы тяжести в венах есть специальные клапаны, которые пропускают кровоток лишь в одном направлении.
Но если мышцы ног ослабевают и теряют необходимый тонус, а клапаны перестают смыкаться плотно, кровь скапливается в нижних конечностях. Это приводит к значительному растяжению венозных стенок и развитию варикозной болезни.
Варикоз при сахарном диабете чаще всего затрагивает поверхностные вены, расположенные недалеко от кожного покрова. Только в особо тяжелых случаях у пациента развивается варикоз глубинных вен, проходящих вблизи скелета. Со временем варикозное расширение вен приводит к развитию целого комплекса осложнений, таких как воспаление венозных стенок, подкожные кровоизлияния и образование незаживающих язв.
При сахарном диабете у больного значительно снижается иммунитет и организм становится подверженным влиянию любых болезнетворных бактерий. В такой ситуации пораженные варикозом вены часто инфицируется, что может привести к тяжелому воспалению, образованию трофических язв и даже некрозу тканей.
В особо тяжелых случаях варикозная болезнь поражает не только поверхностные, но и глубинные вены. Это часто ведет к развитию тромбофлебита, полной атрофии клапанов и тяжелой венозной недостаточности. Наиболее опасным осложнением варикозной болезни является тромбоэмболия легких, которая часто приводит к гибели больного.
Сахарный диабет является одной из основных причин развития варикозного расширения вен. Однако существуют факторы способные не только спровоцировать данное заболевание при диабете, но и усугубить его течение:
- Генетическая предрасположенность;
- Гормональные изменения: беременность, климакс;
- Большой лишний вес;
- Чрезмерное употребление алкогольных напитков;
- Регулярное выполнение следующих физических нагрузок: подъём тяжестей, продолжительная ходьба пешком, длительное стояние на ногах;
- Врожденные повышенная свёртываемость крови;
- Острая нехватка витаминов С, Е, Р и растительной клетчатки;
- Курение;
- Неправильное питание;
- Постоянное ношение слишком тесного белья;
- Частые запоры;
- Регулярное ношение обуви на высоком каблуке;
- Жаркая погода, ведущая к обезвоживанию организма;
- Болезни сердечно-сосудистой системы;
- Заболевания почек;
- Прием лекарств, повышающих свёртываемость крови;
- Большая потеря крови.
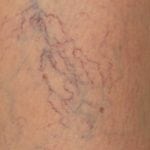 Признаки варикозного расширения вен при диабете второй формы могут проявляться с разной интенсивностью в зависимости от тяжести заболевания. Чем тяжелее протекает болезнь, тем более сильные симптомы варикозной болезни наблюдаются у пациента.
Признаки варикозного расширения вен при диабете второй формы могут проявляться с разной интенсивностью в зависимости от тяжести заболевания. Чем тяжелее протекает болезнь, тем более сильные симптомы варикозной болезни наблюдаются у пациента.
Повлиять на развитие заболевания могут травмы ног, врождённые болезни сердца, особенности питания, вредные привычки и другие факторы, повышающие вязкость крови, снижающие эластичность венозных стенок и уменьшающих напор крови из артерий.
Наиболее ранее симптомы варикозной болезни могут проявляться очень слабо, поэтому многие диабетики часто даже не обращают на них внимания. Однако именно на этом этапе заболевание легче всего поддаётся лечению. Тяжелые формы варикозного расширения вен нередко лечатся только хирургическим путем.
Признаки варикозного расширения вен на 1 и 2 стадии:
- Образование венозных узоров на нижних конечностях, в особенности на голенях и бедрах;
- Ощущение усталости в ногах, чувство тяжести и распирания;
- Судороги в икроножной мышце, которые чаще всего происходят во время сна;
- Появление отеков на ногах, особенно вечером;
- Несильно выраженные болезненные ощущения в ногах;
- Быстрая утомляемость.
Симптомы варикозного расширения вен на 3 и 4 стадии:
- Очень сильные отеки ног, которые могут наблюдаться у больного даже утром;
- Появление на ногах сосудистых звездочек;
- Сильная боль в ногах, которая может быть жгучей, пульсирующей, ломящей или зудящей. Боль может усиливаться во время ходьбы и других движений, локализоваться только в районе вен или охватывать всю конечность.
- Извитые и увеличенные в объеме варикозные вены, заметно выступающие над кожей голеней и стоп;
- Ухудшение состояния кожного покрова. Кожа на ногах становится очень сухой и покрывается пигментными пятнами, позднее кожный покров темнеет и местами приобретает темно-коричневые оттенок. На более поздних стадиях варикозной болезни появляются различные дерматиты и экзема при сахарном диабете, образуются трофические язвы.
В редких случаях у больного открывается сильное кровотечение во время разрыва варикозных узлов. Такое осложнение наиболее часто развивается в ночное время.
 Приступать к лечению варикозной болезни при сахарном диабете необходимо только после прохождения всех необходимых методов диагностики и консультации с врачом-флебологом. Он поможет определить степень поражения и подобрать наиболее эффективные лекарственные препараты.
Приступать к лечению варикозной болезни при сахарном диабете необходимо только после прохождения всех необходимых методов диагностики и консультации с врачом-флебологом. Он поможет определить степень поражения и подобрать наиболее эффективные лекарственные препараты.
Также важно помнить, что не все лекарственные средства подходят для лечения варикозного расширения вен при повышенном уровне сахара в крови. Поэтому перед началом приема того или иного препарата важно посоветоваться с врачом-эндокринологом.
Самыми популярными средствами, применяемыми для лечения варикозной болезни, являются лечебные мази, которые можно приобрести в любой аптеке. Наибольшей эффективностью среди современных противоварикозных мазей по мнению врачей-флебологов обладают следующие препараты:
- Троксевазин. В состав этой мази входит вещество троксерутин, способный заметно улучшить работу кровеносных сосудов. Троксевазин борется с воспалительным процессом, повышает тонус вен, уменьшает отеки и хрупкость капилляров;
- Детралекс. Помогает быстро справиться с застоями крови в ногах, повышает упругость венозных стенок и сужает расширенные вены, усиливает отток лимфы;
- Рутин. Содержит витамин Р и другие биофлавоноиды, способствующие укреплению стенок вен, уменьшению воспаления и полному снятию отеков. Кроме того, данная мазь эффективно борется с судорогами и помогает не допустить появления трофических язв;
- Аэсцин. В состав этой мази входит экстракт конского каштана. Аэсцин понижает проницаемость кровеносных сосудов, помогает избавиться от звездочек, повышает тонус вен, уменьшает воспаление и отеки, разжижает кровь и усиливает микроциркуляцию;
- Венорутон. Действующим веществом в составе этой мази является оксерутин. Он помогает заметно улучшить функционирование кровеносной системы, уменьшить воспалительные процессы и надежно защитить от появления тромбов.
Для усиления действия мазей больному следует принимать лекарства от варикозного расширения вен и в таблетированной форме. Большинство таблеток от варикозной болезни не противопоказаны при повышенном сахаре, однако перед их применением больным с диагнозами варикоз и диабет 2 типа следует проконсультироваться с эндокринологом.
Среди современных средств от варикозной болезни самым лучшими считаются следующе препараты:
- Венарус. Повышает упругость венозной стенки, снижает ее растяжимость, минимизирует ломкость и проницаемость капилляров, борется с застоем венозной крови, быстро снимает воспаление, обеспечивает стенкам сосудов надежную защиту от свободных радикалов;
- Анавенол. Уменьшает проницаемость венозных стенок, нормализует микроциркуляцию, увеличивает просвет в артериолах, способствует росту тонуса вен и усилению периферического кровообращения;
- Эскузан. Имеет сильное противовоспалительное свойство, оказывает тонизирующее действие на венозную систему, увеличивает упругость и прочность стенок сосудов, снижает хрупкость капилляров, борется с отеками и застоями крови в ногах, способствует заживлению язв, уменьшает усталость и тяжесть в нижних конечностях, снимает зуд и боль;
- Венорутон 300. Обладает выраженным обезболивающим и противосудорожным действием, помогает снять отеки и усилить микроциркуляцию крови, способствует быстрому заживлению трофических язв;
- Ангистакс. Эффективно борется с уже существующими отеками и препятствует образованию новых, повышает тонус вен и уменьшает проницаемость стенок сосудов.
Не менее важной составляющей лечения варикоза при диабете является регулярное ношение специального лечебного белья и носков для диабетиков. Это позволит значительно улучшить состояние пораженных варикозом вен благодаря мягкому, но постоянному сжатию нижних конечностей, имитирующему работу икроножных мышц.
Такое компрессионное белье поможет усилить кровообращение в ногах, уменьшить отеки и почти полностью избавить больного от застоя крови в венах. Однако важно отметить, что ношение лечебного белья является лишь дополнением к основному лечению и поможет добиться серьезных результатов, если соблюдать два важнейших метода лечения варикоза – применение лечебных мазей и приём таблеток.
Как лечить варикоз вен расскажет видео в этой статье.
Источники: http://sosudoved.ru/krov/kak-projavljaetsja-i-lechitsja-tromboz-nizhnih-konechnostej.html, http://sosudpro.ru/bolezni/tromboflebit/saharnyij-diabet.html, http://diabetik.guru/complications/varikoz-i-diabet-2-tipa.html

