Венозно мышечный тромбоз что это
Что такое тромбоз нижних конечностей: причины, симптомы и лечение
Тромбоз – это патологическое состояние, что возникает прижизненно и характеризуется образованием в сосудах кровяных сгустков, которые препятствуют нормальному кровотоку.
На сегодняшний день в мире за год около 1 миллиона человек в год госпитализируются с этим диагнозом. Это грозное состояние, которое может привести к нарушению функции органов и конечностей или даже смерти пациента.
Впервые это явление описал Р. Вирхов. Он определил, что в механизме развития тромбоза лежит три симптома: венозный застой, нарушение целостности внутренней стенки сосуда и повышенная коагуляция крови. Позже это понятие назвали «триадой Вирхова».
Существуют два основных вида тромбоза:
Артериальный развивается вследствие заболеваний сердца (инфаркт миокарда, ревматическое поражения клапанов, тяжелые мерцательные аритмии, септический эндокардит), аневризмы сосудов, травмы, объемных хирургических вмешательств, атеросклероза, облитерирующего эндартериита, опухоли легких, артериитов, лейкоза, полицитемии, приема некоторых препаратов, генетической предрасположенности.
Венозный – чаще всего является осложнением варикозной болезни нижних конечностей, геморроя или острого нарушения кровоснабжения и при наличии гиперкоагуляции.
О чем в этой статье:
Основы патогенеза тромбоза
Для того, чтобы разобраться: тромбоз – что это такое, необходимо понять патогенез его образования. Для нормального функционирования всех органов и систем необходимо наличие гомеостаза (постоянства внутренней среды). Это: кислотно-щелочное состояние, уровень электролитов крови, постоянство буферных систем, равновесие свертывающей и противосвертывающей систем, целостность всех структур и много других параметров.
В норме сосудистая стенка и форменные элементы имеют отрицательный заряд. Это позволяет им выполнять свою функцию и кровяные тельца не адгезируются на внутренней поверхности сосуда. Но, при нарушении структуры эпителиального слоя, происходит изменение заряда эпителия на положительный и в кровеносное русло начинает выделяться тромбопластин. Это ведет к наслаиванию в данном участке форменных элементов крови, чтобы перекрыть пораженное место. Это ведет к активации свертывающей системы крови и она сгущается.
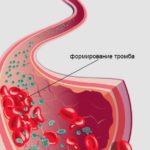 В области образовавшегося тромба происходить изменение тока крови. В норме он должен быть ламинарным (с одинаковой скоростью, без смешивания слоев и без образования завихрений). Патологический участок образует помеху на пути форменных элементов и возникает турбулентное движение крови, когда изменяется давление, скорость кровотока и образуются завихрения. Появляется порочный круг, что ведет к еще большему наслаиванию эритроцитов, тромбоцитов и тромбообразованию.
В области образовавшегося тромба происходить изменение тока крови. В норме он должен быть ламинарным (с одинаковой скоростью, без смешивания слоев и без образования завихрений). Патологический участок образует помеху на пути форменных элементов и возникает турбулентное движение крови, когда изменяется давление, скорость кровотока и образуются завихрения. Появляется порочный круг, что ведет к еще большему наслаиванию эритроцитов, тромбоцитов и тромбообразованию.
Далее, возможно два исхода: расплавление тромба (асептическое, гнойное) или же он покрывается соединительной тканью и фиксируется на сосудистой стенке. Далее он может полностью закрывать просвет вен или артерий, вызывая окклюзию и тромбоз. Бывают случаи, когда данное образование отрывается и начинает мигрировать с кровотоком, возникает тромбоэмболия легочной артерии, сосудов головного мозга, почек и других органов.
Для артериального тромбоза также важную роль в запуске патологического процесса играет спазм сосуда. После длительного сужения артерии, ткани подвергаются ишемии. В данном участке происходит изменение кислотно-щелочного состояния в сторону метаболического ацидоза и возникает паралитическая вазодилатация (расширение сосуда). Начинается остановка кровотока с образованием тромбов.
Метаболический ацидоз – это процесс, который возникает в ишемизированном участке из-за недостатка кислорода и перехода клеток на анаэробное окисление. Продукты, которые образовываются, токсически воздействуют на ткани и происходит их распад. Калий, который в норме находится внутри клетки, выходит наружу и поступает в кровоток, вызывая гиперкалиемию и нарушение работы сердца. Другие продукты обмена некротизируют ткани.
Развивается субфасциальный отек, что может привести к некрозу огромных участков мышечной ткани.
Клинические проявления артериального тромбоза
В зависимости от разновидности тромбоза, клиника бывает разнообразной.
Для опытного специалиста не составит труда отличить острый артериальный тромбоз от венозного.
При первом, возникновение симптомов происходит за короткий период времени (1,5 – 3 часа). Он чаще проявляется у людей молодого возраста. Сначала появляется интенсивная боль, которая со временем снижается из-за отмирания нервных волокон. Появляются парестезии, а позже – паралич конечности.
Для артериального тромбоза характерными будут пять признаков («пять Р»):
- Pain – резкая боль, сдавливающего характера, нарастает со временем и не снижается анальгетиками.
- Pulselessness – отсутствие пульса ниже пораженного участка, при диагностике пульс следует проверять на обеих ногах, так как его может быть не слышно из-за других патологий.
- Pallor – бледность кожных покровов дистальнее места поражения, при этом, конечность холодная, со временем приобретает мраморный оттенок.
- Paresthesia – снижение чувствительности (от поверхностной до глубокой), ощущение онемения конечности.
- Paralysis – развивается позже, при необратимых изменениях в тканях и характеризуется отсутствием активных движений в конечности.
На степень выраженности симптомов влияет локализация развивающегося артериального тромбоза, диаметр сосуда, что подвергнулся окклюзии, наличие коллатерального кровообращения, а также, какие части тела он кровоснабжает. При тромбозе брюшных артерий, симптомы развиваются очень быстро и некроз тканей может наступить в течение часа.
Особую роль играет тромбоз мозговых артерий, который вызывает ишемический инсульт. Это состояние также жизнеугрожающее и имеет неблагоприятный прогноз. Инсульт проявляется такими симптомами: появляются дефекты речи пациента, нарушается походка, больной не может вспомнить как его зовут или другие элементарные данные, лицо ассимметричное, с одной стороны опускается угол рта или веки. При просьбе высунуть язык – он отклоняется в одну из сторон, дрожит.
Пациент может потерять сознание и появляются судороги. Инсульт требует немедленной госпитализации пациента в медицинское учреждение, так как наиболее эффективной терапия будет первые 3 часа (так называемое, терапевтическое окно).
Клиника венозного тромбоза
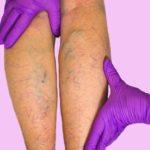 Венозные тромбозы чаще всего развиваются постепенно, в течении 6 – 24 часов.
Венозные тромбозы чаще всего развиваются постепенно, в течении 6 – 24 часов.
Венозный тромбоз поражает чаще взрослое население. Бывает периферический и магистральный.
Наиболее частой локализацией является система большой подкожной вены. Следующие по частоте возникновения – глубокие вены голени. Окклюзия поверхностных вен нижних конечностей носит название – тромбофлебит.
Существуют такие места возникновения венозных тромбозов:
- поверхностные вены нижних конечностей;
- глубокие вены нижних конечностей;
- нижняя полая вена:
- система верхней полой вены;
- воротная вена печени;
- почечные вены;
- яремная вена;
- синдром Бадда-Киари (окклюзия печеночной и нижней полой вены);
- синдром Педжета – Шреттера (тромбоз глубоких вен плеча);
- илеофеморальный венозный тромбоз.
Первый признак, что говорит о наличии патологии – это боль распирающего характера, которая усиливается при движении и вертикальном положении. Возникает массивный отек, нога может значительно увеличиваться в диаметре. Конечность становится цианотичного цвета. Общее состояние пациента ухудшается, может появиться озноб и повышение температуры тела. Далее, на ноге пропадает чувствительность. При тромбозе глубоких вен, клиника может иметь несколько стертых характер. Но это состояние может привести к смерти пациента. Так как, образуется восходящий тромбоз и перекрытием подвздошной вены.
При наличии флотирующегося тромба, существует угроза отрыва его и развития тромбоэмболии легочной артерии (ТЭЛА). Симптоматика болезни зависит от уровня перекрытия сосудов и его массивности. При окклюзии магистрального сосуда смерть наступает мгновенно. Если же тромб находится в ветвях легочной артерии, характерными будут такие проявления:
- Снижение артериального давления.
- Учащение пульса.
- Острая боль в грудной клетке и за грудиной.
- Видимая пульсация шейных вен.
- Нарушение сознания.
- Головная боль.
- Судороги.
- Чувство нехватки воздуха.
- Шумное дыхание.
- Кашель.
- Повышение температуры тела на 2-3 градуса.
- Увеличение размеров печени.
- Кишечная непроходимость.
Илеофеморальный тромбоз часто возникает в послеоперационном периоде, когда проводились оперативные вмешательства в брюшной полости, а также после осложненных родов. Пациента начинает беспокоить резкая распирающая боль в области бедра, промежности и голени. Образуется массивный отек от пальцев стопы до паховой области.
К тромбозу венозных сосудов присоединяется артериальный спазм. Конечность бледнеет, снижается ее температура и возникают парестезии.
Диагностика и методы лечения
 Тромбозы сосудов – это острые состояния, требующие немедленной госпитализации в профильное лечебное учреждение. Для диагностики используют различные лабораторные и инструментальные методы исследования. Наиболее эффективной является ангиография. Это метод исследования, при котором бассейн предположительно тромбированного сосуда вводится рентген-контрастное вещество и показывает уровень перекрытия кровотока. Противопоказана ангиография пациента с хронической и острой почечной недостаточностью, а также аллергией на контрастные вещества.
Тромбозы сосудов – это острые состояния, требующие немедленной госпитализации в профильное лечебное учреждение. Для диагностики используют различные лабораторные и инструментальные методы исследования. Наиболее эффективной является ангиография. Это метод исследования, при котором бассейн предположительно тромбированного сосуда вводится рентген-контрастное вещество и показывает уровень перекрытия кровотока. Противопоказана ангиография пациента с хронической и острой почечной недостаточностью, а также аллергией на контрастные вещества.
Используется ультразвуковое дуплексное и триплексное ангиосканирование. На нем можно оценить диаметр сосудов, кровенаполнение, спектральный анализ кровотока. Лабораторно в общем анализе крови может повышаться уровень лейкоцитов, скорость оседания эритроцитов. На коагулограмме будут признаки гиперкоагуляции. При подозрении на ТЭЛА следует определить уровень Д-димера, который позволяет определить скорость тромбообразования и уровень фибринолиза (активности противосвертивающей системы).
Чаще всего показано хирургическое лечение тромбозов. Производится тромбэктомия и реканализация поврежденного сосуда. При запущенных состояниях хирургу необходимо прибегать к фасциотомии или же к ампутации конечности.
Иногда, при венозных тромбоза проводится системный тромболизис. Он выполняется путем болюсного и капельного введения тромболитика. Можно использовать Урокиназу, Альтеплазу, Стрептокиназу.
Последствия тромбоза зависят от уровня его возникновения и скорости оказания помощи. По этому, всем пациентам, имеющим варикоз 2 стадии, пороки сердца, аритмии следует проходить профилактические осмотры у врачей и придерживаться назначенной терапии.
Что такое тромбоз расскажут эксперты в видео в этой статье.
Подписаться на обновления
Связь с администрацией
Запишитесь к специалисту прямо на сайте. Мы перезвоним Вам в течении 2-х минут .
Перезвоним Вам в течении 1 минуты
Москва, Балаклавский проспект, дом 5
Наиполнейшую консультацию сегодня можно получить
только у опытного сосудистого хирурга профессора
доктора медицинских наук
Эндовазальная лазерная коагуляция вен. 1-я категория сложности. включая анестезиологическое пособие (местная анестезия).
Курс лимфопрессотерапии 10 процедур. Принимает Врач-флеболог кандидат медицинских наук
Прием проводит Врач-хирург высшей категории д.м.н., профессор Комраков. В.Е.
Однократный сеанс склеротерапии в пределах всей нижней конечности (пенная склеротерапия, микросклеротерапия).
Варикоз, тромбы, клапанная недостаточность, отеки на ногах
— все это повод выполнить УЗИ вен нижних конечностей
и пройти консультацию у флеболога.
Лимфопрессотерапия показана при
отеках нижних конечностей, лимфостазе.
Также она проводится в косметологической целью
Венозный тромбоз
Болезнь, в ходе которой образуются сгустки крови (тромбы), в нижних глубоких венах верхних и нижних конечностей, называют венозным тромбозом. В медицине еще принято называть её тромбофлебитом. Тромбы могут появиться и в глубоких, и в поверхностных венах, но наибольшую опасность представляют тромбы, возникающие именно в глубоких венах. Целый тромб, или его незначительная часть могут в любой момент оторваться от стенки сосуда, попасть в кровоток и осесть в легочной артерии, что затруднит в целом движение кровотока. Такие тромбы называют эмболами. Чем больше воспаления рядом с тромбом, тем прочнее он соединен со стенками вены, и менее вероятно, что он превратиться в эмбол. Когда мышцы икр сжимаются, зачастую происходит отрыв и передвижение тромба.
Это характерно касается выздоравливающих людей, которые в этот период становятся более активными. Когда движение крови начинает свой путь от сердца к легким, то появившиеся в венах ног, эмболы могут способствовать блокированию некоторого множества легочных артерий. Оторванный тромб (эбол) иногда передвигается, с учетом своей тяжести против тока крови, сквозь нижнюю полую вену и попадает в другие вены: бедренную, почечную, печеночную.
Вены нижних конечностей делят на три типа по расположению:
• под кожным покровом — поверхностные вены;
• в ткани мышц – глубокие вены;
• между ними — соединительные, являющиеся частью первого и второго типа.
При порезах, травмах и ушибах присутствует постоянное наличие тромбов в организме человека. Венозный тромбоз – длительный процесс, отличающийся скоплением (купированием) внутренних зон кровеносных сосудов. Наблюдается явление закупоривания (блокировки) оттока крови, из-за возникновения сгустков, на и вне области повреждения стенок сосудов. Характерная черта данного заболевания – размерное увеличение тромбов и их перетекание (переход) на другие вены. Тромбоз вен редко поражает зоны рук и грудной клетки, а чаще – зоны голеней, бедер и таза.
Признаки заболевания
Признаками заболевания относятся:
• нарастающее ощущение общего дискомфорта;
• у человека появляется иррадиирующая боль при движении в любом направлении, или при длительном состоянии покоя (сидя, лёжа, стоя). От подобной боли возможно частично избавиться только определив ногу в возвышенное (поднятое) положение;
• неожиданно возникающие отеки бедер, голеней, стоп;
• внезапное посинение кожи на пораженном участке.
Причины возникновения
Замедленный кровоток, нарушенные свойства крови, воспаление венозных стенок – все это характерные признаки тромбоза вен. Существует целый ряд факторов, в силу которых возникает этот недуг. К ним можно отнести:
• неправильное питание и болезни обмена веществ;
• некоторые аллергические реакции;
• высокую нагрузку на верхние конечности;
• чрезмерное физическое напряжение, травмы;
• заболевания сердечно-сосудистой системы;
• инфекции и заболевания крови;
• период после родов;
• прием контрацепции (вызывающей сгущение крови);
• постельный режим до и послеоперационного периода;
• долгая неподвижность конечности в следствии наложения гипса;
• операционное вмешательство, проводимое с использованием общего наркоза;
• длительные поездки и полёты на самолётах.
Возрастной контингент больных тромбозом, не ограничивается только пенсионерами и людьми преклонного возраста. Молодые так же бывают подвержены этой болезни, в особенности те, кто занимается «сидячей работой» в офисах, и не могут позволить себе часто покидать рабочее место. Также по статистике тромбозу ежегодно подвергаются больные раковой опухолью различных масштабов, после проведения лучевой- и химио терапии. Некоторые врачи, даже уверены в генетической предрасположенности венозного тромбоза, наследственности тромбофилии. Причиной возникновения тромбоза является долгое нахождение в одном положении, потому его еще называют болезнью путешественников . Травмы костей, ранения различного характера, так же являются причинами возникновения тромбоза.
Последствия заболевания
Заболевание может быть опасно тем, что:
• одним из многих последствий, является приобретенная недостаточность венозных клапанов, которую еще называют посттроботической болезнью. Она вызывает хроническую венозную недостаточность;
• в результате сильного повреждения стенок глубоких вен, может возникнуть посттромбофлебитическая болезнь. Тяжелое протекание этой болезни несет в себе угрозу жизни пациента;
• малая ветка легочной артерии может закупориться тромбом, что приведет к частичной гибели легкого, или инфаркту легкого.
Если несвоевременно начать лечить венозный тромбоз, это может закончиться более чем плачевно. Некоторые пациенты даже не подозревают, насколько может быть опасен тромбоз. В случае с попаданием тромбов в мелкие ветви легочной системы, может развиться пневмония, и только в самых исключительных случаях болезнь будет протекать без единого симптома. Это становится еще одной, очень серьёзной проблемой – развитие хронической легочной недостаточности. Ожидание чуда, может стоить вам слишком дорого. Лучше незамедлительно обратиться к врачам, и избежать подобных неприятностей. Приглашаем вас в нашу клинику! У нас самое лучшее и самое современное оборудование! Для вас работают только самые высококвалифицированные специалисты, и они всегда готовы Вам помочь! Будьте здоровы!
Что такое и чем опасен острый тромбоз глубоких вен нижних конечностей?
Острый тромбоз глубоких вен (ТГВ) нижних конечностей опасен в связи с риском тромбоэмболии лёгочной артерии (ТЭЛА), из-за которой больной может умереть. ТГВ возникает как осложнение после многих заболеваний, но иногда развивается и у вполне здоровых людей.
Послеоперационные тромбозы встречаются наиболее часто. Заболеваемость тромбозами в мире неумолимо растёт, что связано с увеличением числа оперативных вмешательств.
Описание заболевания
Заболевание очень распространённое. По разным данным, фиксируется от одного до ста случаев на 1000 человек. Вероятность тромбозов резко увеличивается после 40 лет.
 Тромбы формируются в глубоких венах ног или таза. Они представляют собой плотные сгустки крови и чаще образуются на участках, где кровь течёт медленнее: рядом с венозными клапанами, в синусах икроножной и камбаловидной мышц.
Тромбы формируются в глубоких венах ног или таза. Они представляют собой плотные сгустки крови и чаще образуются на участках, где кровь течёт медленнее: рядом с венозными клапанами, в синусах икроножной и камбаловидной мышц.
Пристеночные тромбы прикрепляются к сосудистой стенке и оставляют просвет вены частично свободным, а закупоривающие полностью перекрывают его. Нарушение тока крови часто вызывает отёк или боль. Заболевание порой развивается стремительно. Поскольку глубокие вены мышц ног впадают в нижнюю полую вену, при отрыве тромб попадает сначала в неё, а далее в малый круг кровообращения.
Причины и факторы риска
Среди причин выделяют первичные, связанные с наследственными нарушениями свёртывания крови, и вторичные, возникающие под влиянием внешних условий.
 Впервые процесс тромбообразования исследовал Р. Вирхов, который выделял несколько причин этого явления: раздражение сосуда, нарушения свёртывания и нарушения кровотока (триада Вирхова).
Впервые процесс тромбообразования исследовал Р. Вирхов, который выделял несколько причин этого явления: раздражение сосуда, нарушения свёртывания и нарушения кровотока (триада Вирхова).
Выделяют следующие группы риска по ТГВ и ТЭЛА:
- Низкий риск: больные до 40 лет и те, кому выполняют небольшие операции;
- Умеренный риск: 40-60 лет, малые или большие операции;
- Высокий риск: после 40 лет, большие операции;
- Очень высокий риск: после 60 лет, большие операции на ногах, переломы бедра и другие осложнённые травмы.
Около ¼ всех случаев болезни возникает после переломов длинных трубчатых костей ног, крупных операций на суставах и брюшине. Тромбоз угрожает человеку как в ранний, так и в поздний послеоперационный период.
Главные факторы риска:
-
Длительная неподвижность: состояние после инсульта, постельный режим, гиподинамия, авиаперелёты;

Нарушения гемостаза, повышающие вероятность тромбозов, объединяют под термином тромбофилия. Существуют врождённые генетические дефекты, определяющие склонность к тромбообразованию: лейденовская мутация, дефицит антитромбина III, протеинов S и С. Заподозрить тромбофилию можно, если тромбоз случился в молодом возрасте.
Формы и виды
Тромбозы различают по этиологии, месту образования и видам тромбов:
- Проксимальный тромбоз локализуется в подколенной или бедренной вене и вызывает боль в ноге, отёк и болезненность при прощупывании над поражёнными венами. Но порой первым его проявлением становится ТЭЛА.
- Дистальный тромбоз затрагивает икроножные вены. Наблюдается умеренная боль и болезненность в голени, но иногда симптомы отсутствуют. Отёков обычно нет.
- Илеофеморальный тромбоз возникает в подвздошных и бедренных сосудах. Боль ощущается по внутренней поверхности бедра, в икрах, паху. Нога заметно распухает от стопы до паха. Пальпация в проекции магистральных вен бедра и паха болезненна.
По происхождению тромбозы бывают застойные (при варикозе, внешнем пережатии сосудов, внутренних препятствиях кровотоку), воспалительные и связанные с тромбофилиями.
Также различают окклюзивный, пристеночный и флотирующий тромбоз. Флотирующий тромб диагностируется примерно в 10% случаев. Он прикреплён к венозной стенке только одним концом и как бы болтается в её просвете, поэтому вероятность отрыва очень высока.
Опасность и осложнения
 Главная опасность – тромбоэмболия лёгочной артерии. Полная закупорка вызывает мгновенную смерть, частичная – сердечную недостаточность. Как причина внезапной смерти, ТЭЛА стоит на третьем месте после ишемической болезни и инсульта.
Главная опасность – тромбоэмболия лёгочной артерии. Полная закупорка вызывает мгновенную смерть, частичная – сердечную недостаточность. Как причина внезапной смерти, ТЭЛА стоит на третьем месте после ишемической болезни и инсульта.
После тромбоза проксимальных вен часто формируется хроническая венозная недостаточность. Повышается венозное давление при движении, плохо работают клапаны. Венозный застой проявляется нарушениями трофики: гиперпигментацией, дерматитами, уплотнениями, в тяжёлых случаях трофическими язвами. Заподозрить венозную недостаточность можно по отёкам голеней, зависящим от положения тела.
Более чем у половины больных формируется посттромботическая болезнь. Почти треть таких пациентов становятся инвалидами.
Узнайте больше о болезни из видео-ролика:
Внезапная боль в ноге, усиливающаяся при стоянии, ходьбе – наиболее характерный симптом. Вскоре присоединяется отёк мягких тканей, тяжесть и распирание, может подняться температура. Кожа в районе отёка синюшная, блестящая. Спустя несколько дней проступает сеть поверхностных вен.
Тромбы в икроножных и глубоких магистральных венах иногда никак себя не проявляют. Нарушения кровотока частично компенсируют другие вены. Следует обратить внимание на небольшой отёк лодыжки и боль в икроножной мышце.
На этих фото изображены симптомы опасных запущенных стадий тромбоза, когда требуется срочное медицинское вмешательство:
Сильный отек ноги при тромбозе глубоких вен.


Диагностика
Основной метод диагностики – ультразвуковое дуплексное сканирование, которое определяет, насколько сужен просвет вены, размер и подвижность тромба. Лабораторно тромбоз подтверждается анализом крови на D-димер.
Рентгеноконтрастная флебография проводится для уточнения диагноза, а также при тромбах выше паховой складки. В сложных случаях делают магнитно-резонансную флебографию.
 Больные лечатся стационарно. Назначают постельный режим с приподнятой больной ногой, антикоагулянты. В самом начале показана тромболитическая терапия. Препараты для растворения тромбов имеют серьёзные побочные эффекты (кровотечение) и назначаются по строгим показаниям.
Больные лечатся стационарно. Назначают постельный режим с приподнятой больной ногой, антикоагулянты. В самом начале показана тромболитическая терапия. Препараты для растворения тромбов имеют серьёзные побочные эффекты (кровотечение) и назначаются по строгим показаниям.
При диагностике флотирующего тромба в вену ставят кава-фильтр, не допускающий его продвижения вверх. При тяжёлом состоянии с риском гангрены делают тромбэктомию – механическое удаление тромба.
Применяют компрессионный трикотаж, уменьшающий вероятность осложнений. После выписки пациентам рекомендуют пожизненную терапию.
Больше о лечении заболевания смотрите на видео:
Зависит от вида и положения тромба. Окклюзивный тромбоз не представляет опасности, так как тромб плотно прикреплён и полностью перекрывает кровоток. Пристеночный тромб тоже не опасен, но может продолжить расти и стать флотирующим. Вероятность отрыва флотирующего тромба очень высока.
Тромбоз проксимальных вен приблизительно в половине случаев сопровождается ТЭЛА, часто бессимптомной. Через несколько месяцев у большинства пациентов венозный кровоток восстанавливается, но развивается слабость клапанного аппарата.
В течение нескольких лет после болезни более чем у половины пациентов развивается посттромботический синдром, а при отсутствии или неэффективности лечения бессимптомная ТЭЛА. Хроническая венозная недостаточность ухудшает качество жизни и ведёт к инвалидизации.
Профилактика
Применяют следующие меры профилактики:
- Скорое начало активности в послеоперационном периоде, гимнастика, ЛФК;
- Компрессионные чулки или эластичное бинтование;
- Антикоагулянты;
- Избегание факторов риска.
При длительном сидении надо пользоваться подставками для ног, чтобы не сдавливать вены.
Острый ТГВ нижних конечностей представляет серьёзную угрозу для жизни. При появлении симптомов болезни (резкая, внезапная боль в ноге, отёк, синюшный цвет кожи) важно начать лечение как можно скорее. Своевременное лечение в стационаре предотвращает развитие ТЭЛА. Наряду с лекарствами, эффективным средством профилактики заболевания служит активный образ жизни и гимнастика.
Источники: http://varikoz.com/oslozhneniya/tromboz.html, http://phlebology-md.ru/венозный-тромбоз, http://oserdce.com/sosudy/trombozy/glubokix-ven-nog.html