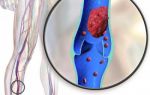
Заболевания тромбоз легочной артерии
Тромбоз легочной артерии
Согласно статистике тромбоз легочной артерии выявляется у 1–2 человек на каждую 1000 населения ежегодно. И в большинстве случаев диагноз является посмертным, потому что при молниеносном развитии проблемы у пациента мало шансов дожить до установки диагноза, а тромбоз некрупных артерий диагностировать очень трудно, поскольку по симптоматике он сходен с множеством других серьезных заболеваний, среди которых инфаркт миокарда, сердечная недостаточность, пневмония и др.

Что такое тромбоз легочной артерии
Когда говорят о тромбозе легочной артерии, подразумевают тромбоэмболию — закупорку сосуда тромбом, образовавшимся на стенке сердца или другого сосуда, а потом оторвавшимся и добравшимся до легкого с кровотоком. Но чтобы закупорить легочную артерию, которая в диаметре может достигать 2,5 см, тромб должен быть крупным. Если же кровяной сгусток мельче, то он способен застрять в одной из мелких ветвей легочной артерии.
Отрываются тромбы, которые прикреплены к стенке сосуда только в зоне своего основания, так называемые флотирующие. Симптомы, если закупоривается мелкий сосуд, могут отсутствовать, а вот крупный сгусток способен ухудшить циркуляцию крови через сегмент или даже целую долю легкого и стать поводом развития кислородного голодания. В ответ на это развивается обратная реакция — в малом круге кровообращения сужаются просветы сосудов, а в легочных артериях повышается давление. Результат — увеличение нагрузки на правый сердечный желудочек.
Стандартно тромбоэмболию легочной артерии (ТЛА) классифицируют следующим образом:
- немассивная — закупорка происходит на уровне сегментарных артерий, проявлений нет или они минимальны, поражено не более трети сосудистого русла легких;
- субмассивная — в этом случае по размеру поражение достигает половины сосудистого легочного русла, закупорка происходит на уровне множества сегментарных или многих долевых артерий, что сопровождается недостаточностью правого сердечного желудочка;
- массивная — сосудистое русло поражено более чем наполовину, затронуты главные легочные артерии или легочный ствол, на что компенсаторные реакции организма отвечают шоком или системным снижением давления более чем на 20%.
ТЛА не является самостоятельным заболеваниям. Это осложнение состояний, из-за которых глубокие тромбозы возникают в венозной системе, правых камерах сердца или вызывающих тромбоз прямо в системе легочных артерий.
Общая причина всех видов ТЛА — образование в каком-либо сосуде кровяного сгустка (тромба), который впоследствии отрывается и закупоривает легочную артерию, перекрывая ток крови. Привести к этому способны многие заболевания, из которых самыми распространенными можно назвать следующие:
- тромбоз в системе верхней полой вены;
- тромбоз глубоких вен на ногах (95% случаев);
- тромбы в правом предсердии и правом сердечном желудочке.

Кроме перечисленных причин существуют также специфические медицинские показатели (например, дефицит антитромбина, протеина С, дисплазминогенемия и прочие), чаще всего являющиеся врожденными, и вторичные факторы риска, зависящие от образа жизни больного:
- курение;
- переломы;
- инсульт;
- хроническая венозная недостаточность;
- тромбофлебит;
- пожилой возраст;
- беременность;
- повышенная вязкость крови;
- сердечная недостаточность;
- ожирение;
- перенесенные операции;
- поездки на большие расстояния;
- употребление оральных контрацептивов;
- катетер в центральной вене.
Признаки и симптомы
У тромбоза легких много вариантов протекания, способов, которыми он себя проявляет, и степеней выраженности симптомов. Клиническая картина отличается неспецифичностью и характеризуется многообразием признаков, начиная от малосимптомного течения при многососудистом поражении и заканчивая четко выраженными гемодинамическими нарушениями, развитием острой недостаточности правого желудочка при массивной ТЛА.
Проявления ТЛА могут быть разнообразными, но существуют общие симптомы, обязательно присутствующие при любой степени тяжести проблемы и месте дислокации тромба:
- одышка, появляющаяся внезапно и по неясной причине, присутствующая при вдохе, звучащая тихо и шелестяще;
- шум в сердце;
- учащенное поверхностное дыхание (тахипноэ);
- значительное понижение артериального давления, которое тем ниже, чем тяжелее проблема;
- бледная сероватая кожа;
- тахикардия от 100 ударов в минуту;
- боль при пальпации живота;
- боль в грудной клетке.

Хотя ни один из перечисленных симптомов нельзя назвать специфическим, все они обнаруживаются при имеющейся ТЛА. В качестве необязательных (сопутствующих) симптомов могут также присутствовать:
- обморок;
- кровохарканье;
- рвота;
- лихорадочное состояние;
- скопление жидкости в грудной полости.
Как уже упоминалось выше, перечисленные симптомы свойственны многим серьезным заболеваниям — легочной опухоли, пневмонии, сердечной недостаточности, плевриту, паническим атакам — поэтому чтобы установить диагноз, кроме тщательного собранного анамнеза необходимы инструментальные исследования, среди которых самыми доступными являются:
- рентгенография;
- электрокардиография;
- ультразвуковая допплерография вен ног;
- эхокардиография.
Но самыми точными методами определения наличия данной проблемы являются:
- катетеризация правых отделов сердца с проведением прямого измерения давления в полостях сердца и легочной артерии;
- спиральная компьютерная томография с контрастированием;
- вентиляционно-перфузионная сцинтиграфия легких.
При развитии ТЛА лечение происходит в больнице, в отделении интенсивной терапии или реанимации. У человека может остановиться сердце, присутствовать резкое кислородное голодание. Тогда применяют сердечно-легочную реанимацию, кислородотерапию с помощью маски и носового катетера. Искусственная вентиляция используется редко. При сильном падении артериального давления используются внутривенно адреналин, допамин, добутамин, солевой раствор. Все реанимационные мероприятия направляются на то, чтобы не допустить развития заражения крови, восстановить в легких кровообращение, предотвратить развитие хронической легочной гипертонии.
После оказания неотложной и срочной помощи начинают основное лечение, направляемое на снижение рецидивов и риска смерти. Тромб следует рассосать, для чего внутривенно или подкожно вводят препараты, растворяющие сгустки крови и препятствующие образованию новых: гепарин, далтепарин натрия, фондапаринукс. Удаляют тромб с помощью реперфузионной терапии, для чего используют альтеплазу, урокиназу, стрептокиназу.
Если поражено более 50% легких, проводят хирургическое вмешательство — тромбоэктомию. Проводится она в случае поражения ствола или крупных ветвей легочных артерий. Сгусток убирается через миниатюрный разрез, обеспечивающий доступ к воспаленной артерии. В результате на пути кровотока удаляется препятствие, снабжение легких кровью восстанавливается. Хирурги вмешиваются в лечение только когда консервативные методы оказываются бессильными.
Статистические данные говорят, что если помощь не оказана своевременно, умирает каждый третий пациент. Поэтому от своевременности обращения к доктору и скорости реагирования медиков напрямую зависит жизнь человека с тромбозом легочной артерии. Если реанимационные методы и терапия применены своевременно, человек вполне может вернуться к обычной жизни, причем надолго, если поймет, что выписка из больницы не равноценна полному выздоровлению и за здоровьем теперь придется следить весьма тщательно.
Тромбоэмболия легочной артерии


Тромбоэмболия легочной артерии (сокращенный вариант — ТЭЛА) – это патологическое состояние, при котором тромбы резко закупоривают ветви легочной артерии. Тромбы появляются изначально в венах большого круга кровообращения человека.
На сегодняшний день очень высокий процент людей, болеющих сердечно-сосудистыми заболеваниями, умирают именно вследствие развития тромбоэмболии легочной артерии. Достаточно часто ТЭЛА становится причиной смерти больных в период после операции. Согласно медицинской статистике, умирает примерно пятая часть всех людей с проявлением легочной тромбоэмболии. При этом летальный исход в большинстве случаев наступает уже в первые два часа после развития эмболии.
Специалисты утверждают, что определить частоту ТЭЛА сложно, так как около половины случаев болезни проходит незаметно. Общие симптомы заболевания часто схожи с признаками других заболеваний, поэтому диагностика часто бывает ошибочной.
Причины тромбоэмболии легочных артерий
Наиболее часто тромбоэмболия легочной артерии возникает из-за тромбов, изначально появившихся в глубоких венах ног. Следовательно, главной причиной тромбоэмболии легочной артерии чаще всего является развитие тромбоза глубоких вен ног. В более редких случаях тромбоэмболию провоцируют тромбы из вен правых отделов сердца, полости живота, таза, верхних конечностей. Очень часто тромбы появляются у тех больных, которые вследствие других недугов постоянно соблюдают постельный режим. Чаще всего это люди, которые страдают инфарктом миокарда, болезнями легких, а также те, кто получил повреждения спинного мозга, перенес оперативное вмешательство на бедре. Значительно возрастает риск развития тромбоэмболии у больных тромбофлебитом. Очень часто ТЭЛА проявляется как осложнение сердечно-сосудистых недугов: ревматизма, инфекционного эндокардита, кардиомиопатии, гипертонии, ишемической болезни сердца.
Однако ТЭЛА иногда поражает и людей без признаков хронических заболеваний. Обычно это случается, если человек длительное время пребывает в вынужденном положении, например, часто совершает перелеты на самолете.
Чтобы в организме человека образовался тромб, необходимы следующие условия: наличие повреждения сосудистой стенки, замедленный кровоток в месте повреждения, высокая свертываемость крови.
Повреждение стенок вены часто происходит при воспалениях, в процессе травм, а также при внутривенных инъекциях. В свою очередь, ток крови замедляется из-за развития у больного сердечной недостаточности, при продолжительном вынужденном положении (ношение гипса, постельный режим).
В качестве причин повышенной свертываемости крови врачи определяют ряд нарушений наследственного характера, также подобное состояние может спровоцировать употребление оральных контрацептивов, заболевание СПИДом. Более высокий риск появления тромбов определяется у беременных женщин, у людей, имеющих вторую группу крови, а также у больных ожирением.
Самыми опасными являются тромбы, которые одним концом крепятся к стенке сосуда, а свободный конец тромба при этом находится в просвете сосуда. Иногда достаточно только небольших усилий (человек может покашлять, сделать резкое движение, напрячься), и происходит отрыв такого тромба. Далее с кровотоком тромб оказывается в легочной артерии. В некоторых случаях тромб ударяется о стенки сосуда и разбивается на мелкие части. В таком случае может произойти закупорка мелких сосудов в легких.
Симптомы тромбоэмболии легочных артерий
 Специалисты определяют три вида ТЭЛА, зависимо от того, какой объем поражения сосудов легких наблюдается. При массивной ТЭЛА поражается больше 50% сосудов легких. В данном случае симптомы тромбоэмболии выражаются шоком, резким падением артериального давления, потерей сознания, имеет место недостаточность функции правого желудочка. Последствием гипоксии головного мозга при массивной тромбоэмболии иногда становятся церебральные нарушения.
Специалисты определяют три вида ТЭЛА, зависимо от того, какой объем поражения сосудов легких наблюдается. При массивной ТЭЛА поражается больше 50% сосудов легких. В данном случае симптомы тромбоэмболии выражаются шоком, резким падением артериального давления, потерей сознания, имеет место недостаточность функции правого желудочка. Последствием гипоксии головного мозга при массивной тромбоэмболии иногда становятся церебральные нарушения.
Субмассивная тромбоэмболия определяется при поражении от 30 до 50% сосудов легких. При такой форме заболевания человек страдает от одышки, однако артериальное давление остается в норме. Нарушение функций правого желудочка выражено меньше.
При немассивной тромбоэмболии функция правого желудочка не нарушается, однако больной страдает от одышки.
Согласно остроте заболевания тромбоэмболию подразделяют на острую, подострую и рецидивирующую хроническую. При острой форме болезни ТЭЛА начинается резко: проявляется гипотония, сильная боль в груди, одышка. В случае подострой тромбоэмболии имеет место нарастание правожелудочковой и дыхательной недостаточности, признаки инфарктной пневмонии. Рецидивирующая хроническая форма тромбоэмболии отличается повторением одышки, симптомами пневмонии.
Симптомы тромбоэмболии напрямую зависят от того, насколько массивен процесс, а также от состояния сосудов, сердца и легких больного. Главными признаками развития легочной тромбоэмболии является сильная одышка и учащенное дыхание. Проявление одышки, как правило, резкое. Если больной пребывает в лежачем положении, то ему становится легче. Возникновение одышки – первый и самый характерный симптом ТЭЛА. Одышка свидетельствует о развитии острой дыхательной недостаточности. Она может выражаться по-разному: иногда человеку кажется, что ему немного не хватает воздуха, в иных случаях одышка проявляется особенно выражено. Также признаком тромбоэмболии является сильная тахикардия: сердце сокращается с частотой больше 100 ударов в минуту.
Кроме одышки и тахикардии проявляются болевые ощущения в грудной клетке либо чувство некоторого дискомфорта. Боль может быть разной. Так, большинство пациентов отмечает резкую кинжальную боль за грудиной. Боль может продолжаться и несколько минут, и несколько часов. Если развивается эмболия основного ствола легочной артерии, то боль может носить раздирающий характер и ощущаться за грудиной. При массивной тромбоэмболии болевые ощущения могут распространяться за область грудины. Эмболия мелких ветвей легочной артерии может проявляться вообще без боли. В некоторых случаях может возникать харканье кровью, посинение либо побледнение губ, ушей носа.
При прослушивании специалист обнаруживает хрипы в легких, систолический шум над областью сердца. При проведении эхокардиограммы обнаруживаются тромбы в легочных артериях и правых отделах сердца, также имеют место признаки нарушения функции правого желудочка. На рентгене видны изменения в легких больного.
В результате закупорки снижается насосная функция правого желудочка, вследствие чего в левый желудочек поступает недостаточно крови. Это чревато уменьшением крови в аорте и артерии, что провоцирует резкое понижение артериального давления и состояние шока. При таких условиях у больного развивается инфаркт миокарда, ателектаз.
Часто у больного наблюдается возрастание температуры тела до субфебрильных, иногда фебрильных показателей. Это связано с тем, что в кровь выбрасывается много биологически активных веществ. Лихорадка может продолжаться от двух дней до двух недель. Спустя несколько суток после легочной тромбоэмболии у некоторых людей может возникать боль в грудной клетке, кашель, харканье кровью, симптомы воспаления легких.
Диагностика тромбоэмболии легочной артерии
 В процессе диагностики производится физикальное обследование больного для выявления определенных клинических синдромов. Врач может определить одышку, артериальную гипотонию, определяет температуру тела, которая повышается уже в первые часы развития ТЭЛА.
В процессе диагностики производится физикальное обследование больного для выявления определенных клинических синдромов. Врач может определить одышку, артериальную гипотонию, определяет температуру тела, которая повышается уже в первые часы развития ТЭЛА.
Основные методы обследования при тромбоэмболии должны включать проведение ЭКГ, рентгенографии грудной клетки, эхокардиограммы, биохимическое исследование крови.
Следует отметить, что примерно в 20% случаев развитие тромбоэмболии нельзя определить с помощью ЭКГ, так как никаких изменений не наблюдается. Существует ряд специфических признаков, определяемых в ходе указанных исследований.
Самым информативным методом исследования считается вентиляционно-перфузионное сканирование легких. Также проводится исследование методом ангиопульмонографии.
В процессе диагностики тромбоэмболии показано также проведение инструментального обследования, во время которого врач определяет наличие флеботромбозов нижних конечностей. Для обнаружения тромбоза вен применяется рентгеноконтрастная флебография. Проведение ультразвуковой доплерографии сосудов ног позволяет выявить нарушения проходимости вен.
Лечение тромбоэмболии легочной артерии
Лечение тромбоэмболии направлено, в первую очередь, на активизацию перфузии легких. Также целью терапии является предупреждение проявлений постэмболической хронической легочной гипертензии.
Если появилось подозрение на развитие ТЭЛА, то на этапе, предшествующем госпитализации, важно сразу же обеспечить больному соблюдение строжайшего постельного режима. Это позволит предупредить рецидив тромбоэмболии.
Производится катетеризация центральной вены для инфузионного лечения, а также тщательного отслеживания центрального венозного давления. Если имеет место острая дыхательная недостаточность, больному производят интубацию трахеи. Чтобы уменьшить сильную боль и разгрузить малый круг кровообращения, больному необходимо принять наркотические анальгетики (для этой цели преимущественно используют 1% раствор морфина). Данный препарат также эффективно уменьшает одышку.
Больным, у которых наблюдается острая недостаточность правого желудочка, шок, артериальная гипотензия, внутривенно вводят реополиглюкин. Однако этот препарат противопоказан при высоком центральном венозном давлении.
С целью понижения давления в малом круге кровообращения назначается внутривенное введение эуфиллина. Если систолическое артериальное давление не превышает 100 мм рт. ст., то данный препарат не используется. Если у пациента диагностируется инфарктная пневмония, ему назначают терапию антибиотиками.
Чтобы восстановить проходимость легочной артерии, применяется как консервативное, так и хирургическое лечение.
Методы консервативной терапии включают осуществление тромболизиса и обеспечение профилактики тромбоза для предупреждения повторной тромбоэмболии. Поэтому проводится тромболитическое лечение для оперативного восстановления тока крови через окклюзированные легочные артерии.
Такое лечение проводят в том случае, если врач уверен в точности диагностики и может обеспечить полный лабораторный контроль процесса терапии. Следует обязательно учитывать ряд противопоказаний для применения такого лечения. Это первые десять дней после проведения операции либо получения травмы, наличие сопутствующих недугов, при которых имеет место риск геморрагических осложнений, активная форма туберкулеза, геморрагические диатезы, варикозное расширение вен пищевода.
 Если отсутствуют противопоказания, то лечение гепарином начинают сразу же после того, как был установлен диагноз. Дозы препарата следует подбирать индивидуально. Терапия продолжается назначением непрямых антикоагулянтов. Препарат варфарин больным показано принимать не меньше трех месяцев.
Если отсутствуют противопоказания, то лечение гепарином начинают сразу же после того, как был установлен диагноз. Дозы препарата следует подбирать индивидуально. Терапия продолжается назначением непрямых антикоагулянтов. Препарат варфарин больным показано принимать не меньше трех месяцев.
Людям, которые имеют четкие противопоказания к проведению тромболитической терапии, показано удаление тромба хирургическим методом (тромбэктомия). Также в некоторых случаях целесообразна установка кава-фильтров в сосуды. Это сетчатые фильтры, которые могут задерживать оторвавшиеся тромбы и не позволяют им попасть в легочную артерию. Такие фильтры вводятся через кожу – преимущественно сквозь внутреннюю яремную или бедренную вену. Устанавливают их в почечных венах.
Профилактика тромбоэмболии легочной артерии
Для профилактики тромбоэмболии важно знать, какие именно состояния предрасполагают к появлению венозных тромбозов и тромбоэмболии. Особенно внимательно отнестись к собственному состоянию следует людям, которые страдают от хронической сердечной недостаточности, вынуждены продолжительное время соблюдать постельный режим, проходят массивное диуретическое лечение, на протяжении длительного времени принимают гормональные противозачаточные средства. Кроме того, фактором риска является ряд системных болезней соединительной ткани и системных васкулитов, сахарный диабет. Риск развития тромбоэмболии возрастает при инсультах, травмах спинного мозга, длительном пребывании катетера в центральной вене, наличии онкозаболеваний и проведении химиотерапии. Особенно внимательно к состоянию собственного здоровья следует отнестись тем, у кого диагностировано варикозное расширение вен ног, тучным людям, больным онкологическими заболеваниями. Следовательно, для избегания развития тромбоэмболии легочной артерии важно вовремя выходить из состояния послеоперационного постельного режима, лечить тромбофлебит вен ног. Людям, которые относятся к группам риска, показано профилактическое лечение низкомолекулярными гепаринами.
Для предупреждения проявлений тромбоэмболии периодически актуален прием антиагрегантов: то могут быть небольшие дозы ацетилсалициловой кислоты.
Симптомы, основные методы лечения и профилактики тромбоэмболии (тромбоза) легочной артерии
Тромбоз лёгочной артерии (тромбоэмболия) – это заболевание, возникающее из-за того, что в канале артерии, которая направлена по пути к лёгким, образуется тромб и кровь перестает поступать в место назначения.
В качестве этого тромба могут выступать как сгустки крови, так и жировые отложения на стенках артерии, которые чаще всего образовываются в нижних конечностях, а в итоге застревают по пути к лёгким.
Причины и факторы риска
 Как уже говорилось, основная причина возникновения заболевания – тромб (эмбол), который становится препятствием в кровеносной системе. Так как эмбол может иметь различную природу, факторы, способствующие его возникновению могут быть самые различные начиная от неправильного питания, заканчивая наличием инфекционным поражением кровеносных сосудов.
Как уже говорилось, основная причина возникновения заболевания – тромб (эмбол), который становится препятствием в кровеносной системе. Так как эмбол может иметь различную природу, факторы, способствующие его возникновению могут быть самые различные начиная от неправильного питания, заканчивая наличием инфекционным поражением кровеносных сосудов.
В итоге лёгкое не снабжается необходимым количеством крови, после чего возникает кислородное голодание, падение давления и организм испытывает шоковое состояние.
Перечень основных причин:
- ранее перенесённые операции с осложнениями;
- малоподвижный образ жизни с сопутствующим постельным режимом;
- перенесённый (возникший) инсульт или инфаркт;
- ожирение;
- переломы в области тазобедренных суставов или же берцовой кости;
- онкологические и аутоимунные заболевания, которые становятся причиной повышенной свёртываемости крови.
Клиника заболевания: виды и признаки
 Тромбоэмболия возникает довольно быстро и развивается с различной динамикой. В зависимости от зоны закупорки и размера возникшего тромба, можно наблюдаться различные симптомы:
Тромбоэмболия возникает довольно быстро и развивается с различной динамикой. В зависимости от зоны закупорки и размера возникшего тромба, можно наблюдаться различные симптомы:
- беспричинное учащение дыхания;
- болевой синдром в области грудной клетки;
- отёк верхней части тела;
- вздутие вен на шее;
- кровохарканье;
- учащённый ритм сердца.
В медицинской практике, тромбоэмболию разделяют на три основных подтипа, в зависимости от области поражения лёгочных сосудов:
- массивная – 50% и выше;
- субмассивная – 30%—50%;
- немассивная – 30% и менее.
Осложнения и последствия
 Тромбоэмболия легочной артерии и ее ветвей – это одно из заболеваний, которое требует немедленного вмешательства со стороны врачей. Именно первые два часа после возникновения играют решающую роль, и чем быстрей будет оказана клиническая помощь, тем меньше шансов на летальный исход.
Тромбоэмболия легочной артерии и ее ветвей – это одно из заболеваний, которое требует немедленного вмешательства со стороны врачей. Именно первые два часа после возникновения играют решающую роль, и чем быстрей будет оказана клиническая помощь, тем меньше шансов на летальный исход.
Тромб также может оторваться и пройти через всю кровеносную систему, а в итоге закупорить уже другие кровотоки, что может привести к ещё большим проблемам, таким как полная остановка сердца, дыхания и другие. Как только проявляются первые симптомы, срочно звоните в неотложную медицинскую помощь, так как именно от времени будет зависеть ваша жизнь или жизнь ваших близких.
Диагностика
Спрогнозировать точное время возникновения заболевания довольно сложно, но при постоянном наблюдении можно определить предрасположенность. Этим занимается непосредственно лечащий врач.
При обнаружении каких-либо нарушений кровообращения в области грудной клетки могут быть назначены дополнительные процедуры и анализы:
- ЭКГ (электрокардиограмма) – определяются отклонения в сосудистой системе. К сожалению, способ не является точным и с его помощью можно только предположить наличие тромба в лёгочной артерии.
- Перфузионная сцинтиграфия – более продвинутый и современный метод. В человеческий организм вводится специальный контраст, который распространяется по кровеносной системе. Далее, при помоще специального оборудования совершаются снимки и в тех местах, куда не попадает это вещество, присутствуют проблемы с кровоснабжением. Хотя метод является более продвинутым, но в связи с наличием различных патологий в организме больного, результат может быть ложноположительным.
- Комбинированный метод – включает в себя одновременную вентиляцию и сцинтиграфию лёгких. Здесь, помимо вен, контраст также вводится в лёгкие. Больной вдыхает вещество, которое заполняет алвеолы, а в местах возникновения тромба контраст не будет распространяться.
- Лёгочная артериография – наиболее опасный метод, так как контраст вводится не в вену, а непосредственно в артерию. Позволяет максимально точно определить местоположение тромба, но не рекомендуется людям со слабым сердцем.
Как лечить тромбоз геморроидального узла, чтобы не допустить легочной тромбоэмболии и других осложнений? Узнайте тут.
Все о посттромботическом синдроме нижних конечностей и не только читайте в другой статье.
Лечебные методики
Лечение тромбоза (тромбоэмболии) лёгочной артерии и устранение его симптомов, как и большинства других заболеваний, может проводиться как медикаментозными препаратами, так и при помощи оперативного вмешательства в организм.
Лекарственные препараты
 Медикаментозное лечение включает в себя использование анальгетиков, а также препаратов, снижающих скорость свёртывания крови. Назначается гепарин или его аналоги, что предотвращает возникновение новых тромбов, а также увеличение старых. Приём лекарственных препаратов может длиться до недели или же до тех пор, пока плановые анализы не покажут нормализацию свёртывания крови.
Медикаментозное лечение включает в себя использование анальгетиков, а также препаратов, снижающих скорость свёртывания крови. Назначается гепарин или его аналоги, что предотвращает возникновение новых тромбов, а также увеличение старых. Приём лекарственных препаратов может длиться до недели или же до тех пор, пока плановые анализы не покажут нормализацию свёртывания крови.
В зависимости от ситуации может назначаться лечение при помощи антикоагулянтов. Этот вид препаратов используется в тех случаях, когда эмболия возникла в результате перенесённой ранее операции.
Оперативное вмешательство при тромбозе легочной артерии требуется только в тех случаях, когда больной находится на грани смерти. Сначала вводятся тромболитики, которые рассасывают образовавшийся тромб, а если лекарства не помогают, к работе приступает хирург. К сожалению, этот тип лекарственных средств не может применяться на людях, которые перенесли операцию в ближайшие полторы недели.
Также оперативное вмешательство может потребоваться в тех случаях, когда заболевание вновь даёт о себе знать. В таком случае в большую вену, которая идёт в направлении от ноги к сердцу устанавливают специальный фильтр, препятствующий прохождению образовавшихся сгустков.
 Иногда, чтобы спасти жизнь человеку невозможно обойтись без прямого вмешательства в организм. В таком случае тромб удаляется из артерии, а кровоток восстанавливается.
Иногда, чтобы спасти жизнь человеку невозможно обойтись без прямого вмешательства в организм. В таком случае тромб удаляется из артерии, а кровоток восстанавливается.
Для того, чтобы предотвратить образование эмбол в послеоперационный период, может назначаться тот же гепарин или декстран, но оба лекарства могут привести к кровотечению, поэтому назначаются только тем категориям больных, которые попадают в группу риска. При переломах в области тазобедренного сустава назначается фенилин, а время и способ применения зависят от сложности протекания недуга.
Когда стоит обратиться к врачу?
Своевременное обращение к врачам поможет пресечь или предупредить эмболию лёгочной артерии. В зависимости от сложности проявления, вы можете посетить ангиохирурга, торакального хирурга или же реаниматолога.
Неотложная первая помощь
Срочная неотложная помощь требуется если:
- в отхаркиваемой мокроте наблюдается кровь;
- резко повысилась температура тела;
- участилось дыхание;
- вы находитесь в предобморочном состоянии, кружится голова и возникают судороги.
Узнайте больше о заболевании из этого видео:
Чем опасен и как лечить тромбоз верхней брыжеечной артерии? Прочтите об этом, чтобы знать наверняка.
Об оперативном лечении тромбоза глубоких вен нижних конечностей читайте в подробном материале — возможно, пригодится.
Профилактика
Профилактические действия направлены в первую очередь на предотвращение возникновения тромба. При обнаружении повышенной свёртываемости крови, назначается варфарин или же его аналоги. В течение всего срока применения лекарственных препаратов, больной проходит периодические обследования, по которым определяется успешность лечения.
Чтобы снизить шанс возникновения тромба можно следовать простым правилам:
- больше двигайтесь;
- сбалансируйте своё питание самостоятельно или при помощи диетолога;
- при сидячем образе жизни, не менее раза в час, проводите разминку;
- проходите медкомиссию минимум раз в год (лучше раз в полгода);
Наилучший способ предотвратить любое заболевание – это своевременная его диагностика и устранение всех факторов, способствующих его возникновению.
Источники: http://cardiogid.ru/tromboz/legochnoj-arterii.html, http://medside.ru/tromboemboliya-legochnoy-arterii, http://oserdce.com/sosudy/trombozy/lyogochnoj-arterii.html