Артериальное давление медицинская литература
Методическая литература
В данном разделе представлен список учебно-методической литературы, освещающий клинические и методические вопросы суточного мониторинга артериального давления и другие темы, связанные с применением комплекса BPLab®.
7. Кобалава Ж.Д., Котовская Ю.В., Хирманов В.Н. Артериальное давление в исследовательской и клинической практике /Моисеев В.С., Карпов Р.С..-Москва, 2004.- 384 с.
8. Кобалава Ж.Д., Котовская Ю.В. Мониторирование артериального давления: методические аспекты и клиническое значение / Моисеев В.С..- Москва, 1999.
9. Кобалава Ж.Д., Терещенко С.Н., Калинкин А.Л. Суточное мониторирование артериального давления: методические аспекты и клиническое значение. / Моисеев В.С.- Москва, 1997.
10. Кобалава Ж.Д., Котовская Ю.В. Артериальная гипертония 2000. Ключевые аспекты диагностики, дифференциальной диагностики, профилактики, клиники и лечения.- Москва, 2001.
12. Леонтьева И.В., Белозеров Ю.М., Агапитов Л.И., Петров В.И., Ледяев М.Я. Оценка суточного ритма артериального давления у подростков: пособие для врачей.- Москва, 1997.
13. Леонтьева И.В. Артериальная гипертензия у детей и подростков: лекции для врачей.- Москва, 2000.
14. Коровина Н.А., Кузовкова Г.И., Дубровская М.И. Суточное мониторирование артериального давления у детей.- Москва, 1999.
16. Хирманов В.Н., Тюрина Т.В., Крутиков А.Н., Семернин Е.Н. Мониторинг артериального давления и нагрузочные тесты в диагностике гипотензивных состояний.- Санкт-Петербург, 1998.
18. Моисеев В.С., Кобалава Ж.Д. Артериальная гипертония у лиц старших возрастных групп.- Москва:АРГУС, 2002.
19. Петров В.И., Ледяев М.Я. Артериальная гипертензия у детей и подростков: руководство для врачей.- Волгоград ,1999.
20. Кобалава Ж.Д., Котовская Ю.В. Артериальная гипертония в вопросах и ответах: справочник для практикующих врачей / Моисеев В.С..-Москва, 2002.
21. Длин В.В., Игнатова М.С. Артериальная гипертензия ренального генеза у детей и подростков. Патогенез, диагностика и лечение.-Москва:Оверлей, 2004.
22. Ассоциация детских кардиологов России: рекомендации по диагностике, лечению и профилактике артериальной гипертензии у детей и подростков.- Волгоград:ВНОК, 2004.
23. Арабидзе Г.Г., Белоусов Ю.В., Карпов Ю.А. Артериальная гипертония: справочное руководство по диагностике и лечению.- Москва, 1999.
24. Шустов С.Б., А.В.Барсуков Артериальная гипертензия в таблицах и схемах. Диагностика и лечение.-Санкт-Петербург, 2004.
25. Вилков В.Г. Ранняя диагностика артериальной гипертонии функциональными методами.- Москва, 2002.
26. Максарова М.П. Значение суточного мониторирования артериального давления в уточнении типа вегетативной дисфункции у детей и подростков.- Москва, 2006. doc
28. Бартош Л.Ф., Канаева Т.В., Дорогова И.В., Майорова Н.Н., Орлов В.В., Кузнецова Т.Н. Психологический статус и суточный профиль артериального давления у беременных с системной гипертензией // Артериальная гипертензия.- Т.12.- 2006.- №4.
29. Функциональная диагностика сердечно-сосудистых заболеваний: руководство / Беленков Ю.Н., Терновой С.К.. // Суточное мониторирование артериального давления — М.: ГЭОТАР- Медиа, 2007.-Глава 4.
31. Рогоза А.Н., Ощепкова Е.В., Цагареишвили Е.В., Гориева Ш.Б. Современные неинвазивные методы измерения артериального давления для диагностики артериальной гипертонии и оценки эффективности антигипертензивной терапии. Пособие для врачей.-Москва:МЕДИКА, 2007.
Книга: Справочник медицинской сестры
Навигация: Начало Оглавление Поиск по книге Другие книги  — 0
— 0
Артериальное давление
Артериальным называется давление, которое образуется в артериальной системе организма при сердечных сокращениях. На его уровень влияют величина и скорость сердечного выброса, частота и ритм сердечных сокращений, периферическое сопротивление стенок артерий.
Артериальное давление, возникающее в артериях в момент максимального подъема пульсовой волны после систолы желудочков, называется систолическим. Давление, которое поддерживается в артериальных сосудах в диастолу благодаря их тонусу, называется диастолическим. Разница между систолическим и диастолическим давлением образует пульсовое давление.
Измерять артериальное давление можно прямым методом, вводя датчик манометра непосредственно в кровеносное русло. Так с помощью катетеризации в кардиологии определяют давление в полостях сердца и крупных сосудах.
На практике артериальное давление чаще всего измеряют непрямым звуковым методом, предложенным в 1905 г. русским хирургом Н. С. Коротковым, с применением аппаратов сфигмоманометров (тонометров). Сфигмоманометр состоит из ртутного или пружинного манометра, соединенного с манжетой и резиновой грушей. Поступление воздуха в манжету регулируется с помощью вентиля, позволяющего удерживать и плавно снижать давление в манжете.
Обычно артериальное давление измеряют в плечевой артерии, в которой оно оказывается достаточно близким к давлению в аорте (при необходимости артериальное давление можно определять в бедренной, подколенной и других периферических артериях).
Порядок измерения давления следующий. Перед измерением артериального давления больной должен 10–15 минут отдохнуть, в помещении должно быть тепло и тихо. Рука его должна быть освобождена от одежды, если рукав узок. Укладывают руку на стол или на край кровати приблизительно на уровне сердца, в разогнутом положении, ладонью вверх, мышцы ее должны быть расслаблены. Аппарат следует поместить на одном уровне с рукой.
На плечо больного или обследуемого (пациент в этот момент может сидеть или лежать) накладывают манжету (край ее с местом выхода резиновой трубки должен располагаться снизу) так, чтобы между нею и кожными покровами проходил только один палец. В локтевую ямку над плечевой артерией, которую находят с помощью определения ее пульсации, устанавливают фонендоскоп. Нажатием груши при закрытом вентиле начинают нагнетать воздух в манжету, ориентируясь при этом на показания манометра, до тех пор, пока величина давления в манжете не будет примерно на 30–40 мм рт. ст. превышать уровень давления, при котором исчезает пульсация плечевой артерии. Затем вентиль слегка приоткрывают, благодаря чему воздух из манжеты выходит и происходит постепенное снижение давления в манжете. Прослушивая с помощью фонендоскопа плечевую артерию в локтевом сгибе, отмечают момент появления звуков (по шкале тонометра ему будет соответствовать систолическое давление) и их исчезновения (ему соответствует диастолическое давление).
Записывают давление в виде дроби: в числителе – систолическое давление, в знаменателе – диастолическое.
Ошибки при измерении могут быть обусловлены неисправностью аппарата и нарушениями методики. Во избежание ошибок аппараты подлежат периодической проверке. Ошибки при измерении могут быть связаны и с изменением звуковых явлений, прослушивающихся в сдавленной артерии. Например, иногда тоны, появившись на уровне систолического давления, исчезают, затем вновь появляются и вновь исчезают на уровне диастолического давления. В этих случаях, если предварительно не поднять столб ртути на должную высоту, тоны, появившиеся после звукового провала, можно принять за систолическое давление. Чтобы этого не случилось, в сомнительных случаях (когда пульс напряжен, а систолическое давление нормально) следует для проверки прощупывать пульс. При измерении артериального давления почти одновременно с выслушиванием первого звука начинает прощупываться и пульс.
Другое отклонение в звуковых явлениях выражается в том, что тоны не исчезают до конца шкалы. В этих случаях диастолическое давление условно считают равным нулю. Это явление часто наблюдается при недостаточности аортальных клапанов, но иногда встречается и при других болезненных состояниях.
В некоторых тонометрах с помощью установленного в них микрофона достигается объективизация момента появления и исчезновения звуковых явлений. В таких приборах сигналы микрофона передаются на световой индикатор шкалы.
В клинической практике артериальное давление измеряется и осциллографическим методом с применением специальных осциллографов, позволяющих, помимо артериального давления, определять также тонус и эластичность сосудистой стенки.
Нормальные показатели систолического артериального давления колеблются в пределах 100–120 мм рт. ст., диастолического – 60–80 мм рт. ст. В определенной мере показатели артериального давления зависят от возраста человека. Так, у пожилых людей максимально допустимые цифры систолического давления составляют 150 мм рт. ст., а диастолического – 90 мм рт. ст. Кратковременное повышение артериального давления (преимущественно систолического) наблюдается при эмоциональных нагрузках и физическом напряжении.
Повышение артериального давления носит название артериальной гипертензии (гипертонии), а снижение (менее 100/60 мм рт. ст.) – артериальной гипотензии (гипотонии).
Гипертензия, развивающаяся вследствие нарушений сложных механизмов регуляции артериального давления, встречается при гипертонической болезни, некоторых болезнях почек, сосудов, заболеваниях эндокринной системы. Длительное повышение артериального давления сопровождается возникновением серьезных изменений в различных органах и системах организма (сердечно-сосудистой системе, почках, центральной нервной системе и др.) и требует систематического медикаментозного лечения. При наблюдении и уходе за больными, страдающими артериальной гипертензией, большое внимание необходимо уделять соблюдению требований и правил лечебно-охранительного режима, поскольку различные нервно-психические факторы, отрицательные эмоции, недостаточный сон оказывают неблагоприятное влияние на течение заболевания.
Цифры артериального давления, полученные при ежедневном измерении, (в некоторых случаях артериальное давление определяют несколько раз в день) вносят в температурный лист.
В пищевом рационе больных с артериальной гипертензией целесообразно ограничить содержание поваренной соли до 1,5–2 г, что само по себе в ряде случаев уже способствует нормализации артериального давления. В начальных стадиях заболевания широко применяют различные физиотерапевтические процедуры и лечебную физкультуру.
Резкое повышение артериального давления, сопровождающееся сильной головной болью, головокружением, тошнотой, рвотой, называется гипертоническим кризом. Иногда затянувшийся гипертонический криз может привести к развитию нарушений мозгового кровообращения, ухудшению коронарного кровообращения вплоть до возникновения инфаркта миокарда. При гипертоническом кризе больным назначают строгий постельный режим, им можно поставить горчичники на затылок или сделать горячую ножную ванну. При появлении загрудинных болей следует обязательно принять нитроглицерин. Парентерально (внутримышечно и внутривенно) вводят гипотензивные средства (8-10 мл 0,5 % раствора дибазола, 10 мл 10 % раствора сульфата магния, 0,5–1 мл 0,01 % раствора клофелина, 0,5–1 мл 5 % раствора пентамина) и мочегонные препараты (40–80 мг лазикса внутривенно).
Внутривенное введение гипотензивных средств производят очень медленно, под постоянным контролем артериального давления. После этого больные должны обязательно находиться в постели в течение 2–2,5 ч, поскольку при попытке встать может возникнуть резкое падение артериального давления (ортостатический коллапс).
Артериальная гипотензия встречается порой у совершенно здоровых людей, особенно у худощавых субъектов (так называемой астенической конституции), но может быть и симптомом серьезных заболеваний, возникая, например, при кровотечении, инфаркте миокарда и некоторых других состояниях.
Артериальное давление медицинская литература

Метаболический синдром (синдром Х).
Характеризуется андроидным ожирением, инсулинорезистентностью, гиперинсулинемией, нарушением липидного обмена (низкий уровень ЛПВП) – положительно коррелирует с повышением АД.
САЛ и ДАД у лиц, ежедневно употребляющих алкоголь. Соответственно на 6,6 и 4,7 мм.рт.ст выше, нежели у лиц, употребляющих алкоголь лишь один раз в неделю.
Во многих экпериментальных, клинических и эпидемиологических исследованиях показана связь между высотой АД и ежедневным потреблением поваренной соли.
У лиц, ведущих сидячий образ жизни, вероятность развития АГ на 20-50% выше, чем у физически активных людей.
Установлено, что острая стрессорная нагрузка приводит к повышению АД. Предполагается, что и длительный хронический стресс также ведет к развитию ГБ. Вероятно, имеют большое значение и особенности личности больного. Обстоятельные исследования последних лет (1998, 1999), проведенные S/Paterniti и соавт., Lovallo и соавт., Piccirillo и соавт., позволили определить особенности личности больных, страдающих ГБ. Это:
Высокая степень ответственности, высокие требования, которые больной предъявляет к себе и окружающим
Высокая степень эмоциональности
Амбивалентная зависимость больного от значимых фигур в его окружении (в сочетании с гипертрофированной потребностью во внимании, любви, со страхом потерять это внимание и любовь)
Фрустрированная потребность в доминировании над значимыми фигурами в своем окружении
Повышенная тенденция реагировать «агрессией» на фрустрацию
Равносильная тенденция подавлять «агрессивные» эмоции (в том числе, связанные с фрустрацией).
В процессе эволюции ГБ проходит ряд этапов, на которых имеются определенные морфологические изменения:
Период так называемых функциональных нарушений (морфологические изменения на субклеточном уровне).
Период патологических изменений в артериолах и артериях (выявляемых более «грубыми» методами).
Период вторичных изменений в органах.
Скорость развития морфологических изменений и тяжесть поражения органов-мишеней во многом зависит не только (и не столько) от «гипертонического стажа», сколько от рациональной антигипертензивной терапии. Если для первого периода характерна лишь неравномерность калибра мелких артерий и артериол, то для 2-го и 3-го – гипертрофия миокарда левого желудочка, дистрофические изменения и миокардиофиброз. В крупных артериях развивается атеросклероз, увеличивается проницаемость стенок мелких и средних артерий, в них возникают дистрофические изменения с развитием гиалиноза, фиброза и артериолосклероза. Изменения сосудов носят системный характер. Поражение почечных артерий приводит к запустеванию нефронов, уменьшению почек в размерах и появлению первично-сморщенной почки (гипертонический нефроангиосклероз).
Поражение при АГ мелких артерий и артериол, т.е. сосудов сопротивления (резистивных), отчетливо связано с отсутствием лечения. Современная антигипертензивная терапия предупреждает структурное ремоделирование левого желудочка и сосудов, фатальные церебральные и кардиальные осложнения, снижает массу миокарда гипертрофированного левого желудочка.
ПАТОГЕНЕТИЧЕСКИЕ МЕХАНИЗМЫ ГИПЕРТОНИЧЕСКОЙ БОЛЕЗНИ.
АД – один из гибких механизмов, регулирующих течение метаболических процессов. В свою очередь, оно существенно зависит от их особенностей. На АД влияет характер обменных реакций (в периоды физической, психической активности, сна и отдыха) в связи с чем его величина колеблется в пределах суток, т.е. этот показатель не является жесткой гомеостатической константой и находится в прямой зависимости от активности анаболических и катаболических реакций.
Как известно, величина АД зависит от соотношения минутного объема сердца (МОС), синонимом которого является сердечный выброс (СВ), и общего периферического сопротивления сосудов (ОПСС). Ударный объем сердца (УОС) определяет уровень АД, тонус периферических (в первую очередь – резистивных) сосудов, обусловливает величину ДАД.
В классических работах К.Венцлера и А.Богера впервые было показано, что причиной АГ является увеличение СВ, при этом авторы отмечали нормальное ОПСС. Г.Ф.Ланг, в отличие от К.Венцлера и А.Богера, считал, что развитие АГ прежде всего определяется повышением тонуса резистивных сосудов: в начале болезни – вследствие спазма, в последующем – в силу их структурных изменений. Эти данные, по мнению Н.Н.Савицкого, дали основание поставить 2 вопроса: являются ли варианты заболеваний, при которых увеличено ОПСС или повышен СВ, разными формами ГБ? В какой степени тип гемодинамики согласуется с клиническими проявлениями болезни? Отвечая на них, Н.Н.Савицкий выделил 3 гемодинамических типа циркуляции при ГБ:
Им было высказано предположение, что у конкретного больного в течение жизни тип центральной гемодинамики не изменяется.
ГБ может быть следствием 5 вариантов нарушения центральной гемодинамики (М.С.Кушаковский, 1982):
1 тип – ОПСС , МОС –N (50-60% больных);
тип – ОПСС , МОС –N (50-60% больных);
2
 тип – МОС , ОПСС –N ;
тип – МОС , ОПСС –N ;
3 тип – МОС , ОПСС — ;
4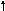
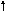 тип – МОС , ОПСС — ;
тип – МОС , ОПСС — ;
5
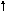
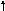 тип – МОС , ОПСС — .
тип – МОС , ОПСС — .
У здоровых лиц повышение либо снижение АД при различной интенсивности обменных процессов обусловлено изменениями взаимодействия прессорной и депрессной систем.
К прессорной системе относят:
Симпатико-адреналовую систему (САС);
Ренин-ангиотензин-альдостероновую систему (РААС);
Систему антидиуретического гормона (вазопрессина);
Систему прессорных простагландинов (тромбоксан А2, простагландин F2а);
Депрессорная система включает:
Барорецепторы сино-каротидной зоны аорты;
Системы депрессорных простагландинов (А, Д, Е2, простациклин I2)
Предсердный натрийуретический фактор;
Эндотелийзависимый фактор релаксации (ЭФР).
Данные системы не являются в функциональном отношении антагонистами. Так, выявлена значительная гетерогенность и разнонаправленность действия различных типов α- и β-адренорецепторов. В пределах системы простагландинов имеются как вазоконстрикторные (простагландин F2а, тромбоксан А2), так и вазодилятаторные (простациклин, простагландин Е2) субстанции.
Эндотелиальная система состоит из прессорных компонентов (эндотелины) и депрессорных (ЭФР). При ГБ взаимодействие прессорной и депрессорной систем рассогласовано – вначале прессорные влияния перевешивают депрессорные, затем доминируют над ними.
Наиболее сложен вопрос о том, что является в генезе ГБ пусковым механизмом (механизмами?), нарушающим оптимальное взаимодействие компонентов прессорной и депрессорной систем. М.С.Кушаковский (1995) склоняется к мнению, что эссенциальная АГ (ГБ) является полиэтиологичной и полипатогенетичной.
Предпочтение, возможно, следует отдать хорошо известной «мозаичной» теории патогенеза ГБ, выдвинутой I.Page (1979): все узлы предложенной им фигуры – октаэдра — реактивность, эластичность, калибр сосуда, вязкость, СВ, нервные и химические влияния, объем внутрисосудистой жидкости – тесно взаимосвязаны. Они определяют соотношение МОС и ОПСС и, как следствие, — тканевую перфузию, которая зависит от выраженности обменных процессов в каждый определенный момент времени.
Для начальных этапов развития ГБ характерна активация САС, увеличение уровня катехоламинов в крови и их суточной экскреции с мочой. У здоровых людей увеличение АД ведет к снижению активности САС, в то время как при АГ гиперадренергия и увеличение АД становятся однонаправленными процессами, что, возможно, связано с генетическими дефектами и нарушением барорецепторного контроля с отсутствием подавления активности САС либо с нарушением чувствительности сосудов к норадреналину.
В результате активации САС включается ряд механизмов, обусловливающих увеличение АД:
Периферическая веноконстрикция с увеличением венозного возврата крови к сердцу и ростом ударного выброса;
Повышение ЧСС, что в сочетании с возрастанием УОС ведет к увеличению СВ (и последующему повышению САД);
Стимуляция β1 – рецепторов периферических артериол, ведущая к спазму резистивных сосудов и росту ОПСС (обусловливающего повышение ДАД).
На фоне гиперадренергии отмечается сужение сосудов почек и увеличение в ответ на возникающую ишемию выработки ренина в клетках ЮГА. Существует мнение, что катехоламины могут стимулировать клетки ЮГА без предшествующей ишемии. Известно, что под влиянием прямой стимуляции β-адренорецепторов возможно повышение уровня ренина без изменениея тонуса сосудов почек. В свете сказанного блокада β1 – рецепторов (β-адреноблокаторами) вполне целесообразна.
Выработка ренина запускает каскад превращений ангиотензина I (AI), который под воздействием ангиотензинпревращающего фермента (АПФ) трансформируется в один из самых мощных прессорных факторов ангиотензина II – AII. Было выявлено существование двух типов рецепторов к AI-II-АТ1 и АТ2: АТ1 – рецепторы ответственны за вазоконстрикцию, задержку натрия и воды; АТ2 – рецепторы связаны с вазодилятацией, увеличением диуреза и выведением натрия.
Увеличение количества AII стимулирует выработку в надпочечниках альдостерона, минералокортикоида, обусловливающего задержку натрия и воды с увеличением массы циркулирующей крови. Параллельно отмечается выработка антидиуретического гормона гипофиза. (вазопрессина), обладающего вазаконстрикторным действием и вызывающего задержку жидкости в организме.
В начальной стадии ГБ увеличивается скорость почечного кровотока, отмечается гиперфильтрация, что позволяет при необходимости быстро экскретировать избыток жидкости и ионов натрия. В последующем развивается дисфункция почек, при которой для удаления из организма избытка соли и воды уже необходимо повышение системного АД. В зависимости от активности ренина плазмы было выделено 3 формы ГБ: нормо-, гипо- и гиперрениновая. При первых двух формах концентрация альдостерона в крови близка к нормальной, при третьей уровень альдостерона растет пропорционально активности ренина (J.Laragh, 1973).
В последние годы получены интересные данные об «автономных» тканевых РААС, причем именно активность этих систем ведет к разрастанию кардиомиоцитов, клеток мышечного слоя артерий и артериол, процессам склерозирования и фиброзирования. В свете сказанного вполне оправдано применение средств, которые препятствовали бы превращению AI в AII, а с другой стороны – средств, могущих блокировать рецепторы к AII (а именно рецепторы АТ1).
Ю.В.Постнов и С.Н.Орлов (1987) предложили теорию, согласно которой генетически детерминированная патология транспорта ионов через полупроницаемые мембраны способствует избыточному накоплению ионизированного кальция в цитозоле мышечных волокон, что является еще одним компонентом периферической вазоконстрикции, повышения ОПСС и, соответственно, роста ДАД. С этих позиций оправдано применение средств, препятствующих накоплению ионов кальция в кардиомиоците и гладкомышечных клетках сосудов, — так называемых антагонистов кальция. (АК).
Обсуждая патогенез ГБ, нельзя не коснуться эндотелиальной системы. Сосудистый эндотелий еще недавно рассматривался лишь как слой клеток, выстилающий сосуды изнутри. В настоящее время известно, что эндотелиальные клетки вырабатывают целый спектр веществ, осуществляющих локальную регуляцию кровотока. Эндотелиальная система — самая крупная система организма человека. Эндотелий «переводит» химические, механические и другие сигналы на язык, «понятный» гладкомышечным клеткам сосудов. Сосудистый эндотелий, по образному выражению J.Vane (1996), — «маэстро циркуляции».
При АГ возникает дисфункция эндотелия с превалированием констрикции сосудов. Эндотелиальные клетки в избытке вырабатывают прессорные агенты – эндотелины, которые совместно с АII и тромбоксаном опосредуют вазоконстрикторные эффекты, подавляя вазодилатирующее влияние эндотелиального фактора релаксации (NO) и простагландинов. Формируется «порочный круг» (circulus vitiosus): чем выше АД и стабильнее АГ, тем больше она закрепляется эндотелийзависимыми факторами. В этом состоит кардинальное значение эндотелиальной дисфункции в патогенезе ГБ. Естественно, что восстановление функции эндотелия представляется перспективным направлением в лечении АГ, тем более, что уже имеются препараты, которые наряду с β-адреноблокирующими обладают и вазодилятирующими свойствами вследствие стимуляции продукции NO (небиволол).
Таким образом, при развитии ГБ (эссенциальной АГ) преобладание компонентов прессорной системы на тканевом и клеточном уровне (эндотелиальная дисфункция, увеличение активности тканевых РААС, генетически обусловленная патология клеточных мембран) сочетается со снижением системных депрессорных влияний (ослаблении барорецепторного контроля, «перенастройка» барорецепторов синокаротидной зоны, снижение выработки кининов и депрессорных простагландинов и простациклина, предсердного натрийуретического фактора и ингибитора ренина). Если вовремя не начать рациональную антигипертензивную терапию, начинает развиваться ремоделирование гладкомышечных клеток медии сосудов и миокарда левого желудочка, поражение сосудов сетчатки, головного мозга и почек. Поражение органов-мишеней и «поведение» АД определяют течение, прогноз и исход ГБ.
Источники: http://www.bplab.ru/literature.html, http://med-tutorial.ru/med-books/book/29/page/2-glava-2-vnutrennie-bolezni/130-arterialnoe-davlenie, http://studfiles.net/preview/6010381/page:3/