Артериальное давление по кардиограмме
Кардиограмма при гипотонии
В чем опасность аритмии сердца в различных формах, как распознать и лечить патологию?
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
От полноценной работы сердца зависит функционирование всех органов и систем организма, поэтому любые отклонения от нормы моментально сказываются на состоянии здоровья. При нарушении сердечного ритма электрические импульсы, влияющие на сердце, заставляют его биться слишком медленно, нерегулярно или учащенно, в результате чего развивается аритмия. Многих волнует вопрос: опасна ли аритмия сердца, как ее лечить, если такой диагноз поставлен, и сколько живут с аритмией мужчины и женщины различного возраста. Наличие аритмии заметно снижает качество жизни больного, в некоторых, особенно тяжелых случаях, заболевание приводит к ухудшению состояния.
Как развивается аритмия
В первую очередь необходимо знать: что такое аритмия и как она развивается. При отсутствии патологий и отклонений сердце работает с ЧСС, равной 60-80 ударам в одну минуту, за частоту сокращений отвечает скопление нервных клеток, находящихся в правом предсердии, в верхней области миокарда. По мере возникновения нервные импульсы появляются и затрагивают все отделы сердца, часть их отвечает за сокращение предсердий, другая — влияет на узел AV, где импульсы замедляются, что позволяет предсердиям сокращаться и перекачивать кровь в область желудочка. Затем действие импульса переходит на пучок Гиса, который состоит из двух ножек.
Правая ножка пучка отвечает за проведение импульсов к зоне правого желудочка, левая – левого. Если в работе сердца возникли сбои и нарушения ритма, их причиной обычно становится проблема образования импульса в узле проводящей системы либо нарушение его проведения через определенный узел. Возникновение сбоя провоцирует развитие аритмии, которая делится на несколько типов и способна проявляться в форме брадикардии, тахикардии и других разновидностей.
Опасные отклонения при брадикардии и тахикардии
Точно ответить на вопрос: чем опасна аритмия сердца — в каждом конкретном случае можно только после обследования у кардиолога и диагностики. Поскольку аритмия делится на несколько видов, включая тахикардию и брадикардию синусового или пароксизмального типа, экстрасистолию, мерцательную аритмию. У каждого из них есть свои особенности, характерные признаки и вероятные риски. После постановки точного диагноза пациенту назначают лечение, помогающее контролировать ритм сердца.
При синусовой тахикардии у больного учащается сердцебиение, при брадикардии такого типа сердечный ритм замедляется. Опасность для жизни зависит от стадии болезни. Тахикардия провоцирует замедление кровоснабжения органов, частые обмороки, может привести к гипотонии. Для аритмии такого типа характерны холодные конечности и снижение количества мочи, выделяемой в сутки. Синусовая тахикардия не представляет большой опасности для здоровья.
Важно! Во время беременности нарушения ЧСС представляют угрозу для матери и для плода, поскольку проблемы с сокращениями сердца оказывают негативное воздействие на кровоснабжение матки и провоцируют нехватку веществ и витаминов.
Опасность брадикардии синусового типа представляет угрозу только в сочетании с другими проблемами в работе сердца. В некоторых случаях брадикардия способна вызывать сердечную недостаточность или гипотонию, характерные боли в области сердца, напоминающие приступ стенокардии. Нередко развивается у спортсменов, которые регулярно тренируются, может наблюдаться у плода во время беременности, новорожденных и детей старшего возраста, что требует своевременного вмешательства. Симптомы брадикардии и тахикардии включают:
- мигрени;
- депрессивные состояния;
- слабость в мышцах;
- проблемы со сном и аппетитом;
- невозможность сделать вдох полной грудью.
Отклонения от нормы при экстрасистолии и аритмии мерцательного типа
Многих пациентов с экстрасистолией и аритмическим нарушением мерцательного типа интересует вопрос: можно ли умереть от аритмии сердца и чем грозит аритмия такого типа. При разовой экстрасистолии эта форма аритмии считается нормальной, но сжимания в области предсердий залпового или группового вида — настораживающие признаки, поскольку сигнализируют об органических поражениях. Экстрасистолия желудочкового типа представляет большую опасность, особенно если речь идет о групповой форме.
Такая патология предвещает мерцательную аритмию или желудочковую фибрилляцию, которые в сочетании с другими патологиями сердца способны серьезно ухудшить состояние больного. Политопная экстрасистолия тоже считается плохим симптомом, ее можно выявить при снятии ЭКГ, что позволяет специалисту как можно скорее принять меры и назначить лечение. Если аритмия мерцательного типа фиксируется постоянно либо наблюдается мерцание предсердий, это также предвестник более тяжелых патологий. О них сигнализирует наличие:
- учащенного сердцебиения;
- болей в области грудины;
- ишемии миокарда;
- тошноты;
- ощущения тревоги.
Серьезные патологические состояния при мерцательной аритмии
Мерцательная аритмия способна спровоцировать сердечную недостаточность в тех случаях, когда в организм не поступает достаточное количество крови. При недостатке жизненно необходимых веществ и компонентов, кислорода в организме развивается патология правого или левого желудочка сердца, кровоснабжение замедляется, что провоцирует застой. У пациентов отмечается отечность, тахикардия, одышка, быстрая усталость и утомляемость, приступы кашля. Многие врачи отмечают такие симптомы в процессе диагностики и во время осмотра больного.
Важно! Многие опасные симптомы не всегда проявляются явно, большую их часть можно легко спутать с признаками легких «отклонений». Часть больных умирает из-за несвоевременно оказанной помощи, поэтому пациентам с мерцательной аритмией следует особенно внимательно относиться к здоровью.
По мере развития аритмии мерцательного типа нередко возникает тромбоэмболия, провоцируемая нарушением кровоснабжения и сердечного ритма, что приводит к закупориванию артерий. Большинство людей с таким диагнозом интересует, способна ли аритмия сердца привести к летальному исходу в этом случае. Это вполне возможно после закупорки жизненно важного сосуда. Также именно эмболия нередко становится главной причиной развития инсульта или инфаркта миокарда. Даже при отсутствии видимых патологий наличие мерцательной аритмии способно спровоцировать остановку сердца.
Определить это опасное состояние можно по отсутствию пульса, частичной или полной остановке дыхания, отсутствию характерной реакции зрачков на свет, сероватому оттенку лица либо обморочному состоянию, которое длится более двадцати секунд. В этой ситуации важно своевременно оказать пострадавшему необходимую помощь, понадобится реанимация и быстрое восстановление дыхания, на процедуры врачам отводится десять секунд. Выжить после остановки сердца удается трети пациентов, но при этом далеко не все могут вернуться к полноценной жизни.
Лечение и контроль заболевания
Большинство пациентов волнует, как жить с аритмией и чем лечить заболевание. Своевременная диагностика и правильно назначенное лечение способны предотвратить ряд негативных последствий и серьезных осложнений. При нарушении возбудимости и проводимости импульсов сердца больному назначается комплексная терапия с учетом индивидуальных особенностей организма. Предварительно кардиолог проводит подробное обследование, чтобы выявить тип аритмии и наличие дополнительных заболеваний и отклонений от нормы.
При брадикардии в большинстве случаев имплантируют кардиостимулятор. Операция целесообразна при наличии АВ-блокады либо урежения ЧСС до 40 ударов в минуту. При незначительных отклонениях состояние больного корректируется при помощи лекарственных препаратов. Если речь о мерцательной аритмии, лекарства следует принимать в период приступов или на постоянной основе в зависимости от течения болезни. Нарушение такого плана лечится при помощи новокаинамида, пропанорма, хинидина, ряда других средств. Иногда рекомендуется электрическая кардиоверсия, нормализующая сокращение желудочков и предсердий.
Нормализация работы сердца эффективна на ранних сроках после выявления первых симптомов патологии, далее терапевтические меры могут не принести результата из-за образования тромбов в сосудах и риска возникновения инсульта. Своевременные терапевтические меры способны улучшать состояние больного. Врачи при аритмии рекомендуют пациентам придерживаться правильного питания, соблюдать режим дня и ограничить физические нагрузки, ликвидировать вредные привычки, контролировать давление, вес и уровень сахара в крови, своевременно лечить дополнительные заболевания. Дополнительную информацию об аритмии можно получить из видео:
Какое давление при инфаркте?
Инфаркт миокарда – это неотложное состояние, которое по статистике чаще всего приводит к смерти людей на территории стран СНГ в возрасте от 40 до 60 лет. Поэтому нужно вовремя распознать патологический процесс и оказать помощь пациенту. Артериальное давление при инфаркте – это важный показатель, который поможет не только заподозрить патологию, но и предотвратить развитие инфаркта.
Клиническая картина
Инфаркт миокарда развивается остро. По клиническим проявлениям инфаркт миокарда проходит в четыре стадии. Их можно заметить на записи ЭКГ:
- Острейшая стадия или стадия повреждения.
- Острая стадия.
- Подострая стадия.
- Стадия рубцевания и кардиокслероза.
Причины развития инфаркта и симптоматика болезни
Главная причина развития и проявления инфаркта миокарда – атеросклероз. Изначально нарушается обмен липидов в организме, сосуды с возрастом теряют эластичность, становятся ломкими и в местах трещин на сосудах оседают излишки липидов.
Липиды накапливаются и образуют атеросклеротическую бляшку. Бляшка со временем может оторваться и закупорить мелкий коронарный сосуд, что приведет к дефициту кислорода в сердечной артерии и, соответственно, к некрозу ткани сердечной мышцы.
Есть факторы, которые повышают риск развития патологии, к ним относятся:
- Женский пол из-за большего количества стрессов.
- Наследственная предрасположенность.
- Артериальная гипертензия.
- Повышенное содержание холестерина в крови.
- Сахарный диабет второго типа.
- Ожирение.
- Склонность к образованию тромбов.
Гипертоническая болезнь – важный фактор риска. Давление при инфаркте миокарда разное в зависимости от стадии. Чтоб спровоцировать инфаркт, нужно резкое повышение давления. Тогда бляшка отрывается от стенки сосуда и попадает в кровоток. Затем показатель пульса может повыситься, а давление упадет в соответствии с недостаточным количеством кислорода, попадающего в миокард.
Чем больше диаметр артерии, которая закупорилась вследствие отрыва бляшки, тем больше зона некроза. Важный компенсаторный механизм, который включается при инфаркте миокарда – наличие развитых коллатералей, кровоснабжающих одинаковые участки сердца.
Инфаркт миокарда может возникать не только по причине резкого скачка давления или по причине гипертонического криза, но еще и в состоянии полного покоя без видимых поводов.
Симптоматика заболевания проявляется ярко, что позволяет быстро заметить развитие болезни и поставить правильный диагноз. Главный признак патологии – нестерпимая боль, которая развивается за грудиной и носит колющий или жгучий характер, не исчезает при изменении положения тела.
Боль при инфаркте сопровождается липким потом и появлением страха смерти. Она может иррадиировать в лопатку, в левую руку, нижнюю челюсть. Снимается боль в основном наркотическими анальгетиками. Возможны такие клинические проявления, как:
- бледность кожи;
- тошнота, рвота;
- могут появиться судороги;
- непроизвольное испражнение.
Изменения давления при инфаркте миокарда
Инфаркт миокарда нередко провоцируется скачком артериального давления вверх. Но сразу после закупорки коронарного сосуда развивается гипотония, артериальное давление после инфаркта и во время процесса снижается. Как только в груди появилась боль, цифры на тонометре начинают падать.
Чем быстрее падает АД, тем сложнее течение процесса у пациента, это значит, что развивается острый кардиогенный шок с пусковым болевым механизмом. Состояние опасно тем, что возникает стремительно и приводит в смертельному исходу.
Сниженные показатели давления после инфаркта миокарда
Резкое снижение давления на фоне инфаркта миокарда и развития болевого шока нередко сопровождается коллапсом. Это состояние, при котором сосуды недополучают кровь, в том числе и сосуды головного мозга. Человек теряет сознание и падает в обморок.
Отвечая на вопрос, какой пульс при инфаркте, врач может отметить, что этот показатель повышен, наблюдается тахикардия со снижением объема сердечного выброса. Нередко состояние переходит в неконтролируемо быстрое сокращение предсердий, и развивается их фибрилляция. Высокий пульс и низкое артериальное давление при инфаркте указывают на повышение шокового индекса Альговера и усложняют состояние больного. Происходит централизация кровоснабжения, и чаще всего больной умирает.
Если давление после приступа инфаркта упало незначительно, то можно избежать шокового состояния и вылечится с минимальными последствиями. Важно в дальнейшем избегать перебоев в работе сердца и следить за скачками давления.
В течение 10 дней пациент находится в реанимации, где и принимает препараты, разжижающие кровь и антигипертензивные средства при потребности. Затем следующие 10 дней больной наблюдается в общей палате.
Терапевтические средства
Как только у больного появились боли в области сердца, необходимо предпринять следующие меры:
- Вызвать бригаду скорой помощи.
- Дать таблетку нитроглицерина под язык, дать препараты для обезболивания.
Уже на этапе квалифицированной помощи у больного запишут ЭКГ, чтоб подтвердить диагноз и назначат лечение в зависимости от стадии процесса. В терапевтическое окно, которое длится в течение трех часов, пациенту назначают тромболитическую терапию в виде стрептокиназы или альтеплазы. Препараты рассасывают образовавшийся тромб и восстанавливают проходимость коронарных сосудов.
Затем пациенту назначается ряд препаратов, которые профилактируют повторную закупорку тромбами и поддерживают жизненно важные показатели в норме:
- антиагреганты («Аспирин», «Клопидогрель»);
- антикоагулянты («Гепарин», «Варфарин»);
- бета-адреноблокаторы или антагонисты кальциевых каналов (верапамил).
В стационаре пациент проводит минимум три дня, соблюдая строгий постельный режим. В это время регулярно записываются кардиограммы с целью определения массивности повреждения и величины сформированного рубца миокарда. Профилактируются возможные осложнения после инфаркта.
Процесс реабилитации проходит медленно, в зависимости от величины повреждения, иногда затягивается до трех–четырех месяцев. В дальнейшем возможно развитие хронической сердечной недостаточности, изменение фракции выброса крови, нарушения проводимости в сердце. Тяжесть осложнений зависит от своевременности диагностики и лечения, локализации инфаркта, развития коллатералей коронарных сосудов.
При инфаркте миокарда давление повышается выше обычных показателей пациента. Затем резко снижается, после закупорки.
ЭКГ при гипертонической болезни
ЭКГ ― один из способов диагностики гипертонии, который относится к инструментальным методам. ЭКГ при гипертонической болезни необходимо для определения неполадок в работе и функциях сердца, выявления стенокардии, гипертрофии, смещения органа относительно электрической оси (вправо, влево). ЭКГ считается распространенным и результативным методом диагностики артериальной гипертензии.

Особенности проведения процедуры
Электрокардиография являет собой способ исследования фиксированные электрические поля сердца, которые образуются в процессе его работы. Этот метод имеет свою специфику и особенности. От верности и точности проведения обследования зависят итоговые показания. Техника диагностики патологий сердечной мышцы позволяет получить достаточно информации, необходимой для назначения лечения. Результат проведения электрокардиографии представлен в виде электрокардиограммы ― графического рисунка в форме кривой линии, показывающей как работает сердце.
Важные сведения о процедуре
Процедур измерения токовых импульсов сердца должен проводить обученный специалист. На ЭКГ и результативность влияют и условия проведения, и общее эмоциональное состояние пациента.
- ЭКГ проводится с помощью специального устройства — электрокардиографа. Оно включает в себя 3 элемента:
- устройство, которое регистрирует;
- входной элемент;
- аппарат для увеличения биоэлектрического потенциала сердца.
- ЭКГ может проводиться в больнице, в машине экстренной помощи, в домашних условиях.
- Если диагностика проходит в кабинете, то он должен быть изолирован, чтобы избежать электрических помех.
Вернуться к оглавлению
Способ проведения
Больной по указаниям специалиста должен прилечь на кушетку в горизонтальном положении, спиной на поверхность. Затем подготавливаются участки, на которое будут прикладываться электроды. Эти участки тела обезжириваются с помощью спиртового раствора. После выполнения всех необходимых действий, специалист прикладывает датчики. Зоны воздействия:
- нижняя часть голени с внутренней стороны;
- участок предплечья;
- область груди.
Вернуться к оглавлению
Подготовка
- Перед диагностикой пациент не должен употреблять пищи, курение запрещено. Исключаются напитки-стимуляторы ― кофе, энергетики.
- Человек должен быть спокоен, выспавшимся, не уставшим.
- Нельзя пить много жидкости накануне.
- Физические нагрузки перед ЭКГ не разрешены.
- На процедуру нужно взять с собой все записи относительно состояния здоровья исследуемого.
Вернуться к оглавлению
Расшифровка ЭКГ
Расшифровка графического изображения означает мерку длины, ширины площади сегментов и амплитуды частоты зубцов. Темп сокращений миокарда вычисляют по длительности интервалов. Если продолжительность интервалов одинакова или отличается в границах 10%, то это нормальные показатели. Если же данные выше 10%, то возможно нарушения темпа. Расшифровкой показателей ЭКГ должен заниматься исключительно специалист. Есть два основных показателя артериальной гипертензии:
- гипертрофия или перегруженность левого желудочка;
- явные признаки ишемии сердца.
Вернуться к оглавлению
Суточное (холтеровское) мониторирование ЭКГ и АД
 Показания
Показания
Противопоказания
Подготовка и процесс мониторирования
Расшифровка результатов
Осложнения мониторирования
В основе работы сердечной мышцы лежит проведение по ней электрических импульсов, вызывающих сокращение мышечных клеток. Этот феномен был изучен и положен в основу регистрации различных заболеваний сердца с помощью устройства, названного электрокардиографом – аппаратом для проведения записи электрокардиограммы (ЭКГ). При наличии в сердце патологических процессов выявляются изменения на ЭКГ, характерные для некоторых болезней (ИБС, артериальная гипертония и другие).
Но не всегда полное представление о том или ином заболевании можно получить при проведении только лишь стандартной электрокардиографии, так как существуют латентные (скрытые, «немые») формы заболеваний сердца, не проявляющие себя клинически и регистрирующиеся на ЭКГ на фоне физических нагрузок. Для диагностики таких форм заболеваний применяются ЭКГ с физической нагрузкой (тредмил тест, велоэргометрия), а также суточное мониторирование ЭКГ по Холтеру.
Суточное мониторирование ЭКГ – это инструментальный метод диагностики заболеваний сердечно-сосудистой системы, основанный на регистрации в течение суток электрической активности, возникающей в процессе деятельности сердечной мышцы (миокарда) и изменяющейся в зависимости от наличия тех или иных заболеваний сердца у пациента.
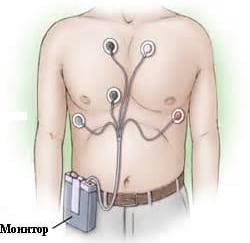
Суть этого метода, разработанного американским ученым Холтером, заключается в следующем – пациенту по назначению врача на грудную клетку устанавливаются электроды, считывающие информацию о работе сердца и подсоединенные к портативному прибору, в котором происходит обработка полученных данных и регистрация их в виде графических кривых – электрокардиограмм, сохраняющихся в памяти устройства. Если пациенту одновременно накладывается манжета на плечо (аналог обычного аппарата для измерения артериального давления – тонометр), то в таком случае мониторирование позволяет осуществлять динамику измерений АД за сутки осциллометрическим (электронным) способом.
В диагностически неясных случаях исследование может быть продлено до семи суток, если за первые 24 часа не произошло успешной регистрации патологических изменений на ЭКГ, а пациента продолжают беспокоить симптомы, по поводу которых и назначалось обследование.
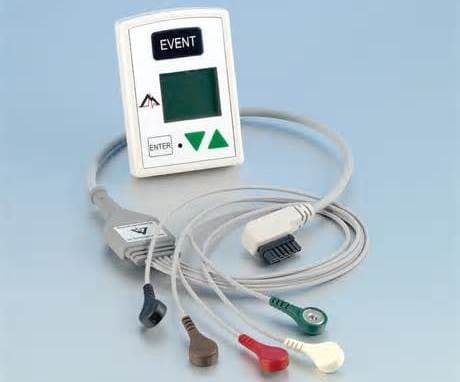
Прибор для Холтеровского мониторирования ЭКГ
Мониторирование ЭКГ и АД по Холтеру имеет ряд преимуществ перед стандартной ЭКГ и проведением ЭКГ с физической нагрузкой, так как при однократной ЭКГ, проводимой в состоянии покоя и длящейся несколько минут, не всегда можно зарегистрировать ишемию миокарда или пароксизмальные (приступообразные) нарушения ритма. Также метод позволяет проводить регистрацию ЭКГ в состоянии обычной бытовой активности, с привычными для пациентами физическими нагрузками, что важно для коррекции лечения пациентов, у которых происходит ухудшение работы сердца при минимальной активности. Кроме этого, можно отметить доступность метода, простоту в исследовании, не инвазивность (отсутствие повреждения тканей организма).
Показания для проведения мониторирования по Холтеру
Данный метод исследования применяется в следующих случаях:
1. Диагностика ИБС (ишемическая болезнь сердца)
— стенокардия Принцметала (вазоспастическая),
— безболевая («немая») ишемия миокарда,
— стабильная и нестабильная стенокардия,
— перенесенный инфаркт миокарда, особенно безболевая его форма
— состояние после перенесенной внезапной сердечной смерти
2. Диагностика артериальной гипертонии
3. Диагностика нарушений сердечного ритма
— синдром слабости синусового узла,
— синдром Вольфа – Паркинсона – Уайта (ВПВ – синдром),
— синдром удлиненного интервала QT,
— мерцательная аритмия,
— АВ – блокада, синоатриальная блокада,
— желудочковые тахикардии
4. Пороки сердца
— для диагностики нарушений ритма, нередко сопровождающих приобретенные пороки сердца, особенно пороки митрального клапана
5. Плановое обследование
— лиц, подлежащих оперативному вмешательству на сердце и других органах
— пациентов с сахарным диабетом (диабетическая ангиопатия – патология сосудов, в том числе и коронарных)
6. Контроль эффективности лечения
— антиаритмического и антиангинального (при стенокардии),
— кардиохирургического при ИБС (стентирование коронарных артерий, аорто – коронарное шунтирование) и при аритмиях (радиочастотная, лазерная абляция – разрушение дополнительных проводящих путей в сердце, установка искусственного кардиостимулятора и контроль его эффективной работы),
— назначение и оценка эффективности антигипертензивных (снижающих АД) препаратов.
Мониторирование по Холтеру может быть назначено при появлении следующих симптомов у пациента:
— давящие или жгучие боли за грудиной и в области сердца, с иррадиацией или без нее (отдающие под левую лопатку, в левую руку или нет);
— боли в левой половине грудной клетки иного характера, с четкой связью с физической нагрузкой или без нее;
— характерные боли в области сердца в ночные (чаще в предутренние) часы – характерны для стенокардии Принцметала;
— чувство нехватки воздуха, эпизоды выраженной одышки с удушливым кашлем;
— периодические перебои в работе сердца, чувство замирания сердца;
— частые головокружения и/или обморочные состояния.
Противопоказания для проведения суточного мониторирования
На настоящий момент противопоказаний для проведения исследования не имеется. Но у некоторых пациентов исследование может быть технически не выполнимым, например, при тяжелых травмах грудной клетки, обширных раневых или ожоговых поверхностях на коже грудной клетки, при очень выраженной степени ожирения.
Подготовка пациента к холтеровскому мониторированию АД и ЭКГ
К данному исследованию пациенту не нужно специально готовиться. Накануне можно принимать пищу и жидкость в привычных количествах, утром перед процедурой допускается легкий завтрак. Алкоголь и кофе следует исключить, так же как и уменьшить количество выкуриваемых сигарет, так как эти продукты могут оказывать существенное влияние на функции сократимости и проводимости сердечной мышцы.
Как проводится исследование?
Пациент может быть направлен на процедуру как из поликлиники, так и из отделения больницы, в котором на момент обследования находится на стационарном лечении (из отделения кардиологии, эндокринологии, хирургии и др). Рано утром пациент приходит в отделение функциональной диагностики, его приглашают пройти в кабинет, где врач проводит инструктаж по поводу предстоящего исследования. Далее пациенту на кожу передней грудной стенки устанавливаются электроды (5 – 7 в зависимости от модели прибора) с помощью одноразовых наклеек, напоминающих обыкновенный лейкопластырь. Эти электроды подсоединены к портативному прибору, который носится на груди или на поясе. В случае бифункционального (двойного) исследования, когда проводится мониторинг ЭКГ совместно с АД, пациенту накладывается манжета на плечо, также соединенная с прибором. Вся процедура установки занимает не более 10 минут, не вызывая неприятных ощущений.
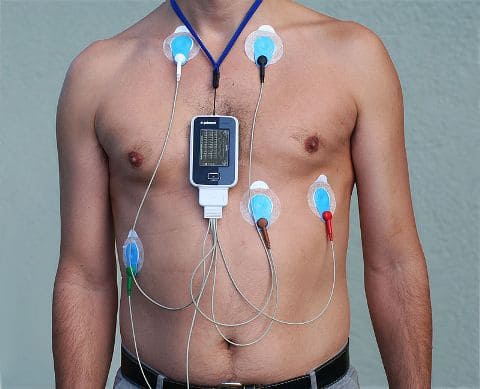
Далее пациенту выдается дневник, где на бланке в форме таблички необходимо отмечать время и действия, совершенные в это время, а также болевые или иные дискомфортные ощущения. То есть пациент должен фиксировать за сутки все, что с ним происходит – сон, принятие пищи, ходьбу, физические и психоэмоциональные нагрузки, выполнение работы, период отдыха. В обязательном порядке фиксируется время приема лекарств, так как это важно для врача с точки зрения влияния того или иного препарата на функции сердца. На протяжении исследования нельзя принимать душ или ванну, так как недопустим контакт прибора и электродов с водой.
Спустя сутки (или несколько суток, в зависимости от назначения врача) пациент снова приходит в этот же кабинет, где врач отклеивает электроды с его груди, снимает манжету и забирает портативный аппарат, подключает его к компьютеру и получает всю информацию, уже проанализированную самим устройством. Врач оценивает полученные данные и выдает заключение, которое в ближайшие сроки должно быть передано лечащему врачу для последующей коррекции лечения при необходимости.
После получения результатов пациент может идти домой (если полученные данные не выявили серьезных нарушений в работе сердца, требующих немедленной госпитализации в стационар) или в отделение, из которого был направлен на обследование.
Расшифровка результатов суточного мониторирования
Что же прочтет пациент в полученном протоколе исследования? Кроме приведенных электрокардиограмм и их кратких описаний, в бланке печатается заключение, в котором указываются следующие параметры:
— тип мониторирования – ЭКГ, АД, или оба вместе
— общее количество частоты сердечных сокращений (ЧСС) – достигает порядка сотни тысяч и более за сутки
— синусовый или несинусовый (при мерцательной аритмии, трепетании предсердий, например) ритм
— максимальная и минимальная ЧСС за сутки
— среднесуточная ЧСС и ее тип (тахи-, нормо- или брадисистолия, что означает учащенное, нормальное или редкое сердцебиение соответственно)
— характеристики ЧСС – реакция на нагрузку (в норме должна быть адекватная – увеличение в пределах допустимых значений), снижение ЧСС в ночное время, достигнута или нет субмаксимальная ЧСС (75% от максимальной, достижение ее означает хорошую переносимость физических нагрузок, недостижение говорит о возникновении ишемии при незначительных нагрузках)
— уровень толерантности к физической нагрузке – высокий, средний или низкий
— описываются нарушения ритма, если они выявлены, например, желудочковые или наджелудочковые экстрасистолы, одиночные, парные или групповые, указываются пробежки тахикардии, если есть
— описываются изменения в кровоснабжении миокарда, например, нарушения процессов реполяризации, или эпизоды подъема или депрессии (снижения) сегмента ST – признаки ишемии миокарда, в какое время возникают и связаны ли с нагрузкой, сопровождались ли болями, одышкой или другими субъективными признаками.
Возможны ли осложнения при проведении мониторирования?
Нет, процедура исследования является абсолютно безопасной для пациента, поэтому осложнений не возникает.
Источники: http://lechenie-gipertoniya.ru/gipotoniya/kardiogramma-pri-gipotonii/, http://etodavlenie.ru/gipertoniya/dop/davlenie-i-ekg.html, http://medicalj.ru/diacrisis/d-cardiology/1209-sutochnoe-monitorirovanie-ad-ekg

