Как и чем лечить тромбоз глубоких вен
Симптомы и лечение тромбофлебита вен нижних конечностей
Тромбофлебит – это воспалительное заболевание сосудов венозной системы, возникающее из-за формирования тромба (кровяного сгустка) в просвете вены. На начальной стадии, когда воспалительные изменения выражены незначительно, заболевание называют флеботромбозом (тромбоз вен без воспаления).
Тромбофлебит может развиваться как в глубоких, так и в поверхностных венах. Чаще – в поверхностных венах конечностей. Такую форму заболевания называют поверхностный тромбофлебит.
К развитию данного заболевания может привести любая травма сосуда. Так как вены не имеют собственных мышечных структур, формирующиеся в них тромбы не отрываются и продолжают развиваться в поверхностных сосудах, вызывая продолжительное нарушение кровообращения на отдельном участке конечности.
При тромбозе глубоких вен, залегающих в толще мышечной ткани, при перепадах давления тромбы могут отрываться от стенки сосуда и закупоривать мелкие сосуды в других частях тела (мозг, легкие, сердце). В этом случае тромбоз становится причиной тяжелого осложнения – эмболии, которое может стать причиной смерти больного.
Интересные случаи
- Бывший президент США Ричард Никсон и бывший вице-президент Дэн Куэйл были больны тромбофлебитом;
- Во время съемок фильма «Разум и чувства» (1995) актриса Кейт Уинслет, сыгравшая роль Марианны Дэшвуд, страдала тромбофлебитом;
- Марио Ланца болел тромбофлебитом, а причиной его смерти стала легочная эмболия (закупорка легочных сосудов тромбом, оторвавшимся от стенки сосуда на ноге);
Влияние на национальную культуру
- В одной из серий «Симпсонов», когда Барт получает «двойку», школьная медсестра подозревает, что у него флебит;
- Персонаж Питера Бойла в ситкоме «Все любят Рэймонда» страбает тромбофлебитом. Или делает вид, что страдает, чтобы избежать выполнение определенных семейных обязанностей;
- В анимационном сериале «Царь горы», когда мистер Стриклэнд посещал курсы изучения библии в бассейне с Луанной, Хэнк сказал, что «это полезно для его тромбофлебита»;
- В эпизоде «Молодые и дерзкие» сериала «Госпиталь M.A.S.H.» полковник Поттер страдает от обострения тромбофлебита, вызванного его собственным отказом признать наличие заболевания;
- В мультсериале «Футурама» голова Ричарда Никсона предается воспоминаниям о его «Славном теле республиканца, пронизанном флебитом».
Причины тромбофлебита
Причиной тромбофлебита поверхностных вен является повреждение стенки сосуда. Это происходит из-за неправильной постановки катетера или иглы для внутривенных инфузий. Тромбофлебит нижних конечностей обычно развивается из-за варикозного расширения вен.
Среди причин тромбофлебита глубоких вен выделяют:
- Малоактивный образ жизни. При длительном отсутствии адекватных физических нагрузок тромб разрастается до весьма крупных размеров и вызывает серьезные нарушения кровообращения в пораженном сосуде;
- Повреждение стенки вены вследствие раздражения катетером или иглой, травмы, инфекции, попадания в просвет сосуда раздражающих химических веществ.
- Врожденные или приобретенные аномалии свертывающей системы крови.
К факторам риска развития заболевания относят:
- Длительное вынужденное положение с ограничением подвижности конечностей (затяжная поездка, авиаперелеты на большие расстояния, постоянное нахождение в постели из-за болезни или после оперативного вмешательства);
- Ожирение;
- Курение, в особенности одновременно с заместительной гормональной терапией или приемом гормональных противозачаточны х препаратов (применение оральных контрацептивов нового поколения значительно снижает риск тромбообразовани я);
- Беременность. Увеличенная матка может сдавливать крупные вены в малом тазу, повышая риск тромбоза;
- Онкологические заболевания, гематологические заболевания;
- Алкоголизм;
- Травмы конечностей.
Согласно исследованиям 2004 года, женщины, получающие комбинированное гормональное лечение (эстроген и прогестин) в постменопаузальн ом периоде имеют вдвое больший риск развития венозного тромбоза по сравнению с контрольной группой женщин, не принимающих гормональные препараты.
Симптомы тромбофлебита
Поверхностный тромбофлебит развивается постепенно и начинается с легкого покраснения и уплотнения участка кожи в области пораженной вены. По мере прогрессирования воспаления участок покраснения распространяется дальше по ходу вены. Обычно он определяется как тонкий плотный и болезненный тяж, повторяющий контуры сосуда. Воспаление может развиваться в виде паутины, вовлекая в патологический процесс более мелкие вены, отходящие от пораженного сосуда.
Характеризующие тромбофлебит симптомы даже в тяжелых случаях могут проявляться невыраженно и иметь местный характер. В участке воспаления кожа становится плотной, горячей и болезненной.
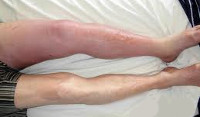
Чаще развивается тромбофлебит нижних конечностей, симптомы которого включают появление выраженной гиперемии и выделение венозного рисунка в участке воспаления. Иногда тромб может приводить к нарушению кровообращения в конечности, приводя к ее посинению.
Кожа над веной отекает, больной ощущает постоянный кожный зуд, боль становится пульсирующей, жгучей. При быстрой перемене положения ног симптомы могут ухудшаться. Например, утром при опускании ног с кровати. Больные могут жаловаться также на боли при ходьбе.
Постепенно нарастает лихорадка. Обычно температура тела не превышает 37,5 – 38 градусов Цельсия. Для пациентов послеродового отделения развитие лихорадки в течение 4 – 10 дней после родоразрешения может указывать на наличие тромбофлебита.
При присоединении инфекции лихорадка усиливается, появляются выраженные болезненные ощущения, под кожей может формироваться абсцесс, который прорывается с выходом гнойного отделяемого.
Тромбофлебит глубоких вен
Симптомы тромбофлебита глубоких вен включают:
- Покраснение (иногда – посинение или побледнение);
- Локальное повышение температуры;
- Отек;
- Боль в пораженной конечности.
Симптомы тромбофлебита ног при тромбозе глубоких вен характеризуются более выраженным отеком пораженной конечности, чем при поверхностном поражении. При осмотре разница между здоровой и больной стороной видна очень отчетливо. Кроме того, пациенты ощущают ригидность (напряженность) мышц в пораженной конечности.
Лечение тромбофлебита
При возникновении такого заболевания, как тромбофлебит, симптомы и лечение тесно связаны, так как принципы терапии тромбофлебита поверхностных и глубоких вен существенно различаются.
Как правило, пациентам с диагнозом тромбофлебит нижних конечностей лечение назначается в минимальном объеме. Иногда он проходит самостоятельно вообще без лечения. Это состояние больной может контролировать самостоятельно в домашних условиях.
Если у больного развился острый тромбофлебит нижних конечностей, лечение сводится к приему противовоспалите льных препаратов и поддержании пораженной конечности в приподнятом положении. Допускается применение мазей для улучшения кровотока, снятия отека и повышения тонуса сосудов.
- Рекомендуется теплый компресс.
- А также прием нестероидных противовоспалите льных препаратов (аспирин, ибупрофен) для достижения обезболивающего и антикоагуляционн ого (противосвертыва ющего) эффекта.
- Допускается применение местных лекарственных форм (мазей, гелей), имеющих в составе нестероидные противовоспалите льные средства: фастум гель, вльтарен эмульгель, мази диклофенака или ортофена и др. (см. НПВС в виде мазей от боли).
- Доказана эффективность ношения специальных эластичных чулок и повязок (см. компрессионное белье при варикозе).
Эластичное бинтование и ношение чулок показано пациентам с диагнозом тромбофлебит вен нижних конечностей, лечение которого может оказаться неэффективным или иметь побочные эффекты при отсутствии достаточного венозного тонуса. Чулки оказывают достаточно сильное давление на вены, чтобы препятствовать их расширению и отрыву тромба.
В зависимости от высоты поражения применяют чулки разного размера (до колена, до верхней трети бедра). Их применение ограничивает отек и снижает риск развития тромбоза глубоких вен, а также вероятность тромбоэмболии. Тромб рассасывается в течение нескольких дней или недель, после чего симптомы заболевания исчезают.
- Применение антибиотиков показано только при присоединении инфекции. Иначе назначение антибактериально й терапии окажется неоправданным и не приведет к улучшению состояния.
- Лечение тромбофлебита включает специальные мази и препараты для местного применения с гепарином (гепатромбин, лиотон).
Гепарин в их составе может заменить суточную инъекционную дозировку, что позволяет избежать парентеральное введение препаратов, заменив их местными средствами. Хотя концентрация гепарина в препарате Гепатромбин меньше, чем в Лиотоне, его эффективность несколько выше за счет дополнительных ингредиентов, обеспечивающих комплексное антитромботическое и противовоспалительное действие.
- Лечение тромбофлебита глубоких вен – более сложный процесс, требующий проведения терапии антикоагулянтами , а также поддержания конечности в приподнятом положении.
Основная задача лечения в данном случае – предупреждение тромбоэмболии легочной артерии. На время лечения пациент госпитализируетс я в специализированн ое отделение.
Исследования показали, что применение гепарина, а затем — низкодозированно го варфарина (непрямой антикоагулянт) позволяет предотвратить тромбоэмболическ ие осложнения у больных тромбофлебитом. Еще больше снизить частоту развития тромбоза глубоких вен и тромбоэмболии позволило назначение нового антикоагулянта — Ксимелагатрана. Эффект от данных препаратов развивается в течение нескольких суток.
В некоторых случаях наряду с антикоагулянтами лечение глубокого тромбофлебита включает назначение тромболитических препаратов, вызывающие рассасывание тромба. Их применение позволяет существенно снизить время лечения, но повышает риск отрыва тромба и развития эмболии. С этой целью пациентам назначается эноксапарин (Ловенокс) – быстродействующи й препарат для рассасывания тромба, вводимый парентерально (подкожно, внутривенно). 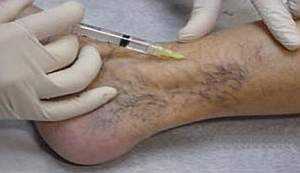
Учитывая отсроченный терапевтический эффект антикоагулянтов, тромболитики играют роль «моста» от начала лечения и развития лечебного эффекта от основных препаратов.
Для определения эффективности лечения варфарином, а также с целью коррекции вводимой дозы препарата используется показатель МНО, определяемый в ходе коагуологическог о исследования крови. Он отражает состояние свертывающей системы крови пациента. Анализ повторяется ежедневно в течение всего периода лечения.
- Дополнительными препаратами, эффективными при тромбофлебите, являются ангиопротекторы (венорутон, троксевазин) и венотоники (флебодиа, детралекс).
Они предотвращают дальнейшее прогрессирование поражения стенок сосудов, обеспечивая непосредственно лечение вен при тромбофлебите, и обладают противовоспалите льными свойствами. Рекомендуется прием таблетированных форм, так как мази обладают раздражающим действием.
Хирургическое лечение
При отсутствии эффекта от проводимой терапии и прогрессировании воспаления пациентам назначаются хирургические методы лечения тромбофлебита, так как продолжающееся повышенное тромбообразовани е в пораженной вене значительно повышает риск развития эмболии и, как следствие, смерти больного.
Ретроспективный анализ выявил, что около ¼ случаев тромбофлебита глубоких вен с неадекватной терапией заканчивались тромбоэмболией.
При развитии поверхностного флеботромбоза в паху, в месте слияния поверхностных и глубоких вен, вероятность возникновения эмболии повышается. В этом случае формирующиеся в поверхностных венах тромбы могут проникать в более крупные глубокие вены, где впоследствии происходит их отрыв. Лечение заключается в удалении или перевязке пораженных вен для предотвращения тромбоэмболическ их осложнений. После операции перевязки вен, которая проводится под местной анестезией, пациент может быть выписан незамедлительно и в тот же день вернуться к полноценной жизни без ограничения физической активности.
Кроме того, современное техническое оснащение позволяет точно определить место развития тромба и провести щадящую операцию по его удалению без удаления всего сосуда. После улучшения состояния возможно проведение дополнительного оперативного вмешательства для удаления варикозных узлов, способных вызвать повторное развитие заболевания.
Лечение тромбофлебита народными средствами
Лечение тромбофлебита народными средствами предполагает применение отваров и настоев растений, обладающих противовоспалите льными свойствами. К ним относятся:
- Настой крапивы по 1/3 стакана внутрь три раза в день;
- Листья золотого уса местно;
- Чай из листьев орешника;
- Мед в виде компресса на область пораженных вен;
- Капустный лист местно, предварительно раздавив или надломив для выделения сока. Перед прикладыванием смазать растительным маслом;
- Настойка на березовых почках местно;
- Смесь кашицы из полыни горькой с простоквашей местно в виде компресса.
Помните, что такого заболевания, как тромбофлебит, народное лечение не обеспечивает полное избавление от болезни, а только приводит к временному улучшению за счет снятия симптомов. Для предотвращения повторного развития тромбофлебита обратитесь за помощью к специалисту.
Профилактика
Основной метод профилактики тромбофлебита – активный образ жизни. Рекомендуется ежедневная физическая активность (прогулки, плавание, бег трусцой, танцевальные курсы и другие виды спорта). Для предотвращения заболевания рекомендуется:
- Избегать длительного нахождения в одном положении лежа или сидя;
- Избегать длительного горизонтального положения. Если нет возможности подняться с кровати (травмы, болезнь), необходимо носить эластичные чулки;
- Во время долгих переездов и перелетов обязательно вставайте, пройдитесь по салону автобуса или самолета. Если вы едете на автомобиле, совершайте остановки через каждые 100 – 150 км и делайте разминку;
- Избегайте обезвоживания. Пейте больше жидкости;
- В медицинских учреждениях мерой профилактики тромбофлебита является периодическая смена внутривенных катетеров.
Тромбоз поверхностных вен редко прогрессирует до тяжелых форм и обычно не приводит к опасным осложнениям, хотя встречаются случаи тромбоэмболии мелких сосудов, не приводящие к смерти пациента.
Тромбоз глубоких вен имеет повышенный риск развития тромбоэмболии легочных артерий, а также артерий других жизненно важных органов. Это тяжелое осложнение, которое очень часто оканчивается летальным исходом.
Результатом тромбоза глубоких вен может стать посттромбофлебит ический синдром — повреждение стенки сосуда с развитием хронического отека конечности, сопровождаемого выраженными болезненными ощущениями.
Детально о лечении тромбоза глубоких вен нижних конечностей
Сегодня вопрос о методике и схемах лечения больных с установленным диагнозом – тромбоз глубоких вен нижних конечностей – ставится с особой остротой. Это связано с частым развитием заболевания в активном работоспособном возрасте.
Особое беспокойство медиков вызывает инвалидность большой части больных после перенесения заболевания и последующего развития посттромботического синдрома, прогрессирования хронической венозной недостаточности, и главное – высокой угрозой гибели больных при возникновении острой легочной эмболии.
Подход к терапии
Главные задачи, которые решает активная терапия при тромбозе глубоких вен, следующие:

- предотвращение развития легочной эмболии, ишемического инсульта и инфаркт-пневмонии при оторвавшемся эмболе;
- прерывание процесс образования патологических кровяных сгустков;
- снижение показателей свертываемости крови;
- восстановление реканализации и сосудистой проходимости;
- исключение факторов образования тромбов;
- проведение профилактики посттромботического синдрома.
Консервативная терапия
Основным методом лечения острого тромботического процесса является консервативная терапия, проводимая в отделении хирургии, куда поступает больной. Пациент с кровяными густыми массами в венозном русле с момента поступления в лечебное учреждение рассматривается как потенциальный больной с риском развития легочной эмболии.
Если диагноз установлен, лечение начинают немедленно. В зависимости от тяжести симптомов, этапа заболевания оно проводится или в стационаре (на I этапе) или амбулаторно (в период стабилизации).
Режим до обследования:
 До проведения ультразвукового обследования и определения формы и локализации тромба, а также до выявления угрозы эмболии в первые 5 суток больным назначается строгий постельный режим.
До проведения ультразвукового обследования и определения формы и локализации тромба, а также до выявления угрозы эмболии в первые 5 суток больным назначается строгий постельный режим.
Одновременно требуется обязательная компрессия пораженной конечности эластическим бинтом. Для нормализации венозного оттока конец кровати приподнимают на 20° или фиксируют ногу в специальном кондукторе для иммобилизации.
Необходимость физического покоя и состояния психологического комфорта для больного в этом период обусловлены:
- угрозой отрыва плотного сгустка и быстрым переносом с кровотоком в любой орган;
- возможностью развития легочной тромбоэмболии с последующим летальным исходом.
Режим после обследования:
Больному разрешается вставать и двигаться, если в ходе ультразвукового ангиосканирования диагностируют тромбоз следующих форм:
- пристеночная форма, когда тело тромба плотно прилегает к стенке сосуда;
- окклюзивная, когда тромботические массы перекрывают просвет вены.
 Это означает, что флотация (движение) тромба в венозном русле отсутствует. Однако даже при этих условиях, если имеются боли и отечность ноги, показан постельный режим.
Это означает, что флотация (движение) тромба в венозном русле отсутствует. Однако даже при этих условиях, если имеются боли и отечность ноги, показан постельный режим.
По мере уменьшения проявлений этих симптомов пациентам разрешается активность с соблюдением бинтования конечности до паха на период до 10 дней. Этого времени обычно достаточно, чтобы угроза эмболии легочной артерии снизилась, а тромб закрепился на стенке вены. Больным для стимуляции кровотока в венах можно вставать, немного ходить.
Пациенты могут вставать и передвигаться только после проведения активной терапии и полного снятия угрозы для их жизни.
Препараты и схемы лечения
Терапия при тромбозе предусматривает, прежде всего, применение антикоагулянтов прямого действия, и в первую очередь – гепарина, который быстро снижает свертываемость крови, дезактивируя фермент тромбин, и подавляет процесс формирования новых патологических сгустков.
Гепаринотерапия в стационаре
В первую очередь больному внутривенно вводят одноразовую дозу гепарина – 5 тыс. единиц.
 Далее для введения лекарства в час используют капельницы (скорость введения до 1200 ЕД./час). В последующие дни лечения до 6 раз в сутки в область живота подкожно вводят гепарин в дозе 5 тыс. ед. Использование гепарина в чистом виде возможно только в стационаре, по причине возможных осложнений при применении его в нужной дозировке и необходимости постоянного контроля.
Далее для введения лекарства в час используют капельницы (скорость введения до 1200 ЕД./час). В последующие дни лечения до 6 раз в сутки в область живота подкожно вводят гепарин в дозе 5 тыс. ед. Использование гепарина в чистом виде возможно только в стационаре, по причине возможных осложнений при применении его в нужной дозировке и необходимости постоянного контроля.
Результативность гепаринотерапии подтверждается показателем продолжительности свертывания крови, который должен быть в 1,5 – 3 раза больше первичного показателя.
В целом адекватная терапия гепарином предусматривает суточное введение 30000 – 40000 единиц препарата. При таком лечении риск повторного тромбообразования снижается до 2 – 1.5 %.
При положительной динамике на 4 – 7 сутки в данной схеме лечения вместо обычной формы гепарина начинают применять низкомолекулярный фраксипорин в готовых шприцах, который вводят в область живота подкожно только 1– 2 раза в сутки.
Реологическая терапия
Проводится до 15 суток, направлена:
- на изменение вязкости крови и плазмы;
- на коррекцию показателей гематокрита (количества красных кровяных клеток в крови, способных переносить кислород);
- на противодействие агрегации (слипанию) эритроцитов.
 Предусматривается внутривенное или капельное введение таких препаратов, как:
Предусматривается внутривенное или капельное введение таких препаратов, как:
- Реополиглюкин (капельно, в суточной дозе 400 – 800 мл). Плазмозамещающее средство, которое приводит в норму гемодинамику, улучшает циркуляцию кровотока в сосудах, повышает объем жидкости в кровеносной системе, препятствует слипанию тромбоцитов и эритроцитов.
- Пентоксифиллин – антиагрегантный препарат, который уменьшает вязкость крови, активизирует микроциркуляцию в областях, где нарушено кровоснабжение. Лекарство вводится внутривенно или капельно с применением раствора хлорида натрия (0,9%) и продолжительностью до 180 мин.
- Никотиновая кислота, которая вводится внутримышечно 4 – 6 мл в сутки, и оказывает сосудорасширяющее и слабое антикоагулянтное действие.
Антибиотики
Лечение показано при выраженных воспалительных симптомах тромбоза глубоких вен нижних конечностей, продолжительность — 5 – 7 суток. Применяются антибиотики: ципрофлоксацин – в таблетках; цефазолин, линкомицин, цефотаксим – в форме внутримышечных инъекций.
Компрессионное белье и бинты
Эластическая компрессия входит как обязательный элемент терапии при тромбозе. Для этого используются эластические бинты, охватывающие больную конечность от пальцев до складки паха. При этом виде терапии: 
- улучшается венозный отток;
- активно развивается сеть обходных сосудов, обеспечивающих отток венозной крови вместо основной перекрытой вены (так называемые коллатерали);
- предотвращается разрушение венозных клапанов;
- увеличивается скорость движения крови по глубоким венам;
- улучшаются функции лимфодренажа.
О подборе компрессионного белья можете узнать из этой статьи.
Чем лечить: основные лекарственные средства
Антикоагулянты
Примерно на 6 – 10 сутки после начала гепаринотерапии схема лечения предусматривает переход на таблетированные антикоагулянты непрямого действия и дезагреганты – средства, не допускающие слипание тромбоцитов.
Варфарин относят к антикоагулянтам длительного применения, тормозящих синтез витамина К, который является сильным коагулянтом.
Его принимают 1 раз в сутки в определенное время. При использовании варфарина обязателен контроль показателя МНО, для определения которого анализ крови делают каждые 10 дней. Варфарин имеет достаточно много противопоказаний, поэтому применяется только после подбора врачом конкретной дозы и под строгим лабораторным контролем.
В настоящее время западными фармацевтическими компаниями проводятся исследования препаратов еще более узконаправленного антикоагулянтного действия, которые не требуют постоянной сдачи анализов. Это дает возможность применять низкомолекулярные гепарины для терапии в амбулаторных условиях.
Антиагреганты
 Ацетилсалициловая кислота, принимаемая по 50 мг в сутки, помогает удерживать вязкость крови достаточно низкой, чтобы не происходило повторное образование патологических кровяных сгустков. При проблемах с желудочно-кишечным трактом в зависимости от динамики заболевания желательно течение 4 – 8 недель принимать таблетки, покрытые оболочкой.
Ацетилсалициловая кислота, принимаемая по 50 мг в сутки, помогает удерживать вязкость крови достаточно низкой, чтобы не происходило повторное образование патологических кровяных сгустков. При проблемах с желудочно-кишечным трактом в зависимости от динамики заболевания желательно течение 4 – 8 недель принимать таблетки, покрытые оболочкой.
Рекомендуется прием средств-венотоников, способствующих повышению тонуса вен, укреплению стенок сосудов, улучшению микроциркуляции и нормализации кровотока: эскузан, детралекс, флебодиа.
Флеботоники
Результаты компрессионной терапии, которая продолжается амбулаторно, более выражены, если место воспалительного процесса смазывать специальными флеботропными мазями и гелями: Троксевазин, Венорутон, Венитан, Эскузан, Лиотон-гель, Репарил-гель. Эти средства обладают прекрасным венотонизирующим и противовоспалительным действием.
Оперативное вмешательство
Выбор терапии при тромбозе находится в прямой зависимости от степени его «эмбологенности», то есть от возможности флотирующего тромба оторваться от стенки и с током крови проникнуть в легкие, сердце или мозг, вызывая эмболию.
Оперативное лечение, как правило, показано в двух случаях:
- при флотирующем тромбе и угрозе жизни пациента;
- при сегментарной форме тромбоза и недавнем сроке образования сгустка при отсутствии у больного тяжелых патологий.
Вид оперативного вмешательства зависит от местонахождения тромба, перекрывающего сосуд. Применяют:
-
Операции по удалению кровяного сгустка или хирургическую тромбэктомию с извлечением плотных кровяных масс из вены через маленький разрез. Процедура используется только при серьезных формах заболевания, когда констатируется вероятность некроза тканей.
Однако, специалисты считают, что тромбэктомия, выполненная после 10 суток образования тромба неэффективна из-за его плотного сращения с сосудистой стенкой и разрушением клапанов.

Тромболизис – это процедура, при которой происходит рассасывание тромбов. Сосудистый хирург вводит в вену, перекрытую плотным сгустком, в который с помощью катетера поступает специальное растворяющее средство-тромболитик.
Стоит ли обращаться к народной медицине?
Лечение заболевания можно дополнить рецептами народной медицины, но только по рекомендации врача-флеболога.

-
Рыбий жир. В состав рыбьего жира входят глицериды и особые жирные кислоты, которые обладают свойствами разрушать фибрин – белок, принимающий участие в формировании тромба. Кроме того, они способствуют разжижению крови.
С целью профилактики рыбий жир пьют по 1 столовой ложке два – три раза в день. Но более рациональный способ – использование рыбьего жира в капсулах, которые не имеют неприятного запаха и гораздо удобнее в применении. Обычная доза 1 – 2 капсулы до 3 раз в день вместе с едой. Противопоказания: аллергические реакции, желчнокаменная и мочекаменная болезнь, патология щитовидной железы.
Что нельзя делать?
Не следует нарушать назначенный режим. Ранний подъем и хождение при наличии флотирующего тромба в вене нижней конечности может привести к его отрыву и стремительному развитию эмболии легких.
Недопустим прием любых лекарственных средств и травяных настоев без консультации с врачом. Прием антикоагулянтов, способность крови быстро сворачиваться и формировать сгустки накладывает на любые процедуры и прием лекарственных средств определенные ограничения.
Например, многие лекарства уменьшают эффект от варфарина или наоборот увеличивают, а значит высока вероятность кровотечений, геморрагических инсультов или наоборот — сгущения крови и повторного образования тромбов. То же самое относится к любым народным средствам лечения. Так, очень полезная крапива содержит много витамина К, и бесконтрольное питье отваров может способствовать сильному сгущению крови.
Профилактика
Необходимо учитывать, что на протяжении продолжительного периода возможны рецидивы тромбоза (от 1 года до 9 лет). По статистике через 3 года 40 – 65% больных при несоблюдении профилактики и предписанного лечения приходят к инвалидности на фоне хронической венозной недостаточности.
 В связи с этим обязательно:
В связи с этим обязательно:
- соблюдение всех медицинских назначений и приема лекарственных препаратов;
- использование компрессионного трикотажа;
- обследование на свертываемость крови на фоне приема оральных контрацептивов (для женщин репродуктивного возраста);
- регулярные лабораторные анализы на свертываемость крови МНО;
- отказ от курения;
- соблюдение правильного режима физической активности, недопустимы: длительное нахождение на ногах, сидячее положение, резкий переход от интенсивных физических нагрузок к длительной фиксации конечностей (например, после спортивных тренировок – долгая поездка в автомобиле, когда ноги практически неподвижны);
- употребление определенных продуктов (лук, яблоки, зеленый чай, апельсины, натуральное красное вино в малых дозах), в которых имеются химические вещества, помогающие предотвратить появление тромботических образований.
Основная задача современной медицины в области лечения и профилактики тромбоза глубоких вен нижних конечностей (голени, бедра или иного другого сосуда) – предотвратить или в короткие сроки приостановить развитие этого опасного заболевания, которое возникает в условиях продолжительного постельного режима у лежачих пожилых людей, у молодых женщин, принимающих контрацептивы, беременных женщин, рожениц и даже в среде учащейся молодежи, злоупотребляющих курением.
Профилактика формирования и роста кровяных сгустков в глубоких венах значительно уменьшает риск возникновения инфаркта, эмболии, инсульта, а значит, – сохраняет жизнь и здоровье.
Полезное видео
Посмотрите видео по теме, как распознать заболевание и что делать, чтобы сохранить жизнь:
Тромбоз глубоких вен
Тромбоз глубоких вен – состояние, при котором в венах образуются кровяные сгустки (тромбы), препятствующие нормальному току крови. В клинической практике тромбоз глубоких вен нижних конечностей встречается чаще, чем венозные тромбозы других локализаций. Клиническая симптоматика тромбоза глубоких вен включает распирающие боли, отечность, синюшность кожи, поверхностную гипертермию, болезненность при пальпации пораженной вены, набухание поверхностных вен. Окончательный диагноз устанавливается по данным УЗДГ вен нижних конечностей и дуплексного сканирования; для оценки микроциркуляции проводится реовазография. Лечение тромбоза глубоких вен проводится гепарином под контролем коагулограммы; при необходимости осуществляется хирургическое удаление образовавшегося тромба.
Тромбоз глубоких вен
Тромбоз глубоких вен – состояние, при котором в венах образуются кровяные сгустки (тромбы), препятствующие нормальному току крови. В клинической практике тромбоз глубоких вен нижних конечностей встречается чаще, чем венозные тромбозы других локализаций.
Тромбы могут образовываться не только в глубоких, но и в поверхностных венах, однако тромбоз поверхностных вен (поверхностный тромбофлебит) редко становится источником серьезных проблем. В отличие от тромбофлебита, тромбоз глубоких вен требует неотложной медицинской помощи в связи с риском развития опасных для жизни пациента осложнений.
Причины тромбоза глубоких вен
Для развития заболевания необходимо сочетание нескольких факторов:
- повреждение внутренней выстилки венозной стенки в результате воздействия механического, химического, аллергического или инфекционного агента;
- нарушение системы свертывания крови;
- замедление тока крови.
При некоторых обстоятельствах вязкость крови увеличивается. Если на стенках вены есть препятствия для нормального тока крови, увеличивается риск образования тромбов. Мелкий тромб, образующийся на венозной стенке, вызывает воспаление и дальнейшее повреждение стенки вены, которое становится причиной образования других тромбов.
Возникновению тромбоза глубоких вен способствуют застойные явления в венах нижних конечностей. Причиной застоя становится неподвижность или малоподвижность человека в течение долгого времени.
Пусковые факторы при тромбозе глубоких вен:
- травма, операция, чрезмерное физическое напряжение;
- инфекционное заболевание;
- длительная неподвижность при состояниях после хирургического вмешательства, неврологических и терапевтических заболеваниях;
- период после родов;
- прием пероральных гормональных контрацептивов;
- злокачественные опухоли (особенно – рак желудка, легких и поджелудочной железы);
- ДВС-синдром.
Риск развития заболевания увеличивается при продолжительном неподвижном положении с опущенными вниз ногами. Так, на Западе существуют термины «синдром экономического класса» и «телевизионный тромбофлебит». В первом случае речь идет о людях, у которых тромбоз глубоких вен развился после длительного перелета. Во втором – о пожилых пациентах, у которых заболевание появилось после долгого сидения перед телевизором. И в том и в другом случае пусковым фактором стало длительное пребывание в позе сидя с согнутыми ногами, при котором создаются препятствия нормальному венозному оттоку.
Возврат крови по венам в значительной степени обеспечивается сокращением мышц. После операций и при некоторых хронических заболеваниях пациент долгое время остается практически неподвижным. В результате в нижних конечностях развиваются застойные явления, приводящие к тромбозу глубоких вен.
При приеме оральных контрацептивов, болезнях крови, злокачественных опухолях тромбоз в значительной степени обусловлен гиперкоагуляцией (повышенной свертываемостью крови). В отдельных случаях нарушение кровотока в глубоких венах может свидетельствовать о болезни Бюргера (облитерирующем тромбангиите аллергического генеза).
Как правило, тромбоз глубоких вен развивается в области нижних конечностей. Однако, иногда наблюдаются и тромбозы глубоких вен в области рук, которые возникают при воздействии следующих пусковых факторов:
- катетеризация вен верхних конечностей. Катетер, находящийся в вене длительное время, вызывает раздражение венозной стенки и приводит к образованию тромба;
- имплантированный кардиофибриллятор или электрокардиостимулятор;
- злокачественное новообразование в области вены;
- чрезмерная нагрузка на верхние конечности у спортсменов (бейсболистов, пловцов, тяжелоатлетов). Заболевание развивается из-за сдавления глубоких вен верхних конечностей натренированными мышцами плечевого пояса.
Симптомы тромбоза глубоких вен
Симптомы зависят от локализации тромба. Примерно в половине случаев кровь через систему коммуникантных вен оттекает в подкожные вены, кровоток частично восстанавливается, и тромбоз глубоких вен протекает бессимптомно. У остальных больных наблюдается один или несколько следующих симптомов в различных сочетаниях:
- — распирающие боли в пораженной конечности;
- — боль при пальпации, усиливающаяся по ходу вены, в которой образовался тромб;
- — отеки;
- — местная гипертермия;
- — синюшность кожных покровов пораженной конечности;
- — набухшие поверхностные вены.
О перенесенном тромбозе могут свидетельствовать развитые венозные коллатерали в нижней части живота, в области тазобедренных суставов, бедра и голени.
Осложнения тромбоза глубоких вен
Исходом тромбоза глубоких вен может стать хроническая венозная недостаточность, в результате которой развиваются отеки нижних конечностей и нарушения трофики (липодерматосклероз, экзема, трофические язвы).
Самым опасным осложнением тромбоза глубоких вен является тромбоэмболия легочной артерии. Оторвавшиеся кусочки тромбов вместе с током крови двигаются в легкие, попадают в легочную артерию и вызывают ее эмболию (закупорку). Нарушение кровотока в легочной артерии приводит к развитию острой дыхательной и сердечной недостаточности и может стать причиной смерти пациента. В случае, когда кусочком тромба закупоривается мелкая ветвь легочной артерии, развивается инфаркт легкого.
Диагностика тромбоза глубоких вен
Современная флебология располагает хорошей технической базой для проведения оценки венозного кровотока и диагностики тромбоза глубоких вен. Как правило, диагноз устанавливает флеболог. Он проводит жгутовые пробы (эластическое бинтование ног по специальной методике), в том числе – маршевую пробу, при которой на ногу больного от пальцев до паха накладывается эластический бинт. Затем пациент некоторое время ходит. Распирающие боли и не спавшиеся после проведения пробы подкожные вены указывают на тромбоз.
Для оценки кровотока в глубоких венах применяется флебография, дуплексное сканирование и УЗДГ вен нижних конечностей и радионуклидное сканирование. Оценка состояния микроциркуляции проводится по данным реовазографии нижних конечностей.
Лечение тромбоза глубоких вен
В связи с риском развития опасных осложнений больные с тромбозом глубоких вен обязательно госпитализируются. Назначается строгий постельный режим. Пораженной конечности придают возвышенное положение. Чтобы предотвратить образование новых тромбов, пациенту назначают гепарин (обычно – в течение недели). Затем больного переводят на «мягкие» антикоагулянты (варфарин). Курс лечения варфарином продолжается 6 месяцев. Для контроля за состоянием системы свертываемости крови пациенту периодически проводится коагулограмма.
Тромболитические препараты эффективны только на ранних стадиях формирования тромба. В поздние сроки тромболитическая терапия опасна из-за возможной фрагментации тромба и развития тромбоэмболии легочной артерии. При выраженных нарушениях кровообращения в конечности показана тромбэктомия.
Профилактика тромбоза глубоких вен
Мероприятия, направленные на предупреждение тромбоза глубоких вен, заключаются в исключении факторов риска, использовании эластических чулок, ранней двигательной активности пациентов в послеоперационном периоде. В ряде случаев после операции назначают малые дозы ацетилсалициловой кислоты и гепарина, уменьшающих свертываемость крови.
Источники: http://zdravotvet.ru/simptomy-i-lechenie-tromboflebita-ven-nizhnix-konechnostej/, http://oserdce.com/sosudy/trombozy/lechenie-glubokix-ven.html, http://www.krasotaimedicina.ru/diseases/zabolevanija_phlebology/thrombosis


