Острый тромбоз лучевой артерии
11.5. Тромбозы и эмболии артерий верхних конечностей
Острая ишемия верхних конечностей наиболее часто наблюдается при тромбозах и эмболиях магистральных артерий. Как известно, верхние конечности по сравнению с нижними имеют наиболее развитую коллатеральную сеть, а на пальцах более развитые артериовенозные соустья. Несмотря на это, при развитии тромбоза или эмболии возникает острая ишемия верхних конечностей. Исключением может быть возникновение тромбоза или эмболии на месте длительно существующего стеноза артерии, когда имеются хорошо развитые коллатерали.
Этиология и патогенез. Наиболее частым источником эмболии артерий верхней конечности является эмболия из полости аневризмы сердца или левого предсердия при мерцательной аритмии. Наличие мерцательной аритмии на фоне ревматического митрального стеноза повышает риск эмболии в 17 раз. Источником эмболии также может быть аневризма подключичной или подмышечной артерии [Hobson R.W., 1973; Bergquist D., 1983]. При незаращении овального отверстия, встречающемся более чем у 20 % людей, следует учесть возможность перекрестной эмболии при флеботромбозах.
Крайне редким источником эмболии может быть миксома предсердия. Возникновение тромбоза у ряда больных связано с пункцией или катетеризацией артерии, например во время проведения ангиографического исследования. По данным H.I.Mach-leder (1988), тромбоз подмышечной артерии после катетеризации встречается в 0,9—1,4 % случаев.
Травма сосудов верхних конечностей в результате ушиба или сдавления также может быть причиной острого тромбоза. По данным различных авторов, частота тромбозов магистральных артерий травматического происхождения колеблется от 15 до 25 % случаев [Комаров И.А., 1983; Евсте-феев Л.К., 1995; Гаибов А.Д., 1996].
Закупорка мелких артерий относится к редким формам тромбоза. Она возникает при первичных изменениях крови (появление холодовых агглютининов, криоглобулинемия, эссенциальная тромбофилия), в связи с увеличением числа тромбоцитов и повышением свертываемости крови.
Тромбоз или эмболия могут возникнуть при инфекционных заболеваниях (сыпной тиф, сепсис, грипп).
Длительное сдавление подключичной артерии у больных с синдромом выхода из грудной клетки также может явиться причиной тромбоза подключичной артерии.
Клиническая картина тромбоза и эмболии артерий верхних конечностей характеризуется внезапным появлением интенсивных болей, похолоданием, нарушением чувствительности, реже судорогами конечности. При тяжелой ишемии развиваются контрактура и гангрена конечности. Исчезновение пульсации артерий является основным признаком тромбоза или эмболии артерий, что позволяет определить уровень тромбоза.
Острые тромбозы вен верхних конечностей могут быть причиной рефлекторного артериального спазма. В отличие от артериальной эмболии при венозном тромбозе конечность теплая, цианотичная.
Диагностика тромбоза и эмболии в основном основывается на клинической картине и данных физикаль-ного осмотра (пальпации и аускультации артерий).
Пульсацию определяют в четырех точках конечности — в подмышечной ямке, локтевом сгибе и дистальных отделах предплечья, где наиболее поверхностно расположены лучевая и локтевая артерии.
При пальпации над- и подключичных областей можно выявить патологические образования, которые могут являться причинами сдавления подключичной артерии или источником эмболии (аневризма подключичной артерии, шейное ребро).
Инструментальная диагностика. Сегментарное определение пульсации с измерением давления на конечности позволяет установить уровень окклюзии, а УЗИ сердца, ЭКГ существенно помогают выявить причину возникновения эмболии. В диагностике источника тромбоэмболии транспищеводная эхокардиография является более чувствительным методом по сравнению с обычной ЭхоКГ.
При необходимости более точной диагностики выполняют ангиографию. Предпочтение отдается селективной ангиографии верхней конечности по методике Сельдингера. При полной обтурации сосуда на ангиограммах определяется четкий обрыв тени сосуда и хорошо видна верхняя тень эмбола. При неполной закупорке артерии эмбол прослеживается в виде овального или округлого образования, обтекаемого контрастным веществом. В ряде случаев на снимках плохо контрастируются ладонные и пальцевые артерии в связи со спазмом артерий на введение контрастного вещества. Это состояние необходимо дифференцировать от артериальной окклюзии как крупных, так и мелких артерий.
Важная роль отводится дуплексному сканированию (ДС) артерий, при котором удается определить уровень тромбоза артерии.
Лабораторные методы исследования дополняют и уточняют диагноз. В частности, повышенное содержание тромбоцитов и повышение свертываемости крови характерны для эссенциальной тромбофилии.
Лечение. Тромбозы и эмболии артерий верхних конечностей являются ситуациями, требующими от хирурга неотложных вмешательств. Для сохранения конечности требуется восстановление кровотока в течение ближайших часов от момента окклюзии артерии. При окклюзии вследствие предшествующего тяжелого стеноза шансы на сохранение конечности выше ввиду наличия развитой коллатеральной сети.
При эмболиях окклюзирующий субстрат, как правило, располагается в бифуркации плечевой артерии, поэтому операцию начинают с выделения именно этого участка артерии. Кожный разрез производят в локтевой ямке на 2—3 см ниже сгиба, рассекают фасцию и выделяют бифуркацию плечевой артерии. После системной гепаринизации (5000 ЕД на 70 кг массы тела больного) выполняют поперечный разрез плечевой артерии выше места тромбоза. Катетером Фогарти производят эмбол экто-мию из дистального и при необходимости проксимального русла до получения хорошего ретроградного и антеградного кровотока. Ушивание артериотомического отверстия производят в поперечном направлении с помощью атравматической нити (7/0 или 6/0) отдельными узловыми швами.
Если эмболэктомия произведена до развития необратимых изменений, то вероятность сохранения конечности высока.
При острой закупорке артерии, даже при отсутствии клинической картины, предпочтение отдается ранним реконструктивным операциям. При травматических повреждениях проксимальной части подключичной артерии используется надключичный доступ. Для лучшей визуализации подключичной артерии может потребоваться резекция средней части ключицы.
Нарастающую гематому подмышечной области также необходимо ликвидировать в кратчайшие сроки, из-за опасности сдавления сосудисто-нервного пучка.
Хирургическое лечение тромбоза магистральных артерий также сводится к тромбэктомии с помощью катетера Фогарти. При необходимости возможно выполнение реконструктивных операций (резекция с протезированием, обходное шунтирование).
После любого хирургического лечения назначают антикоагулянтную терапию гепарином или низкомолекулярными гепаринами в профилактических дозировках в течении 7—10 дней. В последующем переходят на пероральные антикоагулянтные препараты, предпочтение отдается Тром-боАсс 100.
В пред- и послеоперационном периоде необходимо проводить консервативную терапию, которая включает парентеральное введение тромболи-тических, дезагрегантных, антикоа-гулянтных и спазмолитических препаратов.
Одними из наиболее распространенных тромболитических препаратов являются стрептокиназа и урокиназа, которые активируют профибриноли-зин. Суточная доза стрептокиназы 800 000-1 750 000 ЕД/сут. Дозировка урокиназы составляет от 400 000 до 800 000 ЕД/сут. Другим тромболити-ческим препаратом является фибри-нолизин. Его суточная доза — 40 000-60 000 ЕД с 12-часовым интервалом введения. Одновременно с тромболитическими препаратами назначают гепарин. Лечение проводят под строгим контролем показателей коагулограммы крови. Через 4— 5 дней после достижения клинического эффекта тромболитик отменяют, оставляя введение гепарина еще на 5—7 дней. В последующем переходят на антикоагулянты непрямого действия.
Наиболее популярным и эффективным антикоагулянтом является гепарин, который препятствует образованию тромбина, блокируя свертывание крови. Суточная доза при тромбозах составляет 30 000— 50 000 ЕД. Гепаринотерапия считается эффективной при увеличении времени свертываемости крови более чем в 2—2,5 раза по сравнению с исходной.
Передозировка гепарина чревата геморрагическим синдромом, при котором необходима нейтрализация гепарина 1 % раствором протамина сульфата, 1 мг которого нейтрализует 100 ЕД гепарина.
Лечение гепарином продолжают в течение 7—10 дней; в конце лечения (на 8—10-й день) дозу гепарина снижают в 1,5—2 раза и в последующем переходят на антикоагулянты непрямого действия — неодикумарин, синкумар, фенилин, пелентал и др.). Действие их начинается через 18—48 ч и продолжается 2—3 сут. Дозировку считают эффективной при снижении протромбинового индекса до 45— 50 %. При передозировке назначают викасол (витамин К).
Неотъемлемой частью лечения является назначение дезагрегантных препаратов — раствора реополиглю-кина в сочетании с раствором трен-тала, курантила. Лечение дезагреган-тными препаратами проводят в течение минимум 7—10 дней.
Спазмолитические средства (но-шпа, папаверин, глюкозоновокаиновая смесь и др.) вводят внутривенно.
При кардиогенном источнике эмболии, например при постоянной форме мерцательной аритмии, назначают длительную терапию антикоагулянтами для приема внутрь.
Острый тромбоз лучевой артерии

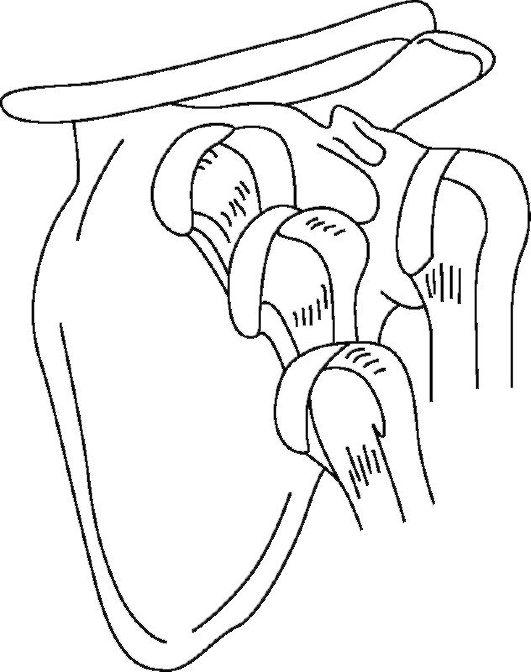 Рис. 15-5. Передние вывихи плечевой кости
Рис. 15-5. Передние вывихи плечевой кости
Первая врачебная помощь
Догоспитальная помощь заключается во введении обезболивающих средств (промедол 2% -1,0 мл в/м, п/к, в/в); транспортная иммобилизация осуществляется шиной Крамера, накладываемой от противоположного надплечья до пальцев кисти, рука при этом находится в положении приведения со сгибанием в локтевом суставе под углом 90 ° (рис. 15-6, 15-7, 15-8).
 Рис. 15-6. Наложение лестничной шины при вывихах плечевой кости — подготовка шины
Рис. 15-6. Наложение лестничной шины при вывихах плечевой кости — подготовка шины
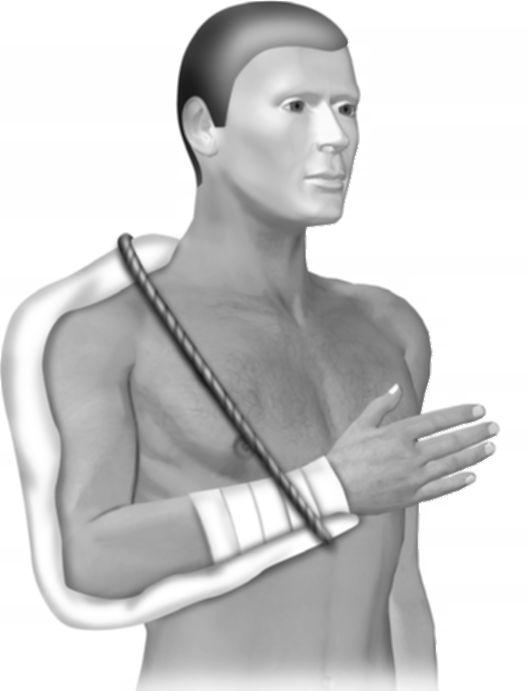 Рис. 15-7. Наложение лестничной шины при вывихах плечевой кости — наложение
Рис. 15-7. Наложение лестничной шины при вывихах плечевой кости — наложение
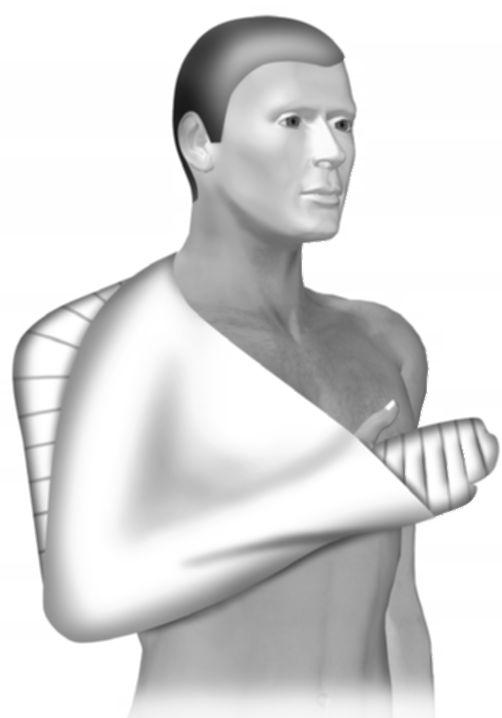 Рис. 15-8. Наложение лестничной шины при вывихах плечевой кости -под- вешивание руки на косынке
Рис. 15-8. Наложение лестничной шины при вывихах плечевой кости -под- вешивание руки на косынке
Анестезия. Внутривенный наркоз, местная анестезия введением в полость сустава 20-40 мл 1% раствора новокаина.
Способ Ю.С. Джанелидзе считается наиболее физиологичным и атравматичным. Он основан на расслаблении мышц вытяжением силой тяжести пострадавшей конечности. Больного укладывают на перевязочный стол на бок с расчетом, чтобы вывихнутая рука свисала через край стола, а под голову ставят высокий столик или тумбочку (рис. 15-9 а, б).
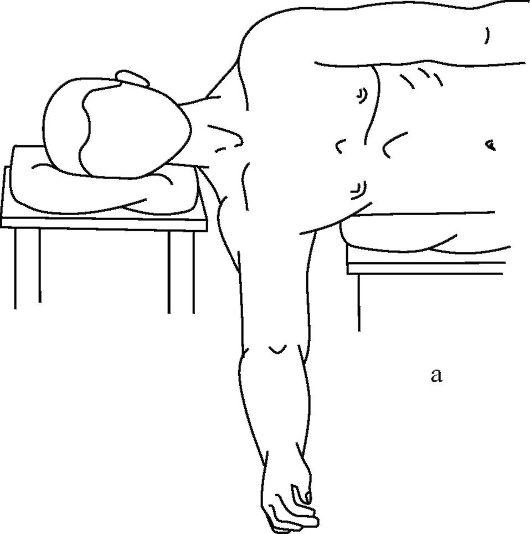
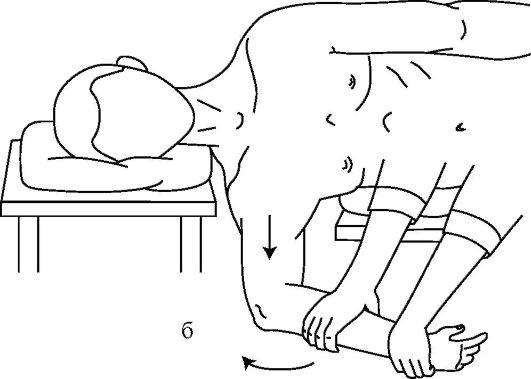 Рис. 15-9. Этапы вправления плеча по способу Джанелидзе
Рис. 15-9. Этапы вправления плеча по способу Джанелидзе
Туловище фиксируют валиками особенно в области лопаток и оставляют на 20-30 мин. Наступает расслабление мышц. Хирург, захватив согнутое предплечье больного, выполняет тракцию вниз по ходу руки (кнаружи) с последующей ротацией кнаружи и кнутри. Вправление плеча можно определить по характерному щелчку и восстановлению движений в суставе.
Способ Кохера. Наиболее известный, но наиболее травматичный способ. Больной сидит на стуле (рис. 15-10 а-г). Полотенцем в виде 8-образной петли охватывают поврежденный плечевой сустав, создавая противотягу. Врач свою руку, одноименную с вывихнутой рукой, накладывает сверху на локтевой сгиб и охватывает его. Второй рукой удерживает лучезапястный сустав, сгибая конечность в локтевом суставе под прямым углом. Далее действия врача складываются из четырех плавно последовательных этапов.
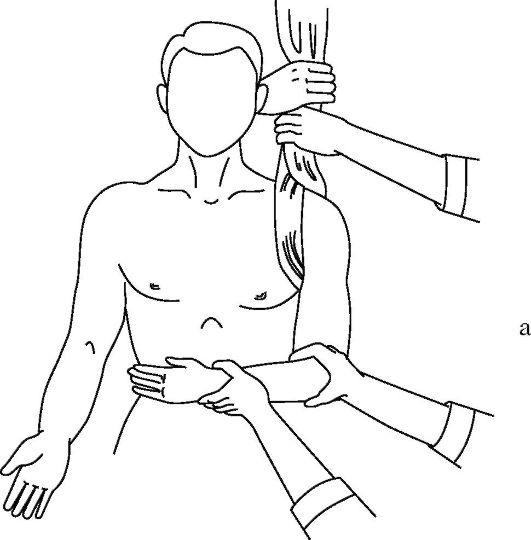
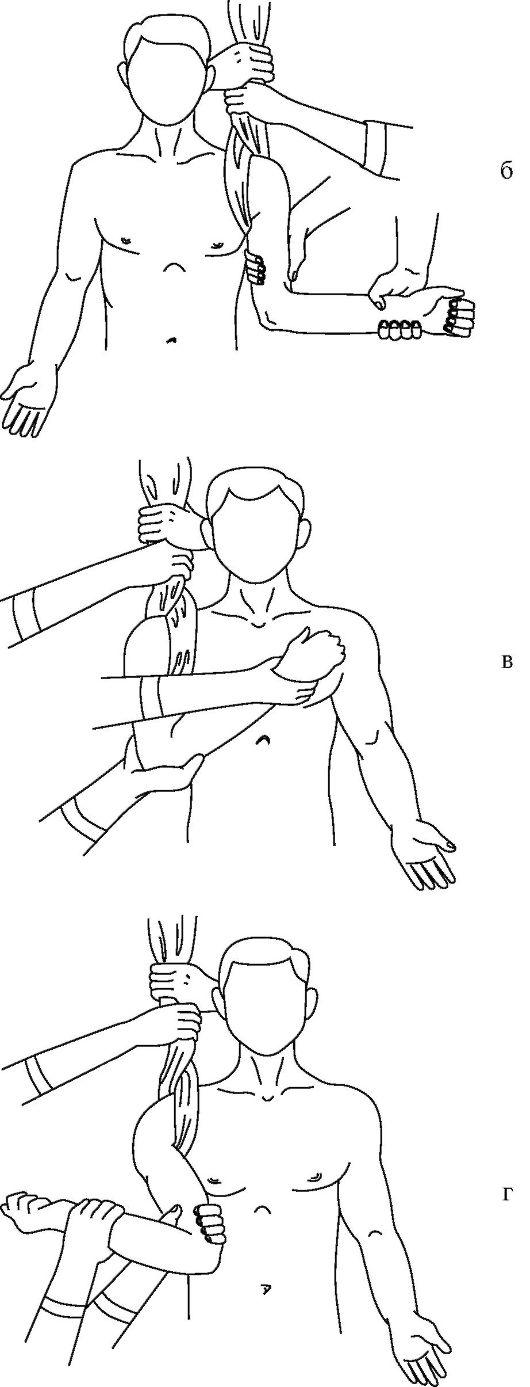 Рис. 15-10. Этапы вправления вывиха плеча по Кохеру (а-г)
Рис. 15-10. Этапы вправления вывиха плеча по Кохеру (а-г)
• Вытяжение по оси конечности и приведение плеча к туловищу.
• Продолжая движения первого этапа, ротируют плечо кнаружи отклонением предплечья в ту же сторону.
• Не меняя достигнутого положения и тяги, перемещают локтевой сустав кпереди и кнутри, приближая его к средней линии тела.
• Выполняют внутреннюю ротацию плеча за предплечье, перемещая его кисть на здоровое надплечье.
Способ Мешкова также относится к категории атравматичных, он удобен при устранении передних и особенно нижних вывихов.
Больного укладывают на стол на спину. Помощник отводит вывихнутую конечность вверх и кпереди под углом 125-130 ° и удерживает ее в этом положении, не производя никаких действий в течение 10-15 мин с целью утомления и расслабления мышц. Хирург одной рукой создает противоупор путем давления на акромион, а второй выталкивает головку плеча из подмышечной впадины кверху и кзади при передних вывихах и только кверху при нижних.
Способ Гиппократа. Больной лежит на кушетке на спине (рис. 15-11). Врач помещает пятку своей разутой ноги, одноименной с вывихнутой рукой пациента, в подмышечную область больного. Захватив кисть пострадавшего, производят тракцию по длинной оси руки с одновременным постепенным приведением и давлением пяткой на головку плечевой кости кнаружи и кверху. При подталкивании головки происходит ее вправление.
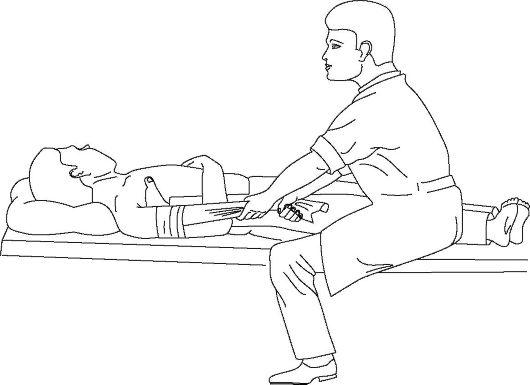 Рис. 15-11. Вправление плеча по способу Гиппократа
Рис. 15-11. Вправление плеча по способу Гиппократа
Накладывают задний гипсовый лангет от подмышечной впадины до кончиков пальцев кисти со сгибанием конечности под углом 90 °. С целью иммобилизации применяют бинтовую повязку Дезо с реклинатором в подмышечной области
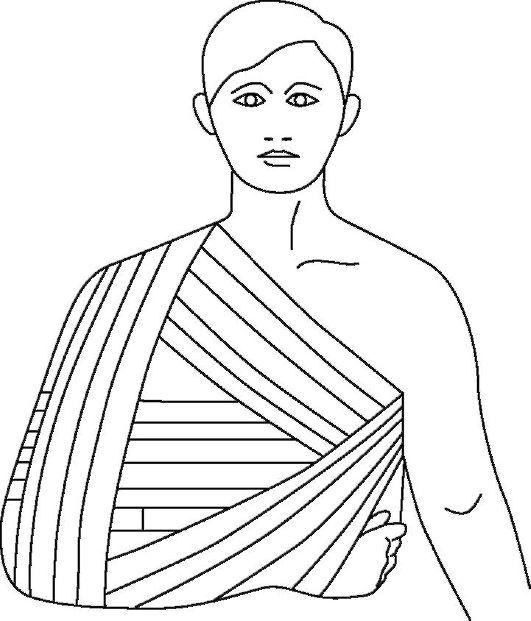 Рис. 15-12. Бинтовая повязка с реклинатором в подмышечной области для иммобилизации плечевого пояса после устранения вывиха плеча
Рис. 15-12. Бинтовая повязка с реклинатором в подмышечной области для иммобилизации плечевого пояса после устранения вывиха плеча
Подробно о симптомах, причинах и лечении артериального тромбоза
Артериальным тромбозом называется состояние, при котором внутри полости сосуда с артериальной кровью образуется тромб, полностью или частично перекрывающий просвет артерии. Патология может встречаться абсолютно в любом месте: бывает тромбоз почечной артерии, тромбоз внутренней сонной артерии, подвздошной, базилярной, бедренной артерии, мезентериальных артерий. Возникают тромбозы и в любых магистральных сосудах, в районе артериовенозной фистулы, что существенно влияет на клинику, так как единого характерного симптома не существует. Что служит наиболее частой причиной артериальных тромбозов, какими симптомами сопровождается патология и как ее лечат, будет рассказано ниже.

Что относят к основным причинам
Что является основной причиной развития артериального тромбоза, сказать невозможно. В настоящее время доказано негативное влияние сразу нескольких факторов. В качестве основной причины тромбозов артерий могут выступать:
- Поражения сосудистой стенки с последующим сужением просвета сосуда (например, сужению способствуют атеросклеротические бляшки, повреждения в послеоперационном периоде).
- Состояния, сопровождающиеся повышением свертываемости крови. Врожденные нарушения свертываемости носят название тромбофилии. Приобретенные формируются под влиянием возраста, неправильного образа жизни, сопутствующих заболеваний.
- Функциональные спазмы артерий.
- Нарушения нормального кровотока (застой крови, неадекватное движение крови по артерии). Часто встречаются при заболеваниях сердца (сердечной недостаточности, нарушениях ритма: фибрилляции предсердий), в послеоперационном периоде и после травм, в результате ношения протеза.
В настоящее время любой сосуд тела человека перестал рассматриваться исключительно как компонент организма, основным предназначением которого является продвижение крови по сосудам. Сейчас сосуд считается отдельным органом, в котором происходит множество биохимических процессов. Учеными выявлено, что любое нарушение целостности стенки сосуда приводит к уменьшению его фибринолитического потенциала, то есть способности предотвращать появление тромбов. Следовательно, любое заболевание, сопровождающееся поражением эндотелия артерий, повышает риск тромбообразования. Подобного рода процессы происходят при системном атеросклерозе, который, по мнению многих врачей, является основной причиной тромбоза.
 Любое нарушение целостности сосуда приводит к увеличению шанса появления тромбов.
Любое нарушение целостности сосуда приводит к увеличению шанса появления тромбов.
Схожий механизм тромбообразования встречается при воспалении сосудистой стенки — эндартериите. Вследствие воспаления повышается активность процессов тромбообразования и угнетается фибринолиз. Однако основной причиной тромбоза артерий при эндартериитах считается сосудистый спазм. Дополнительную роль играет выделение большого количества вазоактивных веществ, негативно влияющих на обменные процессы (повышение серотонина, катехоламинов).
Причиной развития тромбозов артерий могут стать травмы, исследования сосудов с обнажением их стенок и вскрытием (артериографии), сдавление артериовенозного или сосудисто-нервного пучков в послеоперационном периоде. Перечисленные состояния вызывают нарушение нормального тока крови: возникают турбулентность потока, застой крови, приводящие к тромбозу артерии.
Симптомы острого артериального тромбоза разнообразны и непосредственно связаны с тем, какой именно сосуд поражен. При тромбозе магистральных сосудов (бедренной, плечевой, подключичной артерий) симптомы могут быть следующие:
- 1 степень. Характеризуется умеренными болями и легкими нарушениями чувствительности при незначительной нагрузке или в покое.
- 2 степень: А — отмечается парез конечности. При этом снижается мышечная сила, но активные движения по-прежнему возможны. Б — паралич: возможны пассивные движения, активные отсутствуют. В — появляются визуальные изменения, дополняющие вышеописанные симптомы: происходит отек мышц в проекции пораженного сосуда.
- 3 степень: контрактура. Невозможны любые движения, как активные, так и пассивные.
Последняя степень также подразделяется на 2 этапа в зависимости от того, какой участок поражен. Если произошел тромбоз крупных артерий: бедренной, подключичной, плечевой, то симптомы распространяются на всю конечность. При наличии тромба в дистальных (отдаленных) отделах лучевой артерии, сосудов голени симптомы будут ограничены участком ниже места повреждения.
 Первым симптомом артериального тромбоза является бледная кожа.
Первым симптомом артериального тромбоза является бледная кожа.
При тромбозе любой артерии, кровоснабжающей конечности (подключичной, бедренной, лучевой, сосудов голени) будут наблюдаться кожные симптомы. Тромбоз артерий приводит к первоначальному побледнению кожи. При отсутствии лечения кожа приобретает синюшный оттенок, но сине-фиолетовые пятна располагаются местами (мраморная окраска кожи). При попытке прощупать пульс на сосудах голени, в подколенной ямке и т. д. ниже участка тромбоза определить его не удается.
Последствия тромбоза могут быть более печальные, когда происходит поражение сосудов головного мозга, например базилярной артерии. При одновременном инфаркте или инсульте мозга человек впадает в псевдокому. При неполном закрытии сосуда или окклюзии одной из ее ветвей возможны нарушения чувствительности отдельных частей туловища, лица, конечностей, тошнота, рвота, нарушение речи.
Встречается также поражение позвоночной артерии. Симптомы зависят от уровня тромбоза. Как правило, жалобами при тромбозе позвоночной артерии будут головокружение, снижение слуха или шум в ушах (чаще с одной стороны), шаткость походки, нарушения речи и зрения (двоение). Симптомы тромбоза позвоночной артерии могут зависеть от положения тела и головы человека.
Симптомы окклюзии сетчатки, то есть тромбоза центральной артерии, кровоснабжающей сетчатку, будут связаны с нарушением питания чувствительных клеток. Чаще патология центральной артерии встречается в пожилом возрасте. Окклюзия происходит на фоне формирования атеросклеротической бляшки. Симптомы на ранней стадии выявляются только при обследовании у окулиста: врач видит отек, застойные явления. При отсутствии лечения процесса центральной артерии сетчатки чувствительные клетки отмирают, вызывая необратимую утрату зрения или частичную потерю его.
 При поражении позвоночной артерии у больного появляются головокружения, снижение слуха и шум в ушах.
При поражении позвоночной артерии у больного появляются головокружения, снижение слуха и шум в ушах.
Острый артериальный тромбоз может встречаться и в мезентериальных сосудах. Симптомы будут зависеть от уровня поражения. При тромбе в верхнем отрезке верхней брыжеечной артерии появляется клиника поражения всей правой части кишечника (толстого и тонкого). Поражение среднего и нижнего отдела брыжеечной артерии чревато патологией подвздошной и слепой кишки и т. д. Все симптомы в принципе будут схожи: отличия могут заключаться только в распространенности болей. В первые сутки после развития недуга возникает рвота с примесью желчи и крови, понос, признаки токсикоинфекции. В следующем периоде понос сменяется запором. Возможны ложные позывы на дефекацию, массивные желудочно-кишечные кровотечения, боли могут вызывать шок, становятся положительными все признаки раздражения брюшины. Исход тромбоза артерий бывает разным: самым неблагоприятным является некроз с последующей необходимостью удаления органа. Вызывать боли в животе может тромбоз селезеночной артерии. Кроме боли, симптомы включают подъем температуры тела, нарушение работы кишечника вследствие пареза. Нежелательный исход тромбоза — инфаркт селезенки.
В качестве наиболее грозного последствия тромбоза коронарной артерии может выступать инфаркт миокарда. Процесс чаще всего формируется на фоне уже имеющейся атеросклеротической бляшки или спазма сосудов. Симптомы патологии включают боли за грудиной, отдающие в левую руку, нижнюю челюсть, под лопатку. Наиболее неблагоприятный исход тромбоза коронарной артерии — смерть человека. Однако при своевременно начатом лечении возможно восстановление кровотока и последствия тромбоза любой коронарной артерии будут более благоприятные.
 Тромбоз коронарной артерии может привести к инфаркту миокарда.
Тромбоз коронарной артерии может привести к инфаркту миокарда.
Как выявляют
Диагностика при помощи осмотра без использования дополнительных медицинских инструментов сложна. Поэтому после того как у врача возникли подозрения, пациентам, как правило, назначается комплексное обследование, которое может включать:
- УЗИ. С помощью УЗИ проводится диагностика тромбозов сосудов нижних конечностей, артерий, кровоснабжающих кишечник и органы брюшной полости.
- Тромбоз артерий головного мозга проводится при помощи реоэнцефалографии.
- Отличным способом обнаружить артериальные тромбозы и эмболии является диагностика с помощью ангиографии. Это один из наиболее информативных методов.
Также диагностика проводится с подключением магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ), рентгенографии.
Что предусматривает терапия
После того как была проведена диагностика и установлен диагноз, сразу приступают к лечению. Неотложная терапия существенно улучшает исход заболевания и снижает вероятность летальных случаев. Лечение обязательно проводится в стационаре. Всем пациентам в раннем периоде после обнаружения тромбов (неважно, каких: артериальных, венозных) назначаются тромболизис и введение антиагрегантов и антикоагулянтов.
Лечение могут начинать с введения больших доз Гепарина, переводя пациента в период после тромбоза на поддерживающие, а далее на прием непрямых антикоагулянтов. Гепарин дозируется на массу тела и вводится внутривенно с начальной скоростью инфузии 18 ЕД на 1 кг массы тела человека. Далее исследуют показатели свертываемости крови (АЧТВ) и дозу корректируют.
 Лечения артериального тромбоза обязательно проводится в стационаре.
Лечения артериального тромбоза обязательно проводится в стационаре.
В условиях кареты скорой помощи или стационара хорошие результаты показывает Стрептокиназа (фибринолитик). Лечение начинают с введения 250 – 500 тыс. ЕД вещества в первые 15 мин. Далее дозировка корректируется. Улучшают микроциркуляцию Реополиглюкин и Пентоксифиллин. Сначала препараты вводят внутривенно, а после переходят на прием внутрь лекарств или их аналогов.
Если лечение указанными средствами неэффективно, могут прибегать к хирургическому вмешательству. Лечение может быть направлено на восстановление проходимости сосуда, но может включать и удаление части органа, если процесс зашел далеко и восстановить поврежденные ткани невозможно. Например, при тромбозе почечной вены проводится нефрэктомия (нефрэктомия — это полное удаление одной почки), при тромбозе вен конечностей 3Б степени — ампутация.
Определить необходимое лечение должен врач, так как ситуация экстренная. Адекватное восстановление артериовенозной проходимости невозможно народными способами, поэтому самым лучшим вариантом при неясных симптомах и подозрении на тромбоз будет срочно обратиться за квалифицированной помощью.
Источники: http://www.kievoncology.com/11-neotlozhnaya-patologiya-serdca-i-sosudov/115-trombozy-i-embolii-arteriy-verhnih-konechnostey.html, http://studfiles.net/preview/4643522/page:5/, http://wikiodavlenii.ru/oslozhneniya/tromboz/arterialnyj

