Резкое нарушение кровообращения это тромбоз
Нарушение периферического кровообращения: тромбоз и эмболия
Нарушение центрального и периферического кровообращения развивается по разным причинам. Однако клиническая картина данного состояния узнаваема и типична во всех случаях. В хирургической практике это достаточно распространенная проблема, включающая в себя множество патологических состояний, так или иначе влияющих на кровоток.
Причины нарушения кровообращения
Препятствовать нормальному перемещению крови по сосудам могут разные ситуации:
- Просвет сосуда непроходим. Это возможно в случае его закупорки (например, тромбом или атеросклеротической бляшкой) или сужения (стеноз).
- Патологические изменения стенки (гипертрофия при артериальной гипертензии).
- Сдавливание сосуда извне (например, опухолью).
- Повреждение сосудистой стенки.
- Изменение реологических свойств крови.
- Уменьшение объема циркулирующей крови (при кровотечении, обезвоживании).
- Снижение артериального давления (шок, сердечная недостаточность).
- Патология сердца (пороки, сердечная недостаточность), при которой снижается объем выбрасываемой в систолу крови.
Все эти ситуации могут влиять на кровоток как магистральных, так и периферических сосудов. В случае возникновения проблем со стороны сердца, нарушений гемодинамики, изменений объема циркулирующей крови, патологии механизмов свертываемости кровообращение будет нарушено на всех уровнях – от крупных сосудов до самых мелких. Локальные же нарушения (стеноз, тромбоз, гипертрофия сосудистых стенок) отражаются непосредственно на той области, где возникли.
Причины нарушения периферического кровообращения, в принципе, те же, что и центрального. Однако, говоря о патологии кровотока на периферии, в первую очередь подразумевают локальные расстройства циркуляции крови.
Нарушение периферического кровообращения в хирургии — это прежде всего ситуации, связанные с местным прекращением кровотока: тромбоз, эмболия, пережатие сосуда, атеросклероз. Все эти состояния (за исключением, пожалуй, атеросклероза) являются неотложными, требующими немедленного оказания помощи.
Нарушение периферического кровообращения: симптомы
Чем же проявляется локальное прекращение кровотока? Ткани, оказавшиеся без адекватного кровоснабжения, начинают испытывать ишемию, ведь теперь они не получают необходимого для нормальной жизнедеятельности кислорода. Чем сильнее недостаток питания, тем быстрее наступает гибель клеток. В отсутствии необходимой помощи развивается гангрена (т. е. омертвение лишенных кровоснабжения тканей).
Нарушение периферического кровообращения нижних конечностей – наиболее яркий пример. Расстройства кровотока в данном случае могут развиваться внезапно или постепенно.
Перемежающаяся хромота
Наиболее частыми причинами данного состояния являются атеросклероз артерий нижних конечностей, неспецифический аортоартериит, облитерирующий тромбангиит. Кровоток в сосудах нарушается вследствие сужения их просвета за счет постепенного разрастания атеросклеротической бляшки или утолщения стенок в результате неспецифической воспалительной реакции.
Нарушение периферического кровообращения в данном случае проявляется следующей клинической картиной:
- Стадия компенсации. Она характеризуется появлением слабости в ногах, судорог и дискомфорта на фоне физических нагрузок. Однако боль появляется лишь при ходьбе на расстояние не менее 0,5-1 км.
- Стадия субкомпенсации. Прекратить ходьбу из-за боли в ногах пациент вынужден уже через 0,2-0,25 км. Нижние конечности претерпевают некоторые изменения из-за недостатка кровоснабжения: бледная, сухая, шелушащаяся кожа, ломкие ногти, истонченный подкожно-жировой слой. Пульсация на артериях ослаблена.
- Стадия декомпенсации. Ходьба без боли возможна на расстояние не более 100 м. Наблюдается гипотрофия мышц, кожа становится легкоранимой, на ее поверхности во множестве появляются трещины и язвочки.
- Стадия деструктивных изменений. В данной ситуации кровоток в сосудах практически полностью прекращается. Нижние конечности покрываются язвами, в особенно тяжелых случаях развивается гангрена пальцев. Трудоспособность резко снижена.
Конечно, нарушение периферического кровообращения при данной патологии развивается длительно. До стадии гангрены проходит немало времени, в течение которого можно принять необходимые меры для предотвращения полного прекращения кровотока.
Артериальные тромбозы и эмболии
В данном случае возникают острые нарушения периферического артериального кровообращения, в считанные часы способные привести к развитию гангрены конечности, если не будет оказана своевременная помощь.
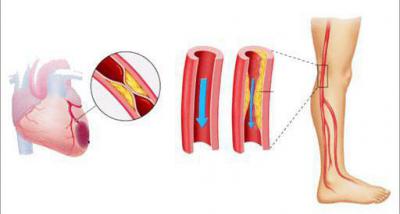
Тромб в артерии может сформироваться на атеросклеротической бляшке, в области воспаления стенки сосуда или его повреждения. Эмболом называют тромб, принесенный током крови из другого участка сосудистого русла. В результате просвет сосуда полностью перекрывается, кровоток прекращается, ткани начинают испытывать ишемию, а при длительном сохранении такой ситуации погибают (развивается гангрена).
Клиника острого нарушения периферического кровообращения
Наиболее стремительное изменение симптоматики наблюдается при эмболии, ведь в данном случае прекращение кровотока наступает внезапно, не оставляя никакой возможности для компенсаторных изменений.
Первые два часа пациент испытывает сильную боль в конечности. Последняя становится бледной и холодной на ощупь. Пульсация на дистальных артериях отсутствует. Постепенно боль уменьшается, а вместе с ней приглушается и чувствительность вплоть до полной анестезии. Двигательные функции конечности тоже страдают, в конечном итоге развивается паралич. Очень скоро возникают необратимые изменения в тканях и их гибель.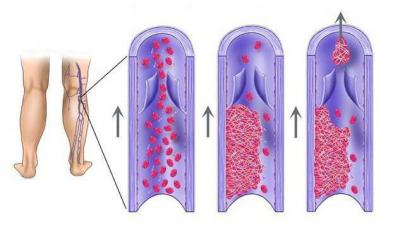 При тромбозе картина, в принципе, та же, но развитие клиники не столь быстрое. Рост тромба требует определенного времени, поэтому и кровоток нарушается не сразу. В соответствии с классификацией Савельева различают 3 степени ишемии:
При тромбозе картина, в принципе, та же, но развитие клиники не столь быстрое. Рост тромба требует определенного времени, поэтому и кровоток нарушается не сразу. В соответствии с классификацией Савельева различают 3 степени ишемии:
- Характеризуется расстройствами чувствительности.
- Присоединяются двигательные нарушения.
- На этой стадии начинается некроз тканей.
Нарушение периферического кровообращения: лечение
Тактика зависит от тяжести ишемии и скорости развития необратимых изменений в тканях. Острое нарушение периферического кровообращения требует хирургического лечения. В случае постепенного ухудшения кровотока на стадиях компенсации хорошего результата можно достичь и консервативной терапией.
Операции при острых расстройствах кровотока
Консервативное лечение в данном случае неэффективно, т. к. не способно полностью разрушить тромб и устранить препятствие кровотоку. Его назначение возможно лишь в случае тяжелой сопутствующей патологии при условии достаточности компенсаторных реакций. После стабилизации состояния больного выполняется операция по извлечению тромба из просвета сосуда.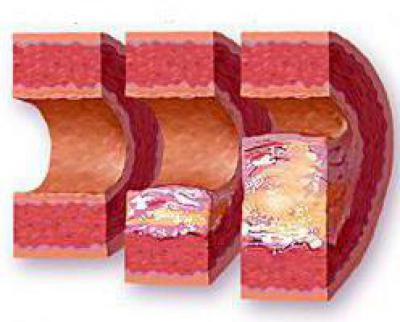 Восстанавливают кровоток следующим образом. В просвет пораженной артерии выше места закупорки вводят катетер Фогарти, с помощью которого и производят удаление тромба. Для введения катетера хирургический доступ осуществляют на уровне бифуркации бедренной артерии (при поражении нижней конечности) или плечевой артерии (при поражении верхней конечности). После выполнения артериотомии катетер Фогарти продвигают до места закупорки сосуда тромбом, проводят сквозь препятствие, после чего раздувают и в таком состоянии извлекают. Раздутый баллончик на конце катетера захватывает и увлекает за собой тромб.
Восстанавливают кровоток следующим образом. В просвет пораженной артерии выше места закупорки вводят катетер Фогарти, с помощью которого и производят удаление тромба. Для введения катетера хирургический доступ осуществляют на уровне бифуркации бедренной артерии (при поражении нижней конечности) или плечевой артерии (при поражении верхней конечности). После выполнения артериотомии катетер Фогарти продвигают до места закупорки сосуда тромбом, проводят сквозь препятствие, после чего раздувают и в таком состоянии извлекают. Раздутый баллончик на конце катетера захватывает и увлекает за собой тромб.
В случае возникновения тромбоза в области органически измененной стенки сосуда велика вероятность рецидива. Поэтому после восстановления кровотока необходимо выполнение плановой реконструктивной операции.
Если ситуация была запущена и развилась гангрена конечности, выполняется ампутация.
Терапия при облитерирующих заболеваниях артерий
Консервативное лечение назначается на ранних стадиях заболевания, а также при наличии противопоказаний к хирургическим методам лечения. Основные принципы терапии:
- Устранение факторов, провоцирующих спазм артерий: курение, алкоголь, переохлаждение.
- Назначение спазмолитиков.
- Анальгетики для купирования болевого синдрома.
- Снижение вязкости крови путем назначения антиагрегантов и антикоагулянтов.
- Диета, направленная на снижение уровня холестерина в крови.
- Статины для нормализации липидного обмена.
- Лечение сопутствующих заболеваний, пагубно воздействующих на сосуды: гипертонической болезни, сахарного диабета, атеросклероза.

Однако наиболее эффективным методом лечения остается реконструктивная операция – шунтирование (создание обходного анастомоза), стентирование (установка стента в просвет сосуда).
Подведем итоги
Нарушение периферического кровообращения может быть обусловлено разными причинами. Важно помнить, что длительно существующие или остро возникшие расстройства кровотока могут привести к необратимым изменениям в тканях и закончиться гангреной.
Для профилактики сосудистых нарушений необходимо ведение здорового образа жизни, правильное питание, отказ от вредных привычек, а также своевременное лечение заболеваний, способствующих развитию ангиопатий.
6. Нарушение кровообращения. Инфаркт, тромбоз, эмболия
Инфаркт — сосудистый некроз, развивающийся за счет нарушения кровообращения.
1. Виды инфарктов по цвету а) белый (ишемический)
б) красный (геморрагический)
в) белый с геморрагическим венчиком
1) Белый — нарушение кровотока в магистральном сосуде (тромбом, тромбо-эмболом, сдавлении извне, сосудистый спазм).
Чаще в паренхим.орг. — селезенка, почки.
2) Геморрагический развивается пр 2-х условиях:
1) кровоизлияние — обескровленный участок заливается кровью из разорвавшегося сосуда (при ГБ — кровоизлияние в головной мозг)
2) развивается при венозном застое.
В легких — ишемические инфаркты практически не развиваются, т.к. в них двойное кровоснабжение.
В N давление в этом участке выше со стороны a.pulm. и a.bronch., поэтому создается подпор для венозной крови и она оттекает от этого участка.
При венозном застое — давление в этом участке начинает уменьшаться и кровь венозная застаивается. При тромбоэмболии легочной артерии, подпор венозной крови уменьшается, т.к. веточка арт. bronchialis создает меньшее давление. Кровь из венозного колена устремляется в этот участок и заливает его кровью.
3) Белый с геморрагическим венчиком — за счет длительного спазма магистрального сосуда развивается зона ишемии, затем спазм сменяется парезом, развивается венозное полнокровие сосудов на границе с очагом ишемии, за счет гипоксии сосуд. развивается диапедез эритроцитов и формируется так называемый “венчик” гиперемии.
II. По форме 1) клиновидный — при магистральном типе кровоснабжения — почки, легкие
2) неправильной формы — при рассыпном — кожа.
III. По времени возникновения
рецидивирующий (до 8 недель с момента появления)
повторный (после 8 недель)
Срок заживления — 8 недель
Значение в патологии — огромно, т.к. чаще всего является причиной смерти, составляет основу о. ИБС, наиболее частой причиной смерти людей трудоспособного возраста.
Тромбоз — прижизненное свертывание крови в сосудах или полостях сердца.
Причины тромбообразования (триада Вирхова)
1. Состояние сосудистой стенки
а) васкулиты (артериит, флебит) тромбоартериит
в) гиалиноз артериол
2. Замедление и нарушение тока крови
а) в венах нижних конечностей при венозном застое, лежачем поло-
б) нарушение характера кровотока с ламинарного на турбулентный в
аневризмах, местах отхождения крупных сосудов
3. Изменение реологических свойств крови
а) увеличение числа форменных элементов (эритроцитов, тромбоцит.)
б) увеличение фракции грубодисперсных белков — при распаде тканей
— некроз, инфаркт, злокачественные опухоли.
в) увеличение вязкости крови.
!. по отношению к просвету органа
а) белый — в артериях
б) красный — в венах
Исход тромбов: 1) асептическое расплавление
2) септическое расплавление (неблагоприятное приво-
дит ко вторичному кровотечению, сепсису)
4) васкуляризация — в тромбе сосуд.сод. — кровь
6) канализация — появление щелей и каналов, частич-
ное восстановление кровотока
7) тромбоэмболия — инфаркты внутр. орг.
Отличие тромба от посмертного сгустка
связь со стенкой
Эмболия — циркуляция в крови (лимфе), частиц, не встречающихся в норме, их движение и закупорка ими сосудов.
Виды эмболий в зависимости от движения частиц
1. ортоградная — по току крови
2. ретроградная — против тока крови (тяжелые эмболы, осколки пуль либо воздух).
3. парадоксальная — попадание эмбола из венозной в артериальную
кровь при наличии анастомозов.
Виды: 1) тромбоэмболия — наиболее часто, 99% эмболий — тромбоэмболии. Примеры: тромбоэмбол извен нижних конечностей тромбоэмболия ветвей легочной артерии — геморрагический инфаркт легкого.
— большой тромбоэмбол в легочной артерии — с -м внезапной смерти за счет пульмокоронарного рефлекса (остановка сердца) — тромбоэмбол венозный (венозные тромбы в бедренных венах).
— при ресматическом эндокардите — тромбы с клапанов сердца дают инфаркты во внутренних органах (головной мозг, сердце, селезенка, почки) — артериальная тромбоэмболия — приводи к тромбоэмболическому синдрому и т.д.
2) Жировая — травматическое разложение п/ж клетчатки, трубчатых костей, введение в кровоток лекарств на жировой основе — инфаркты внутренних органов. При заупорке 2/3 микроциркуляторного русла легких и головного мозга — смерть за счет острой легочной неостаточности, остановка сердца.
3) Воздушная — ранение крупных вен шеи, после родов — зияние вен матки — за счет присасывающего действия (отрицательное давление в венах) засасывается воздух в сосуды;
— за счет введения воздуха во время медицинских манипуляций, при наложении пневмоторакса 2/3 мцр легких — смерть. Воздух в правом предсердии. DS: проба на воздушную эмболию — прокол сердца правого с предварительным заполнением сердечной сорочки водой — появляются пузырьки, кровь пенистого вида.
4) Газовая — в случае быстрого перехода от высокого давления к низкому — так называемая “Кессоновая” болезнь. При высоком давлении азот растворяется в тканях. При быстрой декомпрессии — растворимость газов уменьшается, окислы азота выходят в кровь в виде пузырьков и не успевают вывестись через легкие, они вспенивают кровь, приводя к инфарктам внутренних органов.
5) Тканевая — в основе метастазирование злокачественных опухолей (попадание в кровоток, лимфу комплексов опухолевых клеток)
— эмболия околоплодными водами у родильниц
— при травмах головы кусочки головного мозга.
6) Микробная — при гнойном расплалении тромба, инфицированный тромбоэмбол спосбствует возникновению септического очага при септикопиемии, пример: пупочный сепсис — входные ворота — пупочная вена абсцесс головного мозга.
7) Эмболия инородными телами — крупные осколки, попадающие в сосуд, при атеросклерозе — содержимым атеросклеротической бляшки.
Нарушения кровообращения: тромбоз, эмболия,
Кровотечение, плазморрагия.
Больной 48 лет перенес сложную операцию на легких. Через 5 дней после операции при попытке подняться с постели внезапно появилась резкая синюшность лица и наступила мгновенная смерть. 1. Какова непосредственная причина смерти? 2. Какие изменения сосудов и где имеют отношение к смерти больного? 3. Каков механизм смерти больного?
У больной 22 лет сразу после родов началось сильное маточное кровотечение. Все попытки его остановить путем переливания крови и кровозаменителей успехом не увенчались, и больная скончалась. Незадолго до смерти на коже и видимых слизистых обнаруживались множественные, мелкие кровоизлияния. 1. О каком смертельном осложнении можно думать в данном случае? 2. Чем характеризуется данный патологический процесс? 3. Назовите главные патологоанатомические признаки процесса.
При вскрытии мужчины 83 лет обнаружены следующие изменения: на интиме аорты множественные желто-белые бляшки, местами с изъязвлением. В брюшном отделе аорты к интиме плотно приращены серо-красные массы с неровной гофрированной поверхностью, тусклые, крошащиеся, частично суживающие просвет сосуда. В просвете легочной артерии эластические красные образования с гладкой поверхностью, повторяющие по форме артерию. 1. В каком сосуде образовался тромб, а в каком посмертный сверток крови? 2. Какие изменения стенки со суда способствовали образованию тромба? 3. Какой это вид тромба по отношению к просвету сосуда? 4. Какие осложнения могут быть вызваны этим тромбом?
Больному с атеросклерозом коронарных артерий и страдающему хронической ишемической болезнью сердца произведена операция аорто-коронарного шунтирования. Гистологически в удаленном отрезке сосуда найдено образование, полностью закрывающее просвет артерии, состоящее из свертков фибрина с эритроцитами и лейкоцитами, частично замещенное соединительной тканью и имеющее щели, выстланные эндотелием. 1. Как называется образование в просвете артерии, и каковы причины его появления? 2. Как давно оно возникло, и по каким морфологическим признакам можно об этом судить? 3. Какие изменения могли бы возникнуть в сердце при таком поражении венечной артерии, если бы операция не была сделана?
У больного 40 лет, страдавшего врожденной аневризмой левой средней мозговой артерии и одновременно артериальной гипертонией, внезапно наступила смерть. На вскрытии обнаружено скопление крови в левой височной доле, окружающая ткань мозга частично разрушена. 1. Назовите причину кровоизлияния. 2. Назовите вид кровоизлияния. 3. Какие морфологические изменения произошли бы в дальнейшем в головном мозге, если бы больной выжил?
При вскрытии мужчины 30 лет, погибшего от обширной травмы костей и мягких тканей, гистологически исследованы кусочки легких. При окраске срезов суданом III в капиллярах обнаружены многочисленные желтого цвета капельки. 1. Какой патологический процесс возник в легких? 2. Что является причиной развития данного процесса в легких? 3. В каких случаях этот процесс становится смертельным?
При патологоанатомическом вскрытии трупа больного, умершего от сердечной недостаточности, в полости левого предсердия сердца обнаружено свободно лежащее округлое образование серо-розового цвета. Створки митрального клапана деформированы, утолщены, левое венозное устье резко сужено. На створках клапана наложения серо-коричневого цвета. В селезенке обнаружен конусовидной формы участок белого цвета. 1. Что найдено в полости левого предсердия? 2. Какие факторы способствовали развитию патологического процесса в предсердии? 3. Какое заболевание можно предположить у умершего? 4. Какой процесс имеется в селезенке, и в результате чего он возник?
В клинику доставлен в тяжелом состоянии молодой человек, по профессии водолаз. После подъема из воды сразу же потерял сознание. 1. О какой патологии можно думать? 2. С чем связано возникновение этого процесса? 3. Чем будет отличаться данная патология на аутопсии от воздушной эмболии?
При вскрытии трупа пожилой женщины обнаружен флеботромбоз вен нижних конечностей. В левой почке и селезенке имеются клиновидной формы участки белого цвета, окруженные темным ободком. В сердце найдена умеренная гипертрофия стенок и дефект в межжелудочковой перегородке размером 0,5 на 0,7 см. 1. Какой это вид эмболии, и где её первоисточник? 2. В каком органе развилась бы эмболия при отсутствии в сердце дефекта межжелудочковой перегородки?
У больного, страдавшего длительное время фиброзно-кавернозным туберкулезом легких, возникло сильное легочное кровотечение. Остановить его не удалось, и больной умер. 1. Какова причина возникновения кровотечения у больного? 2. Назовите непосредственную причину смерти больного. 3. Что такое кровотечение?
Нарушение кровообращения: тромбоз, эмболия,
№51. 1) Тромбоэмболия легочной артерии. 2) Тромбоз вен нижних конечностей. 3) Остановка сердца в результате развития пульмоно-коронарного рефлекса.
№52. 1) ДВС-синдром – синдром диссеминированного внутрисосудистого свертывания крови. 2) ДВС характеризуется образованием диссеминированных тромбов в сосудах микроциркулярного русла, сочетающимся с несвертываемостью крови и образованием множественных геморрагий. 3) жидкое состояние крови в полостях сердца и крупных сосудах; проявления геморрагического диатеза; наличие тромбов в системе микроциркуляции внутренних органов.
№53. 1) В аорте — тромб, в легочной артерии — посмертный сгусток крови. 2) Атеросклеротические бляшки и изъязвления на интиме аорты. 3) Пристеночный тромб. 4) В результате тромбоэмболии может возникнуть закупорка ветвей бедренной артерии с развитием гангрены нижней конечности, закупорка мезентериальной артерии с развитием гангрены кишечника, закупорка ветвей почечной артерии с развитием инфаркта почки.
№54. 1) Обтурирующий тромб. 2) Не менее 2 недель назад (организация тромба, канализация, неоваскуляризация). 3) Инфаркт миокарда.
№55. 1) Разрыв стенки аневризмы. 2) Гематома. 3) Рассасывание гематомы с образованием кисты.
№56. 1) Жировая эмболия легких. 2) Травматическое размозжение жировой клетчатки и множественные переломы трубчатых костей. 3) Если при жировой эмболии выключено две трети легочных капилляров возникает острая легочная недостаточность и остановка сердца.
№57. 1) Шаровидный тромб. 2) Стеноз митрального клапана, сопровождающийся застоем и нарушением тока крови в левом предсердии. 3) Ревматизм — ревматический порок сердца. 4. Белый (ишемический) инфаркт. 5) Тромбоэмболия, источник — тромботические наложения на митральном клапане.
№58. 1) Газовая эмболия (кессонная болезнь) . 2) При быстрой декомпрессии высвобождающийся из тканей азот не успевает выделяться легкими и виде пузырьков газа накапливается в крови. 3) При воздушной эмболии пузырьки газа (воздуха) будут находиться только в правом сердце и артериальном отделе малого круга кровообращения; при кессонной болезни — всюду.
№59. 1) Парадоксальная эмболия с локализацией первоисточника в венах нижних конечностей. 2) В легких.
№60. 1) Кровотечение в результате разъедания стенки сосуда. 2) Аспирация крови. 3. Общее малокровие организма. 3) Кровотечение — выход крови из полости сердца или из просвета сосудов в окружающую среду или в полость тела.
Экссудативное воспаление.
У больного после попадания в глаз инородного тела развилось выраженное воспаление конъюнктивы и склеры, роговица осталась интактной. 1. Почему не развилось воспаление роговицы? 2. Какие тканевые элементы необходимы для развития воспалительной реакции? 3. В каких случаях возможно развитие воспаления в роговице?
У больной после длительного применения некоторых медикаментов развился агранулоцитоз (резкое уменьшение количества или полное исчезновение в крови зернистых лейкоцитов). Через несколько дней у нее была диагностирована ангина и пневмония. 1. Какой тип воспалительной реакции (альтеративный, экссудативный, продуктивный) следует ожидать у больной и почему? 2. Почему воспаление развилось в первую очередь именно в миндалинах и легких, и где можно ожидать появление новых воспалительных очагов? 3. Какие клеточные реакции в очаге воспаления имеют защитно-приспособительное значение?
У больного с острым диффузным миокардитом резко снизился систолический и минутный объем крови, развилась картина острой сердечной недостаточности. 1. Какие изменения развиваются при этом в кардиомиоцитах? 2. Какие морфологические изменения в сердце больного разовьются в исходе данного заболевания? 3. При каких заболеваниях возможно развитие миокардита (указать не менее 3 заболеваний)?
У больной 55 лет, страдающей сахарным диабетом, после очередной инъекции инсулина развилась в месте постинъекционная флегмона. В прошлом у больной также нередко в местах инъекций развивалось воспаление. 1. Почему у больных с сахарным диабетом легко возникают и тяжело протекают воспалительные процессы? 2. Какие клетки в очаге воспаления играют главную защитную роль? 3. Что является источником энергии для функционирования этих клеток? 4. Какое (по характеру экссудата) воспаление развилось у больной? 5. Какой вид воспаления (флегмона или абсцесс) прогностически более тяжелый и почему?
У больного острой лучевой болезнью через 3-4 суток после облучения развились тяжелые инфекционно-воспалительные процессы. 1. В каких органах и тканях следует в первую очередь ожидать развитие воспаления и почему? 2. Какой тип воспалительной реакции (альтерация, экссудация, пролиферация) наиболее вероятен? 3. Что является причиной инфекционных осложнений?
Больной жалуется на тошноту, боли в эпигастрии после еды. При гастроскопии слизистая оболочка желудка красного цвета, отечна, покрыта большим количеством вязкой сероватой жидкости. 1. Какой вид экссудативного воспаления выявлен в желудке? 2. Какая разновидность этого воспаления имеет место?
Ребенок 4 лет болел дифтерией и умер от сердечной недостаточности. На вскрытии сердце дряблое, мышца сердца тусклая, пестрая на разрезе, желтоватого оттенка. 1. Какой процесс развился в сердце? 2. Назовите микроскопические изменения миокарда. 3. Чем обусловлено поражение сердца?
При вскрытии трупа молодой женщины, страдавшей длительное время ревматизмом, выявлено, что эпикард сердца покрыт серо-желтоватыми наложениями, имеющими вид волосяного покрова. 1. Какой вид воспаления найден в сердце? 2. Какова разновидность этого воспаления? 3. Как называется такое сердце? 4. Какое «сердце» образуется при отложении солей кальция при организации экссудата?
Больной, страдавший хроническим гломерулонефритом, умер от почечной недостаточности. На вскрытии выявлена типичная картина уремии: на эпикарде наложения, напоминающие волоски, на плевре обоих легких – сероватые, легко снимаемые пленки, нa слизистой оболочке толстой кишки – серо-желтые пленки, которые с трудом отделяются от подлежащих тканей. 1. Какой вид воспаления развился в эпикарде, плевре и толстой кишке? 2. Какая разновидность этого воспаления имеется в данных органах? 3. Каков состав экссудата?
У больного при хирургическом осмотре выявлено выраженное покраснение и отек пальца руки, при пальпации определяется флюктуация. Произведено вскрытие очага воспаления, из места разреза выделилась сливкообразная жидкость зеленоватого цвета, обнаружилась полость. 1. О каком патологическом процессе можно думать? 2. Что представляет собой жидкость зеленоватого цвета? 3. Почему образовалась полость?
№61. 1) Роговица не кровоснабжается. 2) Для развития воспаления необходимы сосуды микроциркуляжорного русла. 3) Воспаление роговицы (кератит) разовьется лишь при условии прорастания ее сосудами.
№62. 1) Альтеративное воспаление, так как фаза экссудации из-за резкого уменьшения в крови количества зернистых лейкоцитов будет ослаблена, и альтерация, в силу этого, будет прогрессировать. 2) В миндалинах и легких воспаление развилось в первую очередь потому, что эти органы контактируют с внешней средой и, следовательно, с микроорганизмами. Новые воспалительные очаги могут появиться на кожных покровах в силу той же причины. 3) Основное защитно-приспособительное значение в очаге воспаления имеют фагоциты (микро- и макрофаги).
№63. 1) Белковая и жировая дистрофия, некроз. 2) Кардиосклероз. 3) Ревматизм, дифтерия, вирусная инфекция, сепсис и др.
№64. 1) У больных сахарным диабетом нарушен фагоцитоз. 2) Главную роль в очаге воспаления играют нейтрофилы и макрофаги. 3) Источником внутриклеточной энергии в этих клетках является гликоген, который в норме расщепляется до глюкозы. Глюкоза из крови утилизируется с помощью инсулина, уровень которого у больных сахарным диабетом снижен. 4) Флегмона — более тяжелый процесс, т. к. она не ограничена.
№65. 1) В органах, которые контактируют с внешней средой и поэтому в норме заселены микроорганизмами (кожа, миндалины, кишечник и др. ) . 2) Наиболее вероятна альтерация. 3) Причиной инфекционных осложнений является поражение костного мозга и резкое снижение содержание в крови зернистых лейкоцитов — клеток, выполняющих фагоцитарную функцию в очаге воспаления.
№66. 1) Катаральное воспаление. 2) Слизистый катар.
№67. 1) Токсический миокардит. 2) Жировая дистрофия и некроз кардиомиоцитов, поражение нервных элементов проводящей системы. 3) Альтеративные изменения кардиомиоцитов и нервных элементов связаны с действием дифтерийного токсина.
№68. 1) Экссудативное воспаление. 2) Фибринозное воспаление. 3) «Волосатое» сердце. 4) «Панцирное» сердце.
№69. 1) Экссудативное воспаление. 2) Фибринозное воспаление. 3) В экссудате преобладает фибрин, имеется примесь нейтрофилов.
№70. 1) Абсцесс. 2) Гной. 3) Полость образовалась из-за протеолитического действия нейтрофилов и рассасывания некротизированных тканей в очаге воспаления.
Дата добавления: 2018-04-05 ; просмотров: 147 ; ЗАКАЗАТЬ РАБОТУ
Источники: http://fb.ru/article/253710/narushenie-perifericheskogo-krovoobrascheniya-tromboz-i-emboliya, http://studfiles.net/preview/5810564/page:4/, http://studopedia.net/3_57920_narusheniya-krovoobrashcheniya-tromboz-emboliya.html