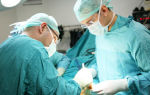
Тромбоз слизистой анального канала
Стеноз анального канала
Стеноз анального канала может быть как структурным, так и функциональным. Это деление подразумевает наличие морфологического стеноза, который представляет собой патологическое постоянное сужение анального канала, связанное с определенной степенью функциональной непроходимости на этом уровне. В отличие от спазма анального канала, возникающего вторично при болезненных поражениях (часто встречается при анальных трещинах) или при функциональных нарушениях дефекации, при стенозе анус во время исследования остается податливым и растяжимым.
Видео: Лапароскопическая резекция прямой кишки с формированием J-образного резервуара по поводу рака
Блок 14-3. Причины стеноза анального канала
Врожденный стеноз анального канала
Видео: Бужирование уретры
- Неперфорированный задний проход
- Атрезия заднего прохода
Приобретенный стеноз анального канала
- Облучение
- Разрыв прямрй кишки
- Хроническая диарея
- Последствия операций на заднем проходе/нижнем отделе прямой кишки
- Новообразования ( рак заднего прохода или перианальной области, лейкоз, болезнь Боуэна, болезнь Педжета )
- Воспалительные заболевания ( Болезнь Крона, туберкулез, амебиаз, венерическая лимфогранулема, актиномикоз )
- Спастические причины ( хроническая анальная трещина, ишемия )
Симптомы стеноза анального канала
Обычно первыми признаками стеноза анального канала бывают запоры, уменьшение диаметра выделяющихся каловых масс, сложности при опорожнении, требующие избыточного натуживания, и тенезмы. В тяжелых случаях через задний проход может проходить лишь жидкий стул. Врач должен учитывать возможность функциональных нарушений у пациентов, получающих слабительные и клизмы при продолжительных запорах. При травматической дефекации, сопровождающейся трещиной, может возникать кровотечение. Однако анальная трещина может выявляться и без спазма анального сфинктера, при этом она возникает за счет травматизации при растяжении заднего прохода пальцами. Как правило, у таких пациентов отмечают функциональные нарушения, препятствующие дефекации. Диагноз стеноза анального канала чаще всего очевиден при обычном осмотре перианальной области. Иногда невозможно даже введение указательного пальца через сужение. Если удается ввести палец (а особенно, если удается вести ректоскоп), клинически значимого стеноза нет. Сливающиеся послеоперационные рубцы в перианальной области иногда сразу указывают на причину стеноза. Если есть только предположения о предрасполагающем факторе анального стеноза, необходимо в обязательном порядке выполнить биопсию. Степень анатомических изменений может не полностью соответствовать тяжести симптомов.
Лечение стеноза анального канала
При стенозе анального канала особенно важна профилактика. Избыточное иссечение тканей в области заднего прохода, как правило, приводит к клинически выраженному стенозу. «Косметически» ровное иссечение кожи перианальной области с формированием ровного контура не всегда приводит к нормальному функционированию заднего прохода. На самом деле при хирургическом лечении оправдано выполнение лишь необходимого иссечения геморроидальной ткани. Выворот геморроидальных сплетений и их иссечение часто могут приводить к избыточному удалению кожи заднего прохода. В частности, операция Уайтхеда при циркулярном расположении геморроидальных узлов может привести к повышенному риску развития стеноза анального канала. К тому же при рубцевании происходит выворот слизистой в сторону промежности. При оценке результатов лечения 704 пациентов, перенесших оперативную геморроидэктомию (в 500 случаях в плановом порядке и в 204 случаях по экстренным показаниям), в течение 2 лет клинические признаки стеноза заднего прохода развились в 3,8% случаев. Различий между экстренными и плановыми вмешательствами выявлено не было.
Дилатация (дивульсия) заднего прохода при стенозе анального канала
Лечение стеноза заднего прохода зависит от тяжести и уровня стеноза анального канала, а также от быстроты развития с момента операции. Легкий или умеренный стеноз анального канала (тугой анальный канал, позволяющий введение указательного пальца под давлением или при сильном растяжении) можно лечить путем назначения слабительных, увеличивающих объем каловых масс, что постепенно приводит к увеличению диаметра каловых масс и оказывает расширяющее действие на задний проход.
Эту методику можно дополнить периодическим растяжением, которое пациент выполняет самостоятельно пальцем или при помощи специально подобранного по размеру дилататора (например, анальный дилататор клиники Святого Марка или расширитель Хегара № 18). Первоначально для выполнения дивульсии может потребоваться анестезия. Прежде чем выписывать пациента из клиники, необходимо объяснить ему, как пользоваться дилататором. Процедуру можно выполнять в положении на левом боку или на корточках, вводя в задний проход хорошо смазанный (4% лидокаиновым гелем) палец или анальный дилататор. Нужно проинструктировать пациента о введении дилататора за уровень стриктуры дважды в сутки на протяжении 2 нед. Этим методом можно добиться хороших функциональных результатов, особенно если стеноз развился в короткие сроки после операции. Нет подтверждений каких-либо преимуществ при дополнительном местном применении стероидов.
Тяжелый стеноз заднего прохода, не позволяющий ввести указательный палец, всегда требует как минимум начального хирургического вмешательства, хотя бы для исследования с помощью градуированных расширителей Хегара под анестезией. Принципы хирургического лечения тяжелого стеноза заднего прохода приведены в блоке 14-4.
Блок 14-4. Принципы хирургического лечения стеноза анального канала
- Увеличение объема каловых масс
- Увеличение размера выходного отверстия
- Исследование под анестезией с использованием градуированных расширителей Хегара с последующим самостоятельным поддержанием достигнутого размера
- При сужении сфинктера — сфинктеротомия внутреннего сфинктера
- Иссечение кожных рубцов
- Поддержание достигнутых при лечении результатов
- Пластика перемещенным кожным лоскутом (внутрь)
- Пластика перемещенным слизистым лоскутом (наружу)
- Выведение колостомы
Проведение четырехпальцевой ручной дивульсии, выполняемой под анестезией, нежелательно, тем более что в этой процедуре нет необходимости. Этот метод, особенно в исполнении новичка, может вызвать избыточное повреждение анального сфинктера, что приводит к недержанию. Енсен и соавт. и Макдональд и соавт. сообщают о высокой частоте недержания кала после дилатации (39 и 24% соответственно), особенно у женщин, в принципе имеющих более короткий анальный канал. Однако при сильно рубцово деформированном и стенозированном заднем проходе или при стенозе, связанном с болезнью Крона, пациенты могут самостоятельно поддерживать проходимость заднего прохода с помощью расширителей Хегара после начальной градуированной дивульсии, выполняемой под общей анестезией.
Сфинктеротомия при стенозе анального канала
Если стеноз анального канала появляется вследствие гипертрофии внутреннего анального сфинктера, для лечения показана боковая сфинктеротомия. Отдельные рубцы анального канала обычно не приводят к стенозу.
Циркулярное рубцовое поражение слизистой, как правило, требует какого-либо варианта пластического замещения, обычно при помощи анопластики. Однако мы полагаем, что сфинктеротомия может сыграть определенную роль при лечении циркулярного рубцового сужения заднего прохода. Это технически простая процедура, причем при неэффективности одиночной сфинктеротомии можно выполнить множественные разрезы в разных местах. Еще одно преимущество сфинктеротомии — возможность заполнения дефекта анального канала кожей, что позволяет поддерживать увеличившийся диаметр. Сфинктеротомия дает немедленное устранение болевых симптомов и тяжелых предчувствий у пациента перед дефекацией. Осложнения при этом методе встречаются довольно редко и обычно они нетяжелые. В их число входят случайное повреждение геморроидальных сосудов (0,3-0,8%), нарушение заживления послеоперационной раны (2-6%) и развитие парапроктита (0-2%), если при геморроидэктомии с ушиванием ран случайно повреждена кожа заднего прохода. Сообщают о частоте развития недержания стула от 11 до 25%, а в отдаленном периоде частота нарушений различной степени тяжести варьирует от 4 до 35%. При циркулярном рубцовом поражении слизистой или кожи характерны рестенозы.
Перемещенный слизистый лоскут
Метод подразумевает перемещение участка анальной слизистой оболочки в область стеноза при помощи вертикального разреза, перпендикулярного зубчатой линии, в боковой области на уровне стеноза. Сфинктеротомия и иссечение рубцов позволяют расширить зону стеноза. Затем область разреза раздвигают в стороны приблизительно на 2 см и ушивают в поперечном направлении викрилом 3/0, подтягивая край слизистой оболочки к коже заднего прохода. Это позволяет получить небольшой выворот слизистой оболочки, что создает условия для поддержания зоны стеноза открытой.
Пластика перемещенным лоскутом с превращением Y-образного лоскута в У-образный
Видео: Средства от геморроя у женщин
Метод предложен в 1948 г. Пеном. Данная методика подразумевает выполнение Y-образного разреза, причем вертикальное плечо находится в анальном канале выше уровня стеноза. Боковые ветви Y расходятся в стороны на коже боковой поверхности перианальной области. Кожу рассекают и формируют V-образный лоскут. Отношение длины лоскута к его ширине должно быть менее 3. После иссечения подлежащей рубцовой ткани анального канала, которое может дополняться боковой сфинктеротомией, лоскут мобилизуют в сторону анального канала и подшивают на месте. Такую пластику можно выполнить с двух сторон с хорошими результатами. Устранение стеноза отмечено в 85—92% случаев. В 10— 25% случаев происходит некроз верхушки лоскута, что может стать причиной рецидива стеноза анального канала.
Пластика перемещенным лоскутом с превращением У-образного лоскута в У-образный
Преимущество данной методики по сравнению с предыдущей — перемещение широкого участка кожи в область стеноза, что позволяет удерживать этот участок открытым. Выкраивают У-образный лоскут длиной около 2 см с широким основанием, параллельным зубчатой линии. Необходимо соблюдать такое же соотношение длины и ширины сторон, как и в предыдущей методике. Иссекают рубцовую ткань. Растяжение кожного лоскута дополняют его мобилизацией, что позволяет без натяжения сместить его в анальный канал. Вместе с лоскутом необходимо мобилизовать достаточно подкожной ткани, которая обеспечивает кровоснабжение лоскута за счет перфорирующих сосудов, проходящих в жировой ткани. Затем кожу позади лоскута ушивают, формируя прямое плечо У. Сообщают об эффективности лечения в 96% случаев.
Перемещенный островковый лоскут
Впервые данная методика предложена в 1986 г. Каплином и Коднером. При лечении стеноза анального канала по этой методике можно сформировать лоскут различной формы (например, ромбовидный, домикообразный или и-образный). После иссечения рубцовой ткани в области стеноза лоскут с подкожной клетчаткой мобилизуют от бокового края. При этом можно дополнительно выполнять сфинктеротомию. Широкий кожный лоскут (до 50% окружности) можно полностью переместить по всей длине анального канала и одновременно закрыть донорскую площадку. Уменьшение симптомов при 3-летнем наблюдении достигает 91%. 18—50% пациентов испытывают небольшой дискомфорт в области донорского участка.
8-образная пластика заднего прохода при стенозе анального канала
Видео: Поясничный спинальный стеноз
При данной методике после иссечения до зубчатой линии рубцовой ткани мобилизуют с двух сторон кожу ягодичной области и перемещают в область анального канала. Разрез кожи выполняют в виде буквы 8, что и дало название методике. Отношение ширины лоскута к длине должно составлять более 1, причем основание 8 составляет около 7—10 см. Кожу переворачивают, чтобы без натяжения закрыть анальный канал. Эту усложненную методику применяют достаточно редко. Перед выполнением данной пластики рекомендовано провести полную подготовку кишечника и назначить профилактическую антибиотикотерапию.
Большая часть приведенных методов консервативного и оперативного лечения стеноза анального канала позволяет успешно справляться с послеоперационным стенозом анального канала, который обычно вовлекает его нижний отдел. Однако изредка встречаются высокие стенозы (выше зубчатой линии). В таких случаях, по нашему мнению, достаточно выполнить боковую сфинктеротомию или рассечь имеющийся фиброзный тяж, поскольку анальный канал на этом уровне более растяжим. Однако при перианальном стенозе, обусловленном болезнью Крона, чтобы избежать осложнений со стороны раны, мы обычно пытаемся провести симптоматическое лечение с помощью анальных дилататоров, иногда после предварительного обследования под анестезией.
ЗАБОЛЕВАНИЯ




















ЗАБОЛЕВАНИЯ:
Диагностика геморроя

Любое неполное обследование проктологического больного ведет к ошибочному диагнозу даже при таком, казалось бы простом, заболевании, каким является геморрой.
Больных осматривают на гинекологическом кресле, в положении на спине с максимально приведенными к животу ногами или в коленно-локтевом положении. При наружном осмотре области промежности и заднего прохода обращают внимание на форму заднепроходного отверстия, его зияние, наличие рубцовых изменений или деформации, свищевых отверстий, состояние кожных покровов. При оценке клинических симптомов геморроя определяют выраженность наружных геморроидальных узлов, стадию заболевания, кровоточивость, степень выпадения внутренних узлов и возможность их самостоятельного вправления в анальный канал.
Штриховым раздражением кожи перианальной области при помощи зонда изучают наличие и степень выраженности анального рефлекса. Разводя края заднего прохода, осматривают стенки анального канала, определяют наличие анальной трещины, степень выраженности выпадения внутренних геморроидальных узлов.
При пальцевом исследовании прямой кишки важно определить тоническое состояние анальных сфинктеров, выраженность и силу волевых сокращений, болезненность при исследовании, наличие полипов, рубцов и дефектов слизистой оболочки анального канала. Правда, с помощью этого исследования не всегда четко можно определить расположение и размеры геморроидальных узлов, поскольку эти эластичные образования при пальпации уменьшаются в размерах. При натуживании более четко можно определить степень выпадения геморроидальных узлов, возможность их самостоятельного вправления в анальный канал.
Аноскопия дает возможность осматривать до 8-12 см анального канала, включая аноректальную область с внутренними геморроидальными узлами, которые при натуживании выпадают в просвет аноскопа. Подобное обследование очень хорошо переносится пациентами.
Колоноскопия или ректороманоскопия не могут заменить осмотра проктолога, так как при подобных исследованиях можно пропустить заболевания анального канала. В то же время ректороманоскопия является обязательной диагностической манипуляцией, проводимой всем пациентам с геморроем. Типичным для этого исследования является коленно-локтевое положение. В тех случаях, когда не удается провести тубус ректоскопа до 25 см, или есть подозрения на патологические изменения вышележащих отделов ободочной кишки, пациентам назначают колоноскопию или ирригоскопию. Проведение такого комплексного обследования позволяет, помимо диагностики геморроя, выявить сопутствующие заболевания органов желудочно-кишечного тракта и других органов и систем и, при необходимости, провести соответствующую терапию.
Как правило, у каждого третьего больного с геморроем выявляются сопутствующие заболевания анального канала, прямой и ободочной кишки, часть из которых является причиной аноректального кровотечения. Самым частым сопутствующим заболеванием толстой кишки при геморрое является синдром раздраженной толстой кишки. Поэтому необходимо, помимо основного лечения геморроя, проводить таким больным курс лечения пищевыми добавками, содержащими растительную клетчатку и препаратами, улучшающими перистальтику толстой кишки, а также ферментами и эубиотиками, нормализующими флору толстой кишки.
Геморрой нередко сочетается с хронической анальной трещиной. Причина образования анальной трещины при геморрое кроется в хронической микротравме слизистой оболочки, истончении и дистрофии анодермы на фоне хронического воспаления слизистой оболочки прямой кишки.
Важно отметить, тот факт, что выделение крови из прямой кишки требует более внимательного и тщательного обследования пациента с проведением ректоскопии, ирригоскопии или колоноскопии по той причине, что у обратившегося к колопроктологу за консультацией по поводу кровоточащего геморроя не редко диагностируется рак прямой или ободочной кишки.
Диагностика острого тромбоза геморроидальных узлов
Диагноз острого геморроя ставится достаточно просто. Боли в заднем проходе нередко появляются после нарушения функции кишечника или после приема слабительных средств. При осмотре выявляется синюшное тромбированное уплотнение, болезненное при пальпации. Любое исследование прямой кишки, включая пальцевое, затруднено из-за боли. Его следует проводить только после стихания острого процесса. В 30-35% случаев возможен некроз тромбированного узла и самопроизвольная эвакуация тромба через образовавшийся дефект слизистой оболочки. Этот процесс сопровождается быстрым облегчением, но при этом из дефекта может выделяться кровь, иногда весьма обильно.
Исходом острого тромбоза наружных геморроидальных узлов является развитие геморроидальных бахромок, вызванных местным растяжением перианальной кожи. Эти безболезненные кожные геморроидальные бахромки часто ошибочно принимают за наружные геморроидальные узлы.
Симптомы и лечение тромбоза геморроидального узла
Из всех осложнений геморроя тромбоз геморроидального узла встречается в среднем у 40% пациентов. Менее чем в 20% случаев, болезнь развивается остро. Более 80% тромбозов являются следствием хронического геморроя наружных или внутренних узлов. В зависимости от расположения, различают тромбоз:
- внутренний — тромбируется образование за пределом анального отверстия, его можно легко видеть;
- наружный — процесс тромбирования происходит в прямой кишке;
- комбинированный — редко наблюдается одновременное тромбирование одного или нескольких узлов как внутренних, так и наружных.
Причины тромбоза

Геморрой может тромбироваться в результате длительного застаивания крови и травмы внутренней поверхности стенки кровеносного сосуда геморроидальной «шишки». В результате травмы образуются фибриновые нити, и происходит агрегация тромбоцитов. Образуется тромб, постепенно заполняющий весь объем геморроидального узла. При благоприятном дальнейшем течение процесса тромб рассасывается, если к тромбированию присоединяется воспаление, то наблюдается некроз. Травмированию стенки может способствовать резкое повышение внутрибрюшного давления в результате подъема тяжести, надсадного кашля, натуживания при запоре, поносе.
Тромбоз редко протекает бессимптомно, в большинстве случаев проявления заболевания причиняют пациентам страдания, выражающиеся в продолжительных мучительных болях после дефекации, чувстве инородного тела в прямой кишке, усиливающегося при ходьбе, сидении. В области анального отверстия наружные кожные покровы отекают, больной испытывает сильный зуд, жжение, не редко сопровождающиеся кровотечениями. При дефекации выделяется слизь.
Диагностика
Заподозрить тромбирование можно по результатам осмотра и жалоб пациента. Насторожить должна информация о неоднократных приступах геморроя и о том, что последний приступ отличается сильным дискомфортом и не снимается обычными средствами. Тромбоз геморроидальных узлов выявляется по данным:
- визуального осмотра;
- пальпирования;
- ректоскопии — введении в прямую кишку прибора ректоскопа, представляющего собой трубку с оптической системой и лампочкой.
Визуальный осмотр
У больного наблюдаются в области анального отверстия багрово-синюшные плотные узлы, не спадающиеся при давлении на них. На уплотнениях могут наблюдаться участки некроза ткани черного цвета, окружающие ткани покрасневшие, отечные, насыщенные кровью. Возможно выпадение геморроидальных внутренних образований, характеризующаяся бороздкой, разделяющей кожу и сам узел.
Пальпирование
Пальпированием можно выявить внутренние округлой формы узлы, остро болезненные, кровоточивые. На перчатке после исследования анального отверстия пальцем, остаются следы крови. При выраженном тромбозе сфинктер спазмирован, пальпацию провести невозможно.
Ретроскопия
Ректоскоп позволяет исследовать до 20 см внутренней оболочки прямой кишки. Исследование позволяет увидеть багрово-синюшную окраску тромбированного внутреннего узла и оценить степень некротизации и изъязвления тканей. Именно из этих некротических участков наблюдаются кровотечения алого цвета, образующие скопления крови на каловых массах при дефекации.
Лечение тромбоза

При тромбозе прибегают к медикаментозному, комплексному, оперативному вмешательству в зависимости от тяжести болезни.
Медикаментозная терапия
- Лечение мазями, свечами — на начальных стадиях тромбоза прибегают к лечению мазями, ректальными свечами. Хорошо помогает гепариновая мазь, ультрапрокт, проктоседил, ректальные свечи релиф, постеризан.
- Спирто-новокаиновая блокада — действенное средство для снятия симптомов тромбоза на начальных стадиях заболевания — спирто-новокаиновая блокада. Курс лечения состоит их 4 процедур, проводящихся раз в 3-4 дня. Блокады проводят комплексно с мазями, для закрепления лечебного эффекта область тромбированного узла обрабатывают ультрафиолетовым светом, при помощи специальной ректальной насадки удается воздействовать направленно непосредственно на тромбированный узел.
- Лекарственные препараты — больному назначают препараты-венотоники: аскорутин, троксевазин, венорутин, аэсцин, диосмин и др.
Хирургическое лечение
Оперативное лечение состоит в удалении тромбированного узла и ушивании послеоперационных ран. Вмешательство проводят по методике Миллигана-Моргана, прибегая к перидуральной анестезии и внутривенному общему наркозу. Хороший эффект дает применение перидурального наркоза, заключающегося в блокаде спинно-мозговых нервов, позволяющей обезболить и расслабить кольцевую мышцу анального отверстия. Это дает возможность внимательно выявить и устранить все тромбированные узелки, обеспечивает длительное обезболивание после операции, что уменьшает потребность больного в обезболивающих после операции.
Малоинвазивные методики
В хорошо оснащенной клинике тромбированный узел удаляют с помощью малотравматичных методик:
- электрокоагуляция — различают биполярную и монополярную. При биполярной электрокоагуляции два электрода подводятся к основанию геморроидального узла и через них пропускается электрический ток, коагулирующий, «спекающий» ножку узла. Она впоследствии засыхает, узел отпадает сам. При монополярной электрокоагуляции под пациента кладут электрод, а второй электрод подносят к ножке узла и пропускают слабый электрический ток, достаточный для коагуляции узла. В 10% случаев наблюдаются осложнения, а также отмечаются рецидивы болезни.
- радиоволновой метод — методика, при которой ножка тромбированного узла подвергается направленному действию высокочастотного тока, пережигается, сам узел отпадает и выходит с каловыми массами.
Без лечения возможен самостоятельный выход тромба через оболочку травмированного узла, при этом существует большая вероятность обильного кровотечения, что потребует оперативного лечения. А также возможно стихание процессов тромбирования и появление геморроидальных бахромок — безболезненных кожных образований на месте узла. При неблагоприятном течение болезни к тромбозу присоединяется воспалительный процесс, требующий сложного хирургического вмешательства.
Источники: http://ruspromedic.ru/bolezni-simptomy-lechenie/zabolevanija/1369-stenoz-analnogo-kanala.html, http://www.proctolog.ru/haemorr_05_diagnostics.htm, http://flebos.ru/gemorroj/simptomy-i-lechenie-tromboza-gemorroidalnogo-uzla/