Тромбофлебит нижних конечностей рожа
Дифференциальная диагностика тромбофлебита и рожи нижней конечности
Дифф диагностика.doc
Самостоятельная работа по дисциплине: «С/д в педиатрии»
на тему: «Дифференциальная диагностика тромбофлебита и рожи нижней конечности»
Красная кожа, красное пятно на ноге иле на лице
Рожа или Рожистое воспаление – это инфекция мягких тканей, вызванная
стрептококками(Streptococcus pyogenes ).Рожа также известна под названием
огни святого Антония, болезнь начинается с сыпи на коже. Рожистое
воспаление относится к числу инфекционных заболеваний стрептококкового
происхождения, поэтому иммунная система ее практически не распознает.
Обычно заражение происходит через повреждения на коже (царапины,
ссадины), редко – через слизистые.
Начало болезни острое, с постепенно нарастающими симптомами
интоксикации: головная боль, слабость, тошнота, рвота. На месте заражения
начинается развитие воспалительного процесса – появляется покраснение
кожи, отек, точечные кровоизлияния. Наиболее частая локализация на голенях
и лице. Инфекция рожа проникает через поврежденную кожу стоп, язвы,
трофические расстройства при венозной недостаточности и поверхностные
Очаг поражения болезнью рожей представляет собой напряженную бляшку с
четкими краями, которая увеличивается на 2—10 см в день.
Возбудитель — рожистый стрептококк(Стрептококки «(стрептококк)» являются
бактерии, которые обычно встречаются вреда жизни в человеческом
дыхательных путей, кишечника и мочеполовой систем. Некоторые виды
способны вызывать заболевания у людей, в том числе кожных заболеваний.),
устойчив вне организма человека, хорошо переносит высушивание и низкую
температуру, погибает при нагревании до 56ЬС в течение 30 мин. Источником
заболевания является больной и носитель. Контагиозность (заразность)
незначительная. Заболевание регистрируется в виде отдельных случаев.
Рожа диагностируется главным образом появлением сыпи. Анализы крови и
биопсии кожи, как правило, не помогают поставить диагноз. В прошлом,
солевой раствор вводили в край воспаления, атмосферный обратно, и делали
бак посев. Этот метод диагностики больше не используется, потому что
бактерии не обнаруживают в большинстве случаев. Если есть такие симптомы,
как лихорадка, усталость, то берут кровь на анализ и делают бак посев, чтобы
Местные симптомы рожи являются: жгучая боль и ощущение жара в
пораженной области, появление ярко-красной с острыми зубчатыми границы,
которая выглядит как — «Карта». Воспаление кожи в области опухания,
температура повышается, боль локализуется по периферии поражения,
покрасневший участок слегка возвышается над уровнем здоровой кожи, быстро
увеличивается. Описанные симптомы характерны для эритематозной формы
рожи. При буллезной форме в результате отрыва эпидермиса экссудатом
образуются пузыри разных размеров. Содержимое пузырей, богатое
стрептококками, очень опасно, потому что инфекция передаётся при контакте.
Экссудата также гнойная и кровавая.
Заражение происходит в основном при нарушении целости кожи
загрязненными предметами, инструментами или руками.
По характеру поражения различают:
— эритематозную форму в виде покраснения и отечности кожи;
— геморрагическую форму с явлениями проницаемости кровеносных сосудов и
— буллезную форму с пузырями на воспаленной коже, наполненными серозным
По степени интоксикации выделяют — легкую, среднетяжелую, тяжелую. По
кратности — первичную, рецидивирующую, повторную.
По распространенности местных проявлений — локализованную (нос, лицо,
голова, спина и т. д.), блуждающую (переходящую с одного места на другое) и
Симптомы и течение. Инкубационный период от 3 до 5 дней. Начало болезни
острое, внезапное. В первые сутки более выражены симптомы общей
интоксикации (сильная головная боль, озноб, общая слабость, возможна
тошнота, рвота, повышение температуры до 39-40ЬС).
Длительность заболевания: местные проявления эритематозной рожи проходят
к 5-8 дню болезни, при других формах могут держаться более 10-14 дней.
Остаточные проявления рожи — пигментация, шелушение, пастозность кожи,
наличие сухих плотных корок на месте буллезных элементов. Возможно
развитие лимфостаза, приводящее к слоновости конечностей.
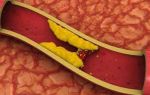
Острый тромбофлебит представляет собой локальное или распространенное
воспаление стенки подкожной вены (флебит) с образованием в ее просвете
тромба. При этом перманентная дискуссия о первичности или вторичности
воспалительной реакции по отношению к тромбообразованию носит
схоластический характер и никоим образом не влияет на лечебную тактику.
Истинные причины развития тромбофлебита многообразны. Наиболее часто
встречаются ятрогенные тромбофлебиты, возникающие в результате
травматичной пункции или длительной катетеризации подкожных вен, а также
вследствие введения гипертонических растворов и некоторых антибиотиков. К
этой же группе относят тромбофлебиты наркоманов. Рецидивирующее
воспаление неизмененных подкожных вен может быть связано с
паранеопластическим процессом или тромбофилиями. Не следует полностью
сбрасывать со счетов инфекционно-аллергический тромбофлебит,
возникающий из-за повреждения эндотелия подкожных вен циркулирующими
иммунными комплексами. С хирургической точки зрения наибольший интерес
представляет острое воспаление варикозных вен нижних конечностей —
варикотромбофлебит. В последнее время, благодаря внедрению в клиническую
практику таких методов лечения варикозной болезни как склеротерапия и
эндовазальная лазерная коагуляция, увеличилось количество пациентов с
искусственно индуцированным тромбофлебитом, направленным на устранение
Клинически распознать острый тромбофлебит в большинстве случаев
достаточно просто. Заболевание развивается внезапно. Обычно ему
предшествуют физические нагрузки, бытовые или производственные травмы
конечностей, переохлаждение или перегревание организма, вирусные
инфекции, внутривенные инъекции, операции на органах малого таза и др.
В клинической картине преобладают местные симптомы, общее состояние
пациента существенно не изменяется. В редких случаях отмечают
субфебрилитет. Характерна постоянная боль по ходу тромбированных вен. При
осмотре выявляется гиперемия в виде полосы по ходу пораженной вены.
Протяженность участка гиперемии может быть различной: от нескольких
сантиметров в начале заболевания до вовлечения в процесс вены на всем
протяжении. Например, при остром тромбофлебите большой подкожной вены
воспалительный процесс может захватывать весь сосуд от медиальной
лодыжки до паховой складки. Пальпаторно выявляются местное повышение
температуры и гиперестезия кожных покровов. При этом воспаленная вена
представляет собой шнуровидный, плотный, резко болезненный тяж. Если в
тромботический процесс вовлекается конгломерат венозных узлов, то
воспалительный инфильтрат теряет линейный характер и приобретает
неправильную форму, иногда достигая значительных размеров.
Степень выраженности воспаления окружающих тромбированную вену мягких
тканей варьируется в широких пределах. Яркая гиперемия кожи уже через
несколько дней сменяется гиперпигментацией. Нередко можно видеть, как у
одного и того же больного «стихает» тромбофлебит голени, а на бедре
отмечаются яркая гиперемия и болезненность.
Наряду с болезненным инфильтратом по ходу подкожных вен иногда
отмечается небольшой воспалительный отек конечности, который носит сугубо
местный (в зоне воспаления) характер. Выраженный и распространенный отек с
цианозом дистальных отделов конечности указывает на сопутствующее
тромботическое поражение глубоких вен.
С целью определения истинной протяженности поражения подкожных вен
нижних конечностей, а также возможности вовлечения в патологический
процесс глубоких вен необходимо выполнение ультразвукового
ангиосканирования, а в некоторых случаях и рентгеноконтрастной
Поскольку острый тромбофлебит или варикотромбофлебит могут сочетаться с
тромбозом глубоких вен, как на той же, так и на контралатеральной конечности
необходимо тщательное клиническое и инструментальное обследование обеих
Дифференциальный диагноз острого тромбофлебита необходимо проводить с
учетом ряда заболеваний, проявляющихся воспалением кожи и подкожной
клетчатки конечностей. При этом необходимо четко представлять, что
выраженная воспалительная реакция с высокой температурой, общей
интоксикацией и высоким лейкоцитозом для тромбофлебита нехарактерна.
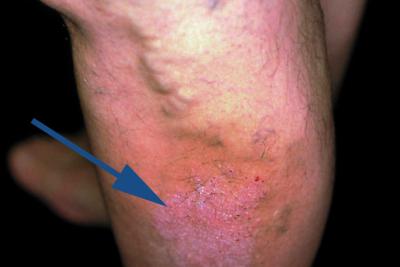
Отличить рожистое воспаление помогает характерное начало,
сопровождающееся выраженными общими симптомами: внезапным
потрясающим ознобом, резким и быстрым повышением температуры тела до
39—40 °С, головной болью, общей слабостью, нередко рвотой, бредом и даже
помрачением сознания. Признаки гнойной интоксикации нередко предшествуют
локальным симптомам. Пятно гиперемии имеет неровные, зазубренные или в
виде языков пламени края, оно по своим очертаниям в целом напоминает
географическую карту. В области покрасневшего участка больной ощущает
чувство жара, напряжения и жгучей боли. Столь яркие общие проявления и
местная реакция не характерны для варикотромбофлебита, даже если имеется
тромботическое поражение конгломерата вен. Плотные болезненные тяжи по
ходу вен при рожистом воспалении не определяются. Вместе с тем следует
иметь ввиду, что в ряде случаев типичное рожистое воспаление через несколько
дней при отстутвии лечения может осложниться тромбофлебитом.
Рожистое воспаление нередко принимают за острый тромбофлебит.
Наибольший процент ошибок приходится на эритематозную или
флегмонозную форму рожи, когда в течение нескольких часов появляется
припухлость кожи и ярко-красное, резко болезненное пятно, быстро
увеличивающееся в размерах. Пятно имеет неровные, резко ограниченные края,
зазубренные или в виде языков пламени, напоминающие географическую
карту. Покрасневший участок выступает над уровнем окружающей кожи, в его
области больной ощущает чувство жара, напряжения и жгучей боли.
При осмотре можно обнаружить входные ворота инфекции (царапины,
трещины, изъязвления, грибковое поражение стоп). Рожистое воспаление всегда
сопровождается регионарным лимфаденитом и нередко лимфангитом.
В таблице 1 представлены наиболее частые заболевания, с которыми
необходимо проводить дифференциальную диагностику острого
Таблица 1. Дифференциальная диагностика острого тромбофлебита
Наличие варикозных вен Характерно Не характерно
Наличие «входных ворот» инфекции: (трофические язвы, гнойные раны,
трещины, потертости, мозоли и др.)
Не характерно Характерно
Общее состояние Не страдает Синдром гнойно-резорбтивной лихорадки
Температура тела Нормотермия или субфебрилитет до 37,5 38-40C; озноб
Отек конечности Отсутствует Плотный, болезненный отек
Внешние проявления Полоса гиперемии Ярко-красная кожа с краями,
над тромбированной веной напоминающими языки пламени
В подавляющем большинстве случаев лечение острого тромбофлебита можно
проводить амбулаторно. Исключением служит острый восходящий
варикотромбофлебит, требующий экстренной госпитализации.
Основу лечения тромбофлебита составляют нестероидные
противовоспалительные препараты (НПВП), которые в случае выраженных
воспалительной реакции и болевого синдрома назначают в виде
внутримышечных инъекций или в свечах. При локальном тромбофлебите —
например, вследствие внутривенных инъекций — применяют местное лечение с
использованием гелей, содержащих гепарин или НПВП. Кроме этого, при
постинъекционных тромбофлебитах можно применять полуспиртовые
согревающие компрессы, электрофорез с лидокаином и лидазой.
Хирургическое лечение тромбофлебита нижних конечностей
Тромбофлебит относится к заболеваниям кровеносных сосудов. В результате патологии происходит воспаление венозных стенок с образованием в них тромбов. В итоге кровоток замедляется или вовсе прекращается. Чаще происходит воспаление поверхностных вен, но возможно поражение и глубоких сосудов. Это заболевание считается осложнением варикозной болезни и хронической венозной недостаточности, когда часть пораженного сосуда закрывается сгустком крови. Серьезная патология может перейти в хроническую форму, прогрессировать и при отсутствии терапии, которая должна осуществляться в соответствии со стандартом лечения тромбофлебита нижних конечностей, провоцировать различные осложнения.
Причины заболевания
Тромбофлебит появляется только в случае одновременного действия следующих трех факторов, причем один из них всегда выражается сильнее других:
- Повреждение стенок вены. Это происходит в связи с неосторожными действиями медицинского персонала во время хирургических операций, введения концентрированных лекарственных средств, при установке катетеров.
- Замедленный кровоток в вене. Этому способствует длительный постельный режим, сдавливание конечности (гипс, тугая повязка, травмы, сердечная недостаточность).
- Повышенная свертываемость крови. Она бывает врожденной при нормальной работе кровеносной системы. К приобретенным причинам относятся инфекционные болезни с повышенной температурой тела, нарушение обменных процессов, бессистемное употребление гормональных контрацептивов, заболевания печени, различные злокачественные опухоли.
Как распознать болезнь?
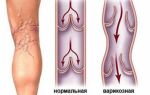
Существуют две формы течения тромбофлебита нижних конечностей:
- Острая. Развивается быстро, неожиданно для человека и без видимых причин. В некоторых случаях болезнь появляется после полученной травмы, длительного предохранения контрацептивами, но чаще всего, как осложнение варикозной болезни. При удовлетворительном общем состоянии появляются следующие характерные симптомы: боль, возникающая по ходу вены, плохая подвижность конечности, увеличивающаяся краснота кожных покровов, повышенная температура на участке поврежденной дермы, уплотнение и болезненность при пальпации вены.
- Хроническая. Это коварное заболевание продолжительное время может себя никак не проявлять. Однако в определенный момент симптомы становятся похожими на острую форму. После их купирования болезнь переходит в стадию ремиссии до нового обострения. Сформировавшийся тромб закупоривает сосуд, в результате чего наступает нарушение венозного кровообращения, что провоцирует возникновение язв. Кроме того, происходит расширение поверхностных вен для увеличения тока крови, которая не может проходить по поврежденному внутреннему сосуду. Госпитализация с этой формой заболевания проводится только в период обострения. В остальное время пациент наблюдается у врача-флеболога.
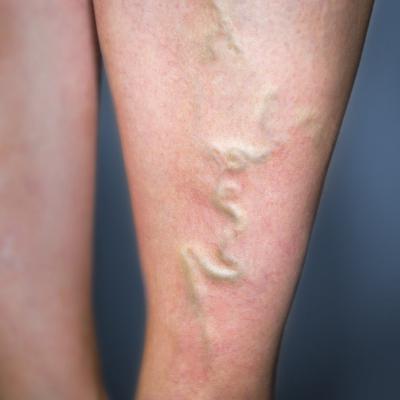
Вены, пораженные заболеванием, отличаются от расширенных тем, что полностью отсутствует покраснение, болезненность и повышенная температура. Кроме того, в горизонтальном положении они уменьшаются в объеме, так как кровь начинает течь по более глубоким сосудам.
Постановка диагноза
Для диагностики тромбофлебита нижних конечностей проводятся следующие обследования:
- Визуальный осмотр конечностей – определяются внешние симптомы заболевания.
- Флебография – рентгенологическое исследование вен.
- Анализы крови — общий (повышенные показатели СОЭ, концентрации фибриногена и C-реактивного пептида), коагулограмма (увеличенная свертываемость крови), Д-димера (повышенные показатели при острой форме заболевания).
- Ультразвуковое обследование – определяют пораженные участки ткани.
- Флебосцинтиграфия – исследуется кровоток с помощью контрастного вещества.
- Ультразвуковая допплерография – определяет направление и скорость кровотока.
- МРТ и компьютерная томография – дополнительные исследования, если возникают сомнения при постановке диагноза.
При правильной диагностике и раннем выявлении симптомов и причин возникновения тромбофлебита нижних конечностей лечение даст положительный эффект.
Терапия тромбоза поверхностных вен
В этом случае показано лечение отдельных симптомов заболевания. Используются компрессы с согревающим эффектом. Больному рекомендуется постоянное ношение компрессионных чулок или бинтование конечностей эластичным бинтом. Для приема внутрь прописывают НПВС. Используют мази и гели для снижения воспаления и уменьшения боли. В обязательном порядке назначается аспирин для разжижения крови и профилактики образования тромбов. Лечение тромбофлебита вен нижних конечностей народными средствами также возможно. При локализации тромбофлебита в паховой области существует вероятность его перемещения в глубокую вену, так как в этой зоне происходит объединение тех и других сосудов. В этом случае лечить придется уже глубокие вены.
Медикаментозное лечение тромбоза глубоких вен
При данной терапии используют препараты, снижающие свертываемость крови и препятствующие образованию тромбов, называемые антикоагулянтами. Не осложненный тромбоз лечится около трех месяцев.

В случае осложнений курс лечения тромбофлебита нижних конечностей внутренних глубоких вен устанавливается индивидуально и продолжается он дольше. После хирургического вмешательства и различных травм больному антикоагулянты противопоказаны из-за большого риска кровотечений. В таких случаях назначается другая терапия.
Препараты, используемые для лечения глубоких вен нижних конечностей
Для терапии прописывают следующие препараты:
- Мазь «Гепариновая». Она обладает обезболивающим и противовоспалительным действием, а также мешает образованию тромбов и не затрудняет процесс свертываемости крови. Мазь втирают в поврежденный участок или наносят на бинт и его фиксируют. Курс длится две недели.
- Нестероидные противовоспалительные мази «Индовазин», «Диклофенак», «Нурофен» обезболивают и препятствуют воспалению.
- Антикоагулянты «Стрептокиназа» и «Гепарин» препятствуют свертываемости крови, способствуют растворению тромбов и очищают сосуды. Инъекцию делают внутривенно в стационаре под наблюдением врача.
- Нестероидные противовоспалительные таблетки для лечения тромбофлебита нижних конечностей – это «Ортофен», «Индометацин», «Бутадион». Они снимают воспаление и боль в глубоких тканях. Противопоказаны пациентам с язвой желудка. Курс лечения до двух недель.
- Ангиопротекторы «Докси-Хем» и «Троксерутин» укрепляют стенки вен, повышают их тонус и снижают проницаемость капилляров. При терапии уменьшаются отеки и воспаление. Курс длится в течении недели.

Лечение острого тромбофлебита глубоких вен нижних конечностей проводится в больнице в связи с большой вероятностью отрыва тромба.
Физиотерапевтические процедуры
Для лечения тромбофлебита в дополнение к основной терапии подключают физиотерапевтические процедуры, помогающие ускорить выздоровление. Для этого применяется:
- Магнитотерапия. Воздействие переменным магнитным полем на пораженную поверхность конечности в течение трети часа ежедневно проявляется легким чувством тепла. Курс лечения составляет около 15 дней. Глубоко проникая в ткани, магнитное поля снимает воспаление и сильную боль. Лечение тромбофлебита нижних конечностей этим методом позволяет улучшить свойства крови, уменьшить отечность.
- Электрофорез. Лекарственные средства через дерму (под воздействием электрического тока) вводятся в организм. В результате тромбы начинают рассасываться, воспаление идет на спад. Процедура длится четверть часа. Манипуляцию проводят ежедневно в течение двух недель.
- Ультравысокочастотная терапия (УВЧ). Воздействуя на поврежденную область нижних конечностей, она уменьшает отечность, улучшает рассасывание тромба и отток лимфатической жидкости, приостанавливает воспаление. Продолжительность лечение тромбофлебита нижних конечностей аппаратом УВЧ составляет десять минут.
- Парафиновые аппликации. Особенно часто назначают такую процедуру пациентам, у которых могут появиться трофические язвы. Она способствует укреплению сосудов, налаживает кровообращение в конечностях и обменные процессы в дерме. При остром течении заболевания парафин не используют. Продолжительность процедуры 30 минут, число сеансов до 20.
- Гирудотерапия или лечение пиявками тромбофлебита нижних конечностей. В кровь больного при укусе выделяются особые вещества, которые уменьшают свертываемость крови, ликвидируют спазмы сосудов и увеличивают кровоток.
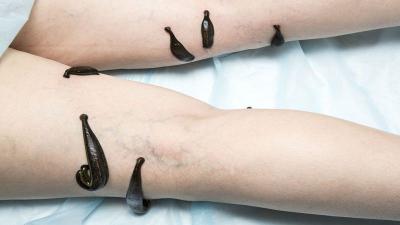
Хирургические операции
Оперативное вмешательство проводят через маленький разрез, длина которого составляет примерно сантиметр. Операция считается малотравматичной и проводится с использованием рентгенотелевидения. Хирургическое лечение показано в следующих случаях:
- прогрессирующий тромбофлебит;
- острый тромбоз;
- угроза тромбоэмболии легочной артерии;
- отрыв тромба и передвижение его к зоне соединения поверхностных и глубоких вен.
Операцию проводят, когда пациент не может проходить медикаментозное лечение из-за аллергических реакций или имеет противопоказания к применению необходимых препаратов. В таких случаях прогноз и лечение симптомов тромбофлебита нижних конечностей хирургическим методом самый благоприятный. Кроме этого, существует и ряд противопоказаний такому лечению, к ним относится:
- запущенная стадия заболевания;
- сложные недуги сердца;
- воспалительные заболевания ног (экзема, рожа);
- беременность;
- преклонный возраст.
Операция проводится под спинальным наркозом, ее продолжительность около трех часов. В послеоперационный период больной находится в стационаре до пяти дней.
Виды хирургического вмешательства
На практике применяют разные виды оперативного лечения, к ним относятся:
- Прошивание нижней полой вены. Такое хирургическое лечение тромбофлебита нижних конечностей показано при нескольких тромбах в глубоких венах, неоднократного образования сгустков, которые нельзя удалить катетером. Вена прошивается и накладывается специальный зажим так, что остаются узкие просветы, по которым кровь может проходить, не пропуская сгустки. В результате этой операции кровоток в вене ухудшается.
- Установка металлического кава-фильтра. Операцию проводят в профилактических целях, чтобы не допустить тромбоэмболии, когда у больного имеется крупный сгусток крови, а он не переносит антикоагулянтную терапию. В нижнюю полую вену вставляют фильтр, который пропускает кровь, но не дает проходить тромбам.
- Эндоваскулярная катетерная тромбэктомия. Такое лечение тромбофлебита нижних конечностей применяется после неэффективной терапии препаратами, при онкологии и повышенном риске тромбоэмболии. Для этого в вену вводят катетер, при помощи которого сгусток извлекается или дробится. После операции восстанавливается нормальный кровоток, но возможны рецидивы.

Иногда приходится комбинировать виды операций или удалять часть поврежденной вены. Действия хирурга зависят от результатов обследования, места нахождения тромба и состояния вен. В послеоперационный период рекомендуется носить компрессионные чулки, чтобы избежать рецидива.
Лечение тромбофлебита нижних конечностей и трофической язвы
Появление трофических язв свидетельствует о длительном нарушении кровотока. От этого портится не только эстетический вид ног (отчего страдают особенно женщины), но и существенно ухудшается общее состояние человека. Язвы плохо поддаются лечению, в них часто попадает инфекция. Они вызывают дискомфорт и массу комплексов, требуют тщательного ухода, а порой и оперативного лечения. Трофическая язва – это не самостоятельное заболевание. Она возникает вследствие хронической венозной недостаточности в месте тромбофлебита. Перед образованием язвы появляется отек, кожа краснеет и сильно зудит. Больной расчесывает кожу, появляется жидкость. Чаще всего раны возникают на стопе или голени. Они могут быть одиночными и множественными, разной формы и размеров. Язва представляет собой гнойную рану с плотными краями, из которой появляется неприятный запах и сочиться жидкость. Лечение язвы при тромбофлебите нижних конечностей проводится в стационаре. После диагностики врач назначает комплексное лечение как основного заболевания, спровоцировавшего язвы, так и его последствий. Для этого используется:
- Эластичная компрессия. Это простой и действенный метод. Больную конечность бинтуют эластичным бинтом и надевают компрессионное белье.
- Медикаментозное лечение. Назначаются лекарства, препятствующие появлению тромбов и способные разжижать кровь. Проводится лечение фибринолитиками, которые содействуют растворению сгустков крови, являющихся основной причиной появления язв. Для обеззараживания ран применяют местные антибиотики, а для их заживления используют витамины группы B и A.
- Озоновая терапия. Такая процедура при лечении тромбофлебита нижних конечностей очищает раны от гнойных выделений, уничтожает бактерии и способствует заживлению. Озон используют как для наружного применения, так и вводят вместе с физраствором в вену.
- Массаж и физиопроцедуры. Для этого проводят лимфодренажный массаж. Он усиливает кровообращение, ускоряет обмен веществ, уменьшает отеки, тренирует венозные клапаны, ускоряет рассасывание сгустков крови. При физиотерапии используют для лечения свойства электрического тока и магнитного излучения. Такие процедуры часто назначают при хроническом течении болезни и в период восстановления.
- Местное лечение. На поверхность трофических язв накладывают мази с противовоспалительным, антибактериальным и заживляющим действием. Раны промывают раствором фурацилина, отварами трав, обрабатывают перекисью водорода. Используют «Мазь Вишневского» для очищения раны, «Ируксол» – для заживления, «Троксевазин» и «Троксерутин» – для восстановления кровообращения, «Левомиколь» — для обеззараживания язвы.
- Диета и лечение тромбофлебита нижних конечностей. Рекомендуется употреблять больше растительной пищи, ограничить прием жирных продуктов, чаще есть чеснок, лук, оливковое масло, тыкву, дыню, укроп, цитрусовые, овощи и фрукты красного цвета. Они разжижают кровь.
- Хирургическое вмешательство. После использования всех вышеперечисленных методов лечения, но без достижения желаемого результата, назначают операцию. В результате тромб удаляется и проводится восстановительная терапия.
Лечение тромбофлебита нижних конечностей при беременности
Во время вынашивания ребенка риск развития болезни увеличивается вследствие изменений в венозной системе за счет:
- возрастания объема циркулирующей крови;
- гормональных изменений;
- увеличения веса;
- уменьшения физической активности;
- роста матки.
Кроме того, риск тромбоза увеличивается, если присутствуют следующие факторы:
- возраст более 35 лет;
- венозная недостаточность до беременности;
- не первая беременность;
- заболевания легких, сердца или артрит;
- длительный токсикоз;
- многоплодная беременность;
- инфекционные болезни.

Тромбофлебит не сказывается на развитии плода и рождении ребенка, но может оказать негативное влияние на здоровье матери. За сутки перед родами необходимо прекратить прием всех медикаментов, которые разжижают кровь. А во время родовой деятельности и в послеродовой период использовать эластичные бинты, делать специальные упражнения для предупреждения тромбофлебита. Проявление симптомов и диагностика заболевания у беременных ничем не отличаются от описанных выше. Для лечения женщин используют лекарства, разрешенные к применению у беременных. Другие препараты назначают, оценив все риски для будущего малыша и пользу для матери. При правильном подборе медикаментов и необходимых процедурах прогноз и лечение симптомов тромбофлебита нижних конечностей будет благоприятным. Женщина благополучно родит малыша и сохранит здоровье ребенку и себе.
Профилактика тромбофлебита
Ее целью является предотвращение болезни и избежание ее последствий. Особенно следует обратить внимание людям, находящимся в зоне риска, то есть беременным, имеющим варикозное расширение вен, лишний вес и тем, кто ведет малоподвижный образ жизни. Для предупреждения болезни следует:
- Закаливать организм. Для этого возможно использовать контрастный душ, обтирания холодной водой, плавание, хождение босиком. Все это поможет укрепить стенки сосудов, поднять иммунитет.
- Создавать себе умеренную физическую нагрузку. При неактивном образе жизни необходимо ежедневно выполнять физические упражнения, уделяя им не менее получаса времени. Лечению тромбофлебита нижних конечностей помогут поглаживания, начиная от ступней, упражнения «велосипед» и «ножницы», вращение стопами, подъем на носочки.
- Носить компрессионный трикотаж. Это специальные колготки, чулки или трико для женщин и мужчин, применяемые для улучшения кровотока в венах. Надевают их сразу после сна, лежа в кровати. Белье надо подбирать строго по размеру.
- Своевременно лечить заболевания, предшествующие тромбофлебиту: варикозное расширение вен, трофические язвы, ОРЗ, грипп, кариес. Внимательно относиться к обезвоживанию организма, свертываемости крови.
- Сбалансировать питание. Лечение тромбофлебита нижних конечностей и диета взаимосвязаны между собой. Следует пить жидкости до двух литров в сутки, употреблять фрукты, овощи, мясо, рыбу. Дополнительно использовать витаминные комплексы, включающие микроэлементы. Все это поможет укрепить венозную систему ног и снизить образование тромбов.
- Постоянно контролировать вес тела.
- Отказаться от вредных привычек.
По возможности избегать ситуаций, когда необходимо длительное время находиться в стоячем или сидячем положении. При появлении расширенных вен на ногах не посещать сауну и продолжительное время не быть на солнце. После рабочего дня снять усталость и тяжесть в ногах поможет ванночка с добавлением морской соли. Главное — это не забывать, что за состояние своего здоровья отвечает сам человек.
Острый тромбофлебит и его лечение

Острый тромбофлебит относится к распространенным заболеваниям венозной системы. Локальное воспаление с одновременным тромбозом может возникнуть в любом участке. Но наиболее подвержены этой патологии поверхностные и глубокие вены на нижних конечностях. Это связано с осложнением варикозной болезни сосудов ног.
Хорошая доступность локтевых вен на руках для проведения инъекций угрожает образованием постинъекционного тромбофлебита кубитальной подкожной вены.
Для возникновения заболевания необходимо сочетание четырех обязательных факторов:
- нарушенная структура венозной стенки — это происходит при травматическом повреждении, механическом сдавлении;
- инфекционное заражение — к нему приводят эндокардит, сепсис, туберкулез, тифозные бактерии, перенос возбудителя с током крови из хронических очагов, возможен неинфекционный (аутоиммунный) процесс воспаления при повышенной чувствительности организма и аллергических реакциях;
- замедление скорости кровотока — сопровождает варикозное расширение венозной сети, хроническую сердечную недостаточность при этом появляются оптимальные условия для построения тромба;
- изменение вязкости и биохимического состава крови — сопутствует обезвоживанию организма на фоне рвоты, приема больших доз мочегонных препаратов, поноса.
Поражение области вен нижних конечностей возникает при беременности, переломах, одно- или двухстороннем параличе ног.
Кто более подвержен острому тромбофлебиту?
До 30% взрослого населения страдает разными формами тромбофлебита. К группам риска относятся:
- люди пожилого возраста;
- перенесшие травмы костей и мягких тканей конечностей;
- пациенты хирургических отделений в послеоперационном периоде;
- беременные женщины;
- больные, принимающие гормональные средства;
- работники тяжелого физического труда;
- страдающие от излишнего веса.
Виды и локализация патологии
Острый тромбофлебит поражает чаще вены на одной конечности. Только в 7% случаев диагностируется двухстороннее заболевание. Тромбы находят в русле большой и малой поверхностных вен, как в отводящих ветках, так и в главном стволе.
Различают тромбофлебит нижних конечностей:
- одиночный локальный поверхностный участок;
- мигрирующий вид — несколько тромбов на разных уровнях вен, постоянно изменяющих место воспаления;
- острый восходящий тромбофлебит — отличается постепенным распространением тромбоза от периферии к центру.
В зависимости от глубины расположения пораженных венозных сосудов различают тромбофлебит:
Восходящая и мигрирующая формы представляют опасность своим возможным распространением вглубь. Практический опыт показывает подобную вероятность в 13% случаев. Играет роль прямое сообщение с нижней полой веной, а через нее с правыми отделами сердца. Самое страшное осложнение тромбофлебита нижних конечностей — отрыв части рыхлого тромба, превращение его в плавающий эмбол и обтурация главного ствола легочной артерии. Это грозит неминуемой смертью пациента.
По характеру воспаления острый тромбофлебит может быть:
Клинические проявления повреждения поверхностных вен
Симптомы при остром тромбофлебите поверхностных вен ног возникают внезапно. Беспокоят:
- сильные боли в области стопы, голени, бедра по ходу большой поверхностной вены, уменьшаются при поднятии конечности в возвышенное положение;
- умеренная отечность пораженной нижней конечности;
- слабость.
У пациента наблюдаются:
- повышение температуры с ознобом до 39 градусов;
- на коже с пораженной стороны полоса покраснения вдоль вены, переходящая в синюшность;
- при пальпации чувствуется плотный болезненный тяж, кожа горячая;
- при измерении окружности ноги определяется увеличение до 2-х см по сравнению со здоровой.
Симптомы поражения глубоких вен ноги
Клиника отличается в зависимости от уровня поражения.
При поражении глубоких вен голени:
- боли носят более интенсивный распирающий характер;
- судороги в икроножных мышцах;
- температура тела растет до 40 градусов;
- отек кожи значительный;
- поверхность ноги блестящая, напряженная, бледная или с синюшным оттенком;
- на второй-третий день на голени появляются расширенные венозные мелкие сосуды за счет развития коллатерального кровообращения;
- пораженная конечность холоднее здоровой;
- пациенты жалуются на нарастающую слабость, озноб, головные боли;
- любые движения ноги сопровождаются усилением боли, особенно болезненны сгибание и разгибание в коленном и голеностопном суставах.
Если процесс переходит на подколенную вену, реагируют ткани коленного сустава: из-за отечности контуры сглажены, движения очень болезненны.
При локализации тромбофлебита в глубоких венах бедра и таза:
- боли располагаются в низу живота, промежности, верхней части бедра, в пояснице;
- кожа отечная, синюшная;
- отек переходит на промежность и живот;
- высокая температура тела (до 40 градусов) с ознобом и сильной потливостью;
- нога значительно увеличена в объеме;
- ниже участка поражения подкожные венозные сосуды расширены;
- в связи с болями движения в суставах невозможны;
- значительно страдает общее состояние пациента.
От каких заболеваний нужно отличать острый тромбофлебит?
Похожая симптоматика вынуждает проводить дифференциальную диагностику с такими заболеваниями:
- рожистое воспаление;
- лимфангиит;
- флегмона мягких тканей конечности;
- тромбоз артерий.
Рожистое воспаление выглядит как большое красное пятно на коже с четкими краями, склонное к распространению.
Флегмона характеризуется тяжелым общим состоянием пациента, местным покраснением и припухлостью с одновременным увеличением ближайших лимфоузлов.
Артериальный тромбоз или эмболия отличаются очень интенсивной болью, которая не снимается даже наркотическими аналгетиками. Кожа холодная и бледная. Отека нет, нарушена чувствительность.
Иногда болевой синдром очень напоминает неврит седалищного или бедренного нервов. Но для этих заболеваний характерна иррадиация по передней или задней поверхности бедра, отсутствие кожных изменений.
- надавливание пальцем на внутреннюю лодыжку или поверхность пятки;
- тыльное натягивание стопы приводит к резким болям в икроножной мышце;
- надувание манжетки аппарата для измерения давления в области над коленным суставом до 50 мм рт. ст., при сдувании боль проходит.
Диагностика
В диагностике врач ориентируется на клинические проявления, выяснение анамнестических данных (связи с факторами риска), собственный осмотр и оценку симптомов.
Основным аппаратным исследованием является дуплексное сканирование. При этом существует возможность измерить размеры вен, проверить проходимость, визуально рассмотреть наличие тромба.
Флебография с введением контрастирующего вещества применяется редко.
Какие осложнения дает острый тромбофлебит?
Тяжелое осложнение острого тромбофлебита — синяя или белая флегмазия, переход в гангрену. Это состояние вызывается тромбированием всех венозных веток. Боли в ноге очень интенсивные. Отек нарастает быстро и увеличивает объем ноги в 2 раза. Кожа бледная, с синюшным оттенком. Появляются кровоизлияния с пузырьками гноя и зловонным запахом. Температура кожных покровов снижена.
Картина общей интоксикации дополняется поражением сосудов и сердца: падение артериального давления, тахикардия, аритмии, одышка.
Справиться с сепсисом чрезвычайно трудно даже при ампутации конечности.
Лечение острого тромбофлебита в основном проходит консервативным путем. Задачи терапии:
- снятие воспаления;
- восстановление венозного кровотока;
- предотвращение тромбоэмболических осложнений.
Стандартная терапия включает ряд мероприятий.
Постельный режим на весь срок острого периода. Хотя некоторые хирурги оспаривают необходимость снижения двигательной активности, указывая на усиление тромбообразования при длительном постельном режиме.
Укладку пораженной ноги на шину Белера в приподнятом положении и создание максимального покоя.
Прикладывание первые дни пузыря со льдом для местной гипотермии позволяет добиться обезболивания и ограничения очага воспаления.
Использование компрессов с мазью Вишневского.
Применение бинтования эластичным материалом от стопы кверху после снятия компресса.
В противовоспалительное лечение входит Бутадион, Реопирин, нестероидные противовоспалительные средства или глюкокортикоиды в тяжелых случаях, при подтверждении гнойного тромбофлебита, обязательны антибиотики в инъекциях.
При поверхностном тромбофлебите эффективны повязки с гепариновой и бутадионовой мазями.
Улучшения реологических свойств крови добиваются с помощью капельного введения растворов Реополиглюкина, Гемодеза.
Сосудистые спазмолитики снимают отечность, улучшают питание тканей (Но-шпа, Папаверин, Никотиновая кислота, Эуфиллин).
Для ликвидации аллергического компонента воспалительной реакции необходим Димедрол, Супрастин.
Для избирательного воздействия на тонус вен назначают Эскузан, Гливенол, Детралекс, Троксевазин.
Витамины группы В, С восстанавливают питание тканей.
При сильном отеке используют мочегонные препараты (Фуросемид, Гипотиазид).
Применение физиотерапевтических методов
Физиотерапия показана после окончания острого периода и затихания воспаления. Рекомендуются:
- УВЧ в чередовании с парафиновыми или грязевыми аппликациями;
- электрофорез с Гепарином — метод подводит лекарственное вещество непосредственно в очаг.
На стадии выздоровления возможно использование гирудотерапии (лечения пиявками).
Операции при тромбофлебите показаны при безуспешном консервативном лечении, частых обострениях. Проводится:
- перевязка и иссечение пораженной вены;
- удаление тромба.
После оперативного лечения необходимо ношение эластичных чулок или бинтование не менее полугода.
Что делать для профилактики?
Профилактика острого тромбофлебита сводится к предупреждению и раннему лечению варикозного расширения вен, ликвидации хронических очагов инфекции (гайморит, кариес).
При необходимости длительного соблюдения постельного режима пациентам необходимо надевать компрессионные чулки, делать гимнастику в постели для снятия венозного застоя.
Не следует самостоятельно без назначений врача принимать мочегонные препараты. Обезвоживание сгущает кровь и способствует тромбообразованию.
Показано ношение удобной обуви на низком каблуке.
Обязательная ежедневная гигиена ног, промывание с мылом межпальцевых складок, смена носков позволяют предотвратить натирания, трофические нарушения.
Подобрать правильное лечение при поражении поверхностных вен поможет своевременное обращение к врачу. Пациенту нужно помнить, что последующий тромбоз и флебит глубоких вен вылечить гораздо труднее.
Источники: http://freepapers.ru/46/differencialnaya-diagnostika-tromboflebita-i-rozhi/160405.989904.list1.html, http://fb.ru/article/90094/simptomatika-prichinyi-vozniknoveniya-i-lechenie-tromboflebita-nijnih-konechnostey, http://serdec.ru/bolezni/ostryy-tromboflebit